Вступ
Вітряна віспа — це гостре інфекційне захворювання з повітряно-краплинним шляхом передачі, яке викликається вірусом Varicella zoster (VZV/HHV-3) при первинному зараженні внаслідок вдихання дрібнодисперсних частинок інфікованого секрету дихальних шляхів або вмісту везикул чи прямого контакту з ними та характеризується наявністю своєрідного плямисто-папульозно-везикульозного висипу [1].
Щорічна захворюваність на вітряну віспу у світі становить 80–90 млн випадків. У Сполучених Штатах Америки до 1995 року щорічно реєструвалося 4 млн випадків, з яких понад 11 000 потребували госпіталізації, а 100–150 закінчувались летально, і були це переважно діти. Запровадження програми вакцинації проти вітряної віспи однією дозою вакцини в 1996 році призвело до зниження захворюваності на вітряну віспу на 90 %, а введення дворазової вакцинації з 2006 року скоротило кількість захворілих ще на 85 % [2]. На сьогодні цією інфекцією найчастіше хворіють діти молодші 10 років у країнах, де щеплення живою ослабленою вакциною проти вітряної віспи не включене до переліку обов’язкових [3]. До таких країн належить і Україна, де щорічно реєструється 120–150 тис. випадків захворювання [4]. У Національний календар щеплень України вакцинацію проти вітряної віспи введено лише як рекомендоване щеплення здоровим дітям та певним категоріям за станом здоров’я [5, 6].
У здорових невакцинованих дітей 1–15 років вітряна віспа найчастіше є типовою, із легким неускладненим перебігом у переважній більшості випадків. Значно рідше спостерігають атипові форми захворювання (0,05 % серед загальної кількості хворих на вітряну віспу та 1,2–2,7 % у госпіталізованих). Однією з рідкісних атипових форм вітряної віспи є бульозна (0,4–0,5 % серед госпіталізованих хворих). Найчастіше вона виникає в імуноскомпрометованих осіб, але трапляється і у дітей, які попередньо вважалися імунокомпетентними [7, 8].
Мета дослідження: провести аналіз протікання бульозної форми вітряної віспи у дитини дошкільного віку, яку попередньо вважали імунокомпетентною.
Матеріали та методи
Проведено клініко-лабораторне спостереження за дитиною 5 років 10 місяців, яка надійшла на лікування з приводу бульозної форми вітряної віспи, протягом 8 діб стаціонарного етапу та 1 року амбулаторного нагляду (огляд 1 раз на квартал). Хлопчик С. отримував стаціонарне лікування в інфекційному відділенні Тернопільської міської дитячої клінічної лікарні та спостерігався протягом року як реконвалесцент у поліклінічному підрозділі цього ж закладу. Об’єм лабораторних обстежень включав загальний аналіз крові, загальний аналіз сечі, аналіз калу на яйця глистів, зскрібок на ентеробіоз, біохімічний аналіз крові, виконані за загальноприйнятими методиками, та виявлення специфічних антитіл до вірусу Varicella zoster методом імуноферментного аналізу (ІФА). Для бактеріологічного посіву вміст везикул забирали стерильним ватним тампоном, із наступним посівом на елективні та селективні живильні середовища, які згодом інкубували при оптимальній температурі протягом 24–48 год. Після завершення інкубації ідентифіковували мікроорганізми за морфологічними, тинкторіальними, культуральними, біохімічними властивостями згідно з класифікацією Берджі. Амбулаторна та стаціонарна документація, а також фото взяті та досліджені за згоди батьків дитини.
Результати
Пацієнт госпіталізований на 4-ту добу захворювання зі скаргами на наявність бульозного висипу на тулубі, нижніх кінцівках, лівому вусі, навколо рота, везикульозної висипки по всьому тілу, в тому числі на волосяній частині голови, підвищення температури до 38,5 оС, кволість, знижений апетит.
З анамнезу захворювання: захворів гостро за 4 доби до госпіталізації, коли на тлі підвищення температури до 38,5 оС з’явились одиничні елементи плямисто-папульозного висипу (0,2–0,3 см) на тулубі, волосяній частині голови, що згодом трансформувались у везикули. Аналогічні елементи висипань продовжували з’являтися на кінцівках, тулубі, голові наступні 3 доби та супроводжувались фебрилітетом. Протягом 3-ї доби захворювання виникло кілька великих еритематозних елементів діаметром 3–4 см на гомілках, лівому вусі, що швидко трансформувались у були, а на початку 4-ї доби аналогічні рясні висипання з’явилися на передній поверхні стегон, тулубі, гомілках, періорально. На момент госпіталізації деякі з них уже ерозувалися, інші присохли. Амбулаторно отримав симптоматичне лікування (жарознижувальні, антигістамінні препарати, місцево — антисептики).
З анамнезу життя: рідкі епізоди гострої респіраторно-вірусної інфекції (2–3 протягом року), на інші інфекційні захворювання до цього випадку не хворів. Не вакцинований від вітряної віспи.
Епідеміологічний анамнез: за 16 діб до початку захворювання контактував із сестрою, хворою на типову форму вітряної віспи середнього ступеня тяжкості.
Загальний стан дитини при госпіталізації близький до тяжкого за рахунок шкірного та інтоксикаційного синдромів. Свідомість збережена. Положення вимушене, на спині з напівзігнутими ногами.
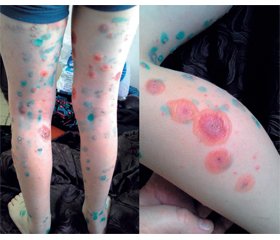
Шкіра бліда, вкрита повсюдно, більше на нижніх кінцівках, дрібним везикульозним висипом з напруженими однокамерними пухирцями діаметром 2–3 мм, наповненими прозорим вмістом; на стегнах, гомілках, животі, спині, шиї, лівій вушній раковині поодинокі були діаметром 3–5 см, що місцями зливаються. Окремі з них з ерозованою поверхнею, інші — з підсиханням у центрі. Поодинокі жовті кірки на чолі, періорально та на волосяній частині голови (рис. 1–3).
На передніх дужках м’якого піднебіння дві ерозії 2 × 3 мм. Мигдалики, задня стінка глотки не гіперемовані, без висипань. Язик вологий, помірно обкладений білим нальотом. Пальпуються підщелепові, передньо- та задньошийні, потиличні, підкрильцеві, пахові лімфовузли розміром 0,5 × 0,8 см, не злучені між собою та з навколишніми тканинами, неболючі, еластичні.
Менінгеальні симптоми від’ємні. Дихання везикулярне, 22 за 1 хв. Межі серцевої тупості вікові. Частота серцевих скорочень 126 за 1 хв. Тони серця гучні, ритмічні. Живіт м’який, неболючий при глибокій пальпації. Печінка +2 см, еластична, неболюча, симптом Ортнера від’ємний. Селезінка +1 см, еластична. Сечовиділення регулярне, без відхилень, діурез в межах норми. Випорожнень не було 2 доби.
У загальному аналізі крові на момент госпіталізації (4-та доба від початку захворювання) мав місце моноцитоз. При виписці з’явився лімфоцитоз (10-та доба від початку захворювання).
Усі біохімічні показники крові, що досліджувались, були в межах норми.
Загальний аналіз сечі та обстеження калу — без відхилень.
Методом ІФА виявлено специфічні антитіла (IgM) до вірусу Varicella zoster — 3,22 Од. Бактеріологічне дослідження вмісту бул, взяте до початку антибактерійної терапії, дало негативний результат.
Клінічний діагноз: вітряна віспа, атипова бульозна форма, тяжкого ступеня.
Етіотропну терапію проведено ацикловіром протягом 7 діб в дозі 10 мг/кг 4 рази на добу поєднано з довенним введенням 10% р-ну полівалентного імуноглобуліну 100 мл в/в краплинно 3 доби поспіль. Лікування також включало довенну детоксикаційну терапію, симптоматичну терапію антигістамінними та жарознижувальними засобами у вікових дозах відповідно до чинних регламентуючих документів [9, 10]. Враховуючи тяжкість захворювання, наявність ерозованих поверхонь та ймовірність їх бактеріальної контамінації через значну площу ураження, пацієнту емпірично було назначено цефазолін у віковій дозі протягом 7 діб. Місцеве лікування включало гігієнічні ванни з обробкою ерозованих поверхонь слабким розчином перманганату калію, розчином мірамістину.
З 5-ї доби від початку захворювання на тлі госпітального лікування намітилась тенденція до зменшення проявів інтоксикаційного і шкірного синдромів: були, що частково злилися між собою в день надходження до стаціонару, почали підсихати, нові ерозії не з’являлися (рис. 4). На 9-ту добу захворювання епітелізувалися афти в ротовій порожнині. На 12-ту добу шкіра в місці бул також епітелізувалась з легкою пігментацією (рис. 5). Тривалість госпітального етапу лікування становила 8 діб, повна тривалість хвороби — 12. Загальний стан на момент завершення лікування задовільний із залишковими змінами на шкірі.
Катамнез. Хлопчик, за яким спостерігали протягом року, загалом не хворів, шкіра на місці бульозних висипань набула природнього забарвлення без пігментації чи рубців.
Обговорення
В імунокомпетентних невакцинованих дітей типова вітряна віспа перебігає зазвичай легко [7]. У них початок захворювання гострий, рідко впродовж 1–2 діб відмічаються нездужання, зниження апетиту, субфебрильна температура, що часто залишаються непоміченими [6]. Частіше початок хвороби асоціюють із появою сверблячого висипу (екзантеми), що має діаметр 1–4 мм та прогресує від плям до папул і везикул на еритематозній основі з прозорим вмістом протягом 24–48 годин, з подальшим їх підсиханням та формуванням кірочок, триваючи максимально до 8–9 діб [2, 11, 12].
Бульозна форма вітряної віспи є рідкісним варіантом захворювання як у дітей, так і в дорослих, що виникає переважно у імуноскомпрометованих осіб, проте може з’явитися у попередньо здорових, що мало місце в описаному нами випадку [7, 8, 13, 14]. Перебіг цієї форми спочатку нагадує звичайне первинне інфікування VZV, але з прогресуванням висипу ускладнюється утворенням гігантських плоских бул 2–3 см чи більше в діаметрі зі здебільшого серозним, серозо-гнійним або серозно-геморагічним вмістом. У нашого хворого це відбулось наприкінці 3-ї — на початку 4-ї доби захворювання. Руйнування пухирів спричиняє утворення великих ерозій, що мало місце в продемонстрованому випадку починаючи з 4-ї доби, проте у вигляді підсихання бул без утворення великих ерозивних поверхонь. Бульозна вітряна віспа має переважно доброякісний перебіг із тривалішим епітелізуванням (зазвичай 2 тижні) та помірною пігментацією епідермісу порівняно із типовою формою. У нашого хлопчика епітелізування завершилось до 12-ї доби від появи перших проявів захворювання. Незважаючи на бульозне ураження шкіри, енантема може бути відсутня або нечисленна і невеликих розмірів, що також спостерігали і ми у кількості 2 елементів, які досить швидко регресували. Загальні симптоми при цій формі, як правило, помірні, проте продемонстрований пацієнт мав достатньо інтенсивний інтоксикаційний синдром протягом перших 5 діб хвороби [15–18]. Тобто перебіг вітряної віспи у спостережуваного пацієнта мав типовий початок захворювання, як при первинному інфікуванні імунокомпетентної особи, перші бульозні елементи з’явилися на 3-тю добу захворювання і прогресували без етіотропного лікування до утворення масивних зливних бул на шкірі протягом наступних 2 діб, але швидко епітелізувались з попереднім мінімальним ерозуванням на тлі етіотропної терапії до 12-ї доби хвороби. Такий перебіг відрізняється від бульозної вітряної віспи в осіб з ослабленим імунітетом, яка, як правило, має тяжкий рецидивний перебіг з формуванням зливних елементів значної площі, тривалим їх епітелізуванням (понад 3 тижні), вторинними бактеріальними та іншими ускладненнями [19, 20].
Бактеріологічне дослідження бульозного ексудату нашого пацієнта, взятого до початку антибактерійної терапії, дало негативний результат. Проте літературні джерела свідчать, що токсигенні штами Staphylococcus aureus відіграють провідну роль в етіології бульозної вітряної віспи [19, 20], хоча бактеріологічне дослідження вмісту бул часто буває негативним [17, 18], що аргументує призначення антибактеріальної терапії. Патогенез формування були залишається нез’ясованим остаточно. Це або виражений прояв власне VZV-інфекції, або результат її коінфекції зі штамами Staphylococcus aureus, що продукують ексфоліативний екзотоксин. Морфологічно була може являти собою злиття множинних везикул або бути наслідком нашарування бульозного імпетиго/синдрому ошпареної шкіри стафілококової етіології [21]. Проте гістопатологія вітрянкових бульозних елементів відрізняється від бульозного імпетиго і характеризується інтраепідермальними елементами з наявністю багатоядерних кератиноцитів (гігантських клітин), що містять внутрішньоядерні еозинофільні включення, що характерно саме для вітряної віспи [6, 17, 19]. Сучасна полімеразна ланцюгова реакція доводить участь VZV у формуванні бул [22]. Етіологія захворювання у нашого пацієнта також була доведена шляхом визначення специфічних антитіл класу M до VZV.
Прогноз при бульозній формі вітряної віспи в імунокомпетентних пацієнтів зазвичай сприятливий, що продемонстровано у наведеному нами випадку: хлопчик швидко одужав, отримавши адекватні дози специфічної противірусної терапії, полівалентного внутрішньовенного імуноглобуліну в комбінації з системною та місцевою антибактерійною терапією [18].
Висновки
Бульозна вітряна віспа в імунокомпетентних дітей є рідкісною атиповою формою вітряної віспи. У продемонстрованому клінічному випадку вона мала тяжкий перебіг із рясними та великими за розмірами елементами у вигляді бул на тлі типового несправжнього поліморфізму висипань, дисемінованих по всьому тілу, незначним ураженням слизових оболонок, гепатоспленомегалією без порушення функції печінки, проте все ж з позитивним результатом при вчасно розпочатому адекватному лікуванні з використанням етіотропного лікування ацикловіром і полівалентним імуноглобуліном під прикриттям детоксикаційної, симптоматичної та місцевої антибактерійної терапій. Розвиток даної форми вітряної віспи можна було б попередити вчасною вакцинацією, яку варто було б в Національному календарі перевести з категорії рекомендованих за станом здоров’я до планових обов’язкових щеплень, як це передбачено в багатьох країнах світу.
Конфлікт інтересів: автори заявляють про відсутність конфлікту інтересів.
Список литературы
1. Gershon A., Takahashi М., Seward J.F. Live attenuated varicella vaccine. Vaccines. Еd. by S. Plotkin, W. Orenstein, P. Offit. 6 ed. Philadelphia: WB Saunders, 2013. P. 837-869.
2. Padlipsky P., Young K.D. Varicella and Zoster. Life-Threatening Rashes an Illustrated, Practical Guide. USA: Springer, 2018. Р. 141-158.
3. Gershon A.A., Breuer J., Cohen J.I. et al. Varicella zoster virus infection. Nat. Rev. Dis. Prim. 2015. Vol. 1. P. 15016.
4. Berger S. Infectious Diseases of Ukraine: 2019 edition: Gideon e-book series. Los Angeles: Gideon informatics, Inc., 2019. 322 p.
5. Про внесення змін до календаря профілактичних щеплень в Україні: Наказ МОЗ України № 947 від 18.05.2018 р. [Електронний ресурс]. Режим доступу: http://moz.gov.ua/article/ministry-mandates/nakaz-moz-ukraini-vid-18052018-947-pro-vnesennja-zmin-do-kalendarja-profilaktichnih-scheplen-v-ukraini.
6. Дуда О.К., Вега А.Р. Вітряна віспа: актуальні питання і можливості. Сімейна медицина. 2014. Т. 53, № 3. С. 143-148.
7. Крамарьов С.О., Виговська О.В., Євтушенко В.В. та ін. Вітряна віспа у дітей на сучасному етапі. Клінічна імунологія. Алергологія. Інфектологія. 2012. Т. 53, № 4. С. 12-15.
8. Шостакович-Корецька Л.Р., Ревенко О.Г., Будаєва І.В. та ін. Клініко-епідеміологічна характеристика сучасної вітряної віспи. Сімейна медицина. 2017. Т. 69, № 1. С. 145-147.
9. Про затвердження протоколу діагностики та лікування вітряної віспи у дітей: Наказ МОЗ України № 354 від 09.07.2004 р. [Електронний ресурс]. Режим доступу: http://old.moz.gov.ua/ua/portal/dn_20040709_354.html.
10. Вітряна віспа. Клінічна настанова, заснована на доказах. Державний експертний центр МОЗ України; Національна медична академія післядипломної освіти ім. П.Л. Шупика; Національний медичний університет ім. О.О. Богомольця; Всеукраїнська асоціація інфекціоністів. 2016. 38 с. [Електронний ресурс]. Режим доступу: http://mtd.dec.gov.ua/images/dodatki/KN/AKN_VV.pdf.
11. Крамарєв С.О. Особливості сучасного перебігу вітряної віспи в дітей. Дитячий лікар. 2011. № 6. С. 12-15.
12. Сельнікова О.П., Задорожна В.І., Чудна Л.М. та ін. Роль вірусу Varicella Zoster у патології людини та шляхи специфічної профілактики. Український журнал дерматології, венерології, косметології. 2003. № 2. С. 10-16.
13. Haimi М., Ben-Arush M.W., Kassis I. et al. Bullous herpes zoster in a child with leukemia: case report and review of the literature. J. Pediatr. Hematol. Oncol. 2004. Vol. 26, № 9. P. 587-590.
14. Tsai M.J., Kuo H.T., Chen H.C. The clinical picture: multiple huge bullae after renal transplant. Cleveland. Clin. J. Med. 2009. Vol. 76, № 4. P. 221.
15. Yoshida M., Kusuda S., Tezuka T. Varicella bullosa in an adult. Br. J. Dermatol. 1990. Vol. 123, № 6. P. 846-848.
16. White G.M., Broska Р. Vesicles and bulla in an infant. Bullous varicella (chicken pox complicated by bullous impetigo). Arch. Dermatol. 1994. Vol. 130, № 1. P. 107-110.
17. Beniwal R., Gupta L.K., Khare A.K. et al. Varicella masquerading as pemphigus vulgaris. Indian. J. Paediatr. Dermatol. 2018. Vol. 19, № 2. P. 176-177.
18. Sinha P., BhattacharjeeS., Chatterjee M. Varicella bullosa in an adult. Med. J. Armed. Forces. India. 2017. Vol. 73, № 3. P. 311-313.
19. Singh А., Mandal А., Seth R., Sheriff А. Recurrent varicella complicated with staphylococcal scalded skin syndrome in an immunocompromised child. Indian. J. Child. Health. 2016. Vol. 3, № 4. P. 359-361.
20. Wong K.J., Osowicki J., Seaby E. et al. Bullous Herpes Zoster. J. Pediatr. 2014. Vol. 164, № 3. P. 667.
21. Kurban М., Saleh Z., El Shareef М. et al. Bullous chickenpox: an unusual clinical variant of varicella. Int. J. Dermatol. 2008. Vol. 47, № 9. Р. 933-935.
22. Sulik A., Szkoda M.T., Oldak E. Bullous varicella in a 5-month-old infant. Clin. Exp. Dermatol. 2008. Vol. 33, № 1. P. 102-103.
/66_3.jpg)
/66_2.jpg)
/66.jpg)
/67.jpg)
/68.jpg)

/65.jpg)