Журнал «Актуальная инфектология» Том 6, №6, 2018
Вернуться к номеру
Аналіз факторів ризику розвитку туберкульозу легень в учасників АТО, особливості клінічного перебігу, діагностики та залежність від них тривалості лікування
Авторы: Попенко Н.В.(1), Сапожніков А.Р.(2)
(1) — Українська військово-медична академія, м. Київ, Україна
(2) — Національний військово-медичний клінічний центр «Головний військовий клінічний госпіталь», м. Київ, Україна
Рубрики: Инфекционные заболевания
Разделы: Клинические исследования
Версия для печати
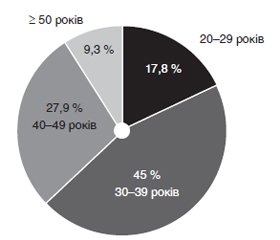
Актуальність. Захворюваність на туберкульоз (ТБ) серед військовослужбовців (в/с) невпинно зростає у зв’язку з проведенням антитерористичної операції (АТО) (погіршення умов побуту, нерегулярне харчування, порушення режиму сну та відпочинку, перебування в постійних умовах стресу), що згубно впливає на імунну систему організму та збільшує сприйнятливість до мікобактерій. Всесвітня організація охорони здоров’я внесла Україну до списку з 30 країн світу із найвищим тягарем мультирезистентного туберкульозу (МРТБ), з оцінною кількістю 22 000 випадків МРТБ у 2015 році. За даними рутинного епіднагляду, в 2015 році виявлено лише 8440 випадків МРТБ, що свідчить про значне його недовиявлення та потребує вжиття невідкладних заходів. ТБ легень також є однією з основних причин смертності пацієнтів, інфікованих вірусом імунодефіциту людини. Мета: дослідити особливості клінічного перебігу, діагностики та тривалості лікування ТБ легень у військовослужбовців — учасників АТО, госпіталізованих у клініку туберкульозу Національного військово-медичного клінічного центру «Головний військовий клінічний госпіталь» (НВМКЦ «ГВКГ») за період із серпня 2014 року по грудень 2017 року. Матеріали та методи. Було опрацьовано дані 229 журналів для реєстрації стаціонарних хворих та історій хвороби військовослужбовців — учасників АТО, які лікувались з приводу ТБ легень у період із 2014 року по 2017 рік у клініці туберкульозу НВМКЦ «ГВКГ». Основні категорії учасників АТО, які були проліковані в клініці туберкульозу, — це військовослужбовці контрактної служби та офіцери. Визначено такі вікові групи хворих на ТБ: І — 21–29 років; ІІ — 30–39 років; ІІІ — 40–49 років; ІV — ≥ 50 років. Було відібрано та опрацьовано 129 історій хвороби військовослужбовців — учасників АТО, які були повністю обстежені. Серед 129 хворих більше чоловіків — 120 осіб, ніж жінок — 9 осіб. Діагноз був встановлений на підставі скарг хворих, анамнезу хвороби, клінічної картини, лабораторних і рентгенологічних даних, підтверджений культурально та на підставі дослідження мазків мокротиння за Цилем — Нільсеном. Були використані медико-статистичні методи, статистична обробка даних проводилась за допомогою пакета Microsoft Excel. Результати. У клініку туберкульозу було госпіталізовано 229 військовослужбовців — учасників АТО: в 2014 р. — 29 (12,7 %), 2015 р. — 66 (28,8 %), 2016 р. — 81 (35,4 %), 2017 р. — 53 (23,1 %). Контингент хворих на ТБ легень був представлений військовослужбовцями за контрактом — солдат (матрос), сержант, старшина, прапорщик (мічман) — 88,4 % та офіцерами Міністерства оборони України — 11,6 %. Захворюваність на ТБ легень серед в/с за контрактом зростала з 2014 р. по 2016 р. (2014 р. — 13 випадків, 2015 р. — 30 випадків, 2016 р. — 48 випадків), а в 2017 р. кількість хворих знизилась вдвічі (23 випадки). Офіцерів МОУ було значно менше: у 2014 р. — 1 пацієнт, 2015 р. — 6, 2016 р. — 6, 2017 р. — 2. Середній вік пацієнтів становив: Ме = 37 років, min — 20 років, max — 57 років. Захворюваність найбільше виявляється у 30–39 років, що становить 58 випадків; наступна вікова група, яка страждає від ТБ легень, — це особи віком від 40 до 49 років (36 осіб); меншу частку становлять хворі віком 20–29 років та старше 50 років (23 і 12 осіб відповідно). Причинами госпіталізації були: у 2014 р. — 12 направлень на лікування та 2 на військово-лікарську комісію (ВЛК); у 2015 р. — 24 направлення на лікування, 11 на ВЛК та 1 на обстеження; у 2016 р. — 36 направлень на лікування та 18 на ВЛК; у 2017 р. — 13 направлень на лікування, 11 на ВЛК та 1 на обстеження. Загалом у період з 2014 р. по 2017 р. досліджувана група (129 осіб) знаходилась у клініці туберкульозу протягом 5748 днів. Найтриваліший за чотири роки ліжко-день мали пацієнти з інфільтративним і вогнищевим ТБ легень — 2763 та 1222 відповідно порівняно з дисемінованими та фібринозно-кавернозними формами ТБ легень (811 та 372 ліжко-дня). Висновки. За період із серпня 2014 р. по грудень 2017 р. у клініку туберкульозу надійшло 229 хворих на ТБ легень військовослужбовців — учасників АТО. При аналізі контингентів встановлено, що офіцери МОУ становили 5,4 %, військовослужбовці контрактної служби — 94,6 %. З огляду на військове звання встановлено, що найбільшу частку становили солдати (матроси), сержанти (старшини) — 72,1 %, а найменшу — лейтенанти, капітани, майори — по 0,8 % кожний. Найбільш частою нозологічної формою ТБ легень є: інфільтративний ТБ (55 %), середня тривалість лікування — 39 ліжко-днів; вогнищевий (24,8 %), середня тривалість лікування 38 ліжко-днів; дисемінований (10,1 %), середня тривалість лікування 62 ліжко-дня. Відзначається тенденція до зменшення виявлення деструкції у хворих із 2014–2017 рр. — від 71,4 до 36 %, зменшився відсоток бактеріовиділювачів — з 33,3 до 24 %, частота резистентних форм ТБ легень в 2016 р. — 25,9 %, а у 2017 р. — 12 %. Причинами госпіталізації переважно було лікування (65,9 %). Хворі в основному надходили в клініку туберкульозу за направленням лікаря військової частини (55,8 %), військового госпіталю (30,2 %), а найменше — військового комісаріату (0,8 %). У військовослужбовців, які надійшли на стаціонарне лікування, переважав задовільний стан здоров’я (90,7 %).
Актуальность. Заболеваемость туберкулезом (ТБ) среди военнослужащих (в/с) постоянно растет в связи с проведением антитеррористической операции (АТО) (ухудшение условий быта, нерегулярное питание, нарушение режима сна и отдыха, пребывание в постоянных условиях стресса), что пагубно влияет на иммунную систему организма и увеличивает восприимчивость к микобактериям. Всемирная организация здравоохранения внесла Украину в список 30 стран мира с самым высоким бременем мультирезистентного туберкулеза (МРТБ), с оценочным количеством в 2015 г. 22 000 случаев МРТБ. По данным рутинного эпиднадзора, в 2015 г. обнаружено лишь 8440 случаев МРТБ, что свидетельствует о значительном его недовыявлении и требует принятия неотложных мер. ТБ легких также является одной из основных причин смертности ВИЧ-инфицированных пациентов. Цель: исследовать особенности клинического течения, диагностики и продолжительности лечения туберкулеза легких у военнослужащих — участников АТО, госпитализированных в клинику туберкулеза Национального военно-медицинского клинического центра «Главный военный клинический госпиталь» (НВМКЦ «ГВКГ») за период с августа 2014 г. по декабрь 2017 г. Материалы и методы. Были обработаны данные 229 журналов для регистрации стационарных больных и историй болезни военнослужащих — участников АТО, которые лечились по поводу ТБ легких в период 2014–2017 гг. в клинике туберкулеза НВМКЦ «ГВКГ». Основные категории участников АТО, которые были пролечены в клинике туберкулеза, — это военнослужащие контрактной службы и офицеры. Определены следующие возрастные группы больных ТБ: I — 21–29 лет; II — 30–39 лет; III — 40–49 лет; IV — ≥ 50 лет. Было отобрано и обработано 129 историй болезни военнослужащих — участников АТО, которые были полностью обследованы. Среди 129 больных больше мужчин — 120 человек, чем женщин — 9 человек. Диагноз был установлен на основании жалоб больных, анамнеза болезни, клинической картины, лабораторных и рентгенологических данных, подтвержден культурально и на основании исследования мазков мокроты по Цилю — Нильсену. Были использованы медико-статистические методы, статистическая обработка данных проводилась с помощью пакета Microsoft Excel. Результаты. В клинику туберкулеза были госпитализированы 229 военнослужащих — участников АТО; в 2014 г. — 29 (12,7 %), 2015 г. — 66 (28,8 %), 2016 г. — 81 (35,4 %), 2017 г. — 53 (23,1 %). Контингент больных ТБ легких был представлен военнослужащими по контракту (солдат (матрос), сержант, старшина, прапорщик (мичман)) — 88,4 % и офицерами МОУ — 11,6 %. Заболеваемость ТБ легких среди в/с по контракту возросла с 2014 г. по 2016 г. (2014 г. — 13 случаев, 2015 г. — 30 случаев, 2016 г. — 48 случаев), а в 2017 г. количество больных снизилось вдвое (23 случая). Офицеров МОУ было значительно меньше: в 2014 г. — 1 пациент, 2015 г. — 6, 2016 г. — 6, 2017 г. — 2. Средний возраст пациентов составил: Ме = 37 лет, min — 20 лет, max — 57 лет. Заболеваемость наиболее обнаруживалась в возрасте 30–39 лет, что составляет 58 случаев, следующая возрастная группа, которая страдает ТБ легких, — это лица в возрасте от 40 до 49 лет (36 человек), меньшую долю составляют больные 20–29 лет и старше 50 лет (23 и 12 соответственно). Причинами госпитализации были: в 2014 г. — 12 направлений на лечение и 2 на военно-врачебную комиссию (ВВК); 2015 г. — 24 направления на лечение, 11 на ВВК и 1 на обследование; 2016 г. — 36 направлений на лечение и 18 на ВВК; 2017 г. — 13 направлений на лечение, 11 на ВВК и 1 на обследование. Всего в период 2014–2017 гг. исследуемая группа (129 человек) находилась в клинике туберкулеза в течение 5748 дней. Самый продолжительный за четыре года койко-день имели пациенты с инфильтративным и очаговым ТБ легких — 2763 и 1222 соответственно по сравнению с диссеминированными и фибринозно-кавернозными формами ТБ легких (811 и 372 койко-дня). Выводы. За период с августа 2014 г. по декабрь 2017 г. в клинику туберкулеза поступило 229 больных туберкулезом легких военнослужащих — участников АТО. При анализе контингентов установлено, что офицеры МОУ составили 5,4 %, военнослужащие контрактной службы — 94,6 %. Учитывая военное звание, установлено, что наибольшую долю составили солдаты (матросы), сержанты (старшины) — 72,1 %, а наименьшую — лейтенанты, капитаны, майоры (по 0,8 % каждый). Наиболее частой нозологической формой туберкулеза легких являются: инфильтративный туберкулез (55 %), средняя продолжительность лечения — 39 койко-дней, очаговый (24,8 %), средняя продолжительность лечения 38 койко-дней, диссеминированный (10,1 %), средняя продолжительность лечения 62 койко-дня. Отмечается тенденция к уменьшению выявления деструкции у больных в 2014–2017 гг. с 71,4 до 36 %, снизился процент бактериовыделителей с 33,3 до 24 %, частота резистентных форм туберкулеза легких в 2016 г. — 25,9 %, в 2017 г. — 12 %. Причинами госпитализации преимущественно было лечение (65,9 %). Больные в основном поступали в клинику туберкулеза по направлению врача воинской части (55,8 %), военного госпиталя (30,2 %), а меньше всего — военного комиссариата (0,8 %). У военнослужащих, поступивших на стационарное лечение, преобладало удовлетворительное состояние здоровья (90,7 %).
Background. The incidence of tuberculosis (TB) among military personnel is constantly increasing due to the antiterrorist operation (ATO) (deterioration of living conditions, irregular food, disturbed sleep and rest, staying under constant stress), which adversely affects the immune system and increases susceptibility to mycobacteria. The purpose was to study the clinical course, diagnosis and duration of treatment of pulmonary tuberculosis in military personnel participating in the ATO, who were hospitalized at the tuberculosis clinic of the National Military Medical Clinical Center “Main Military Clinical Hospital” (NMMCC “MMCH”) from August 2014 to December 2017. Materials and methods. The data were processed of 229 journals for registration of inpatients and case histories of servicemen participating in the ATO who were treated for pulmonary TB during the period from 2014 to 2017 at the tuberculosis clinic of the NMMCC “MMCH”. The main categories of ATO participants who were treated at a tuberculosis clinic are military volunteers and officers. The following age groups of patients with TB are identified: I — 21–29 years old; II — 30–39; III — 40–49 years old; IV — over 50 years. We have selected and analyzed 129 case histories of servicemen — ATO participants, who were completely examined. Among the 129 patients, men prevailed (120 vs 9 women). The diagnosis was made on the basis of patients’ complaints, anamnesis of the disease, clinical picture, laboratory and radiological data, confirmed culturally and on the basis of sputum staining according to Ziehl-Neelsen. Medical and statistical methods were used, statistical data processing was carried out using Microsoft Excel. Results. 229 servicemen participated in the ATO were hospitalized to the tuberculosis clinic: in 2014 — 29 (12.7 %), in 2015 — 66 (28.8 %), in 2016 — 81 (35.4 %), in 2017 — 53 (23.1 %). The patients with pulmonary TB was represented by military volunteers: soldiers (sailors), sergeants, petty officers, warrant officers (midshipmans) — 88.4 % and officers — 11.6 %. The incidence of pulmonary TB among military volunteers increased from 2014 to 2016: in 2014 — 13 cases, in 2015 — 30, in 2016 — 48, and in 2017, the number of patients decreased by half (23 cases). There were significantly fewer officers: in 2014 — 1 patient, in 2015 — 6, in 2016 — 6, in 2017 — 2 patients. The average age of the patients was: Me = 37 years, min — 20 years, max — 57 years. Most cases were detected at the age of 30–39 years, which is 58 cases, the next group suffering from pulmonary TB is people aged 40 to 49 years (n = 36), a smaller proportion are patients aged 20–29 years and over 50 years (23 and 12, respectively). The causes of hospitalization were: in 2014 — 12 referrals to treatment and 2 to the medical evaluation board (MEВ); in 2015 — 24 referrals to treatment, 11 to the MEВ and 1 to examination; in 2016 — 36 referrals to treatment and 18 to the MEВ; in 2017 — 13 referrals to treatment, 11 to the MEВ and 1 to examination. In total, from 2014 to 2017, the study group (129 people) stayed in the tuberculosis clinic for 5748 bed-days. Patients with infiltrative and focal pulmonary TB, 2763 and 1222, respectively, had the longest stay in four years, compared with those with disseminated and fibrous-cavernous forms of pulmonary TB (811 and 372). Conclusions. From August 2014 to December 2017, 229 ATO participants with pulmonary tuberculosis were admitted to the tuberculosis clinic. When analyzing the cohorts, it was established that officers made up 5.4 military volunteers — 94.6 %. Given the military rank, it was found that the largest share belonged to soldiers (sailors), sergeants (petty officers) — 72.1 %, and the smallest — lieutenants, captains, and majors — each 0.8 %. The most common nosological forms of pulmonary tuberculosis were: infiltrative tuberculosis (55 %), the average duration of treatment is 39 bed-days, focal (24.8 %), the average duration of treatment is 38 bed-days, disseminated (10.1 %), the average duration of treatment is 62 bed-days. There is a tendency to reduced detection of destruction in patients from 2014 to 2017 — from 71.4 to 36 %. The number of of patients with active TB decreased from 33.3 to 24 %, the frequency of resistant forms of pulmonary tuberculosis in 2016 was 25.9 %, and in 2017 — 12 %. The cause of hospitalization was mainly treatment (65.9 %). Patients were mainly admitted to the tuberculosis clinic by the referral from the doctor of the military unit (55.8 %), the military hospital (30.2 %), and the least — military registration offices (0.8 %). The servicemen admitted to the hospital generally had a satisfactory state of health (90.7 %).
туберкульоз легень; військовослужбовці; діагностика; лікування
туберкулез легких; военнослужащие; диагностика; лечение
pulmonary tuberculosis; military personnel; diagnosis; treatment
Вступ
Матеріали та методи
Результати та обговорення
/40_2.jpg)
Висновки
1. Наказ Міністра охорони здоров’я України від 4 вересня 2014 року № 620 «Уніфікований клінічний протокол первинної, вторинної (спеціалізованої) та третинної (високоспеціалізованої) медичної допомоги. Туберкульоз».
2. Закон України від 16 жовтня 2012 року № 5451-VІ «Про затвердження Загальнодержавної цільової соціальної програми протидії захворюванню на туберкульоз на 2012–2016 роки».
3. Закон України від 27 грудня 2017 року № 1011-р «Про затвердження Загальнодержавної цільової соціальної програми протидії захворюванню на туберкульоз на 2018–2021 роки».
4. Відкриті бази даних офіційного сайту ВООЗ щорічні регіональні звіти країн з туберкульозу за 2014 рік [Електронний ресурс] — Режим доступу до ресурсу: http://moz.gov.ua.
5. Сметаніна О.Р. Порівняльні дані про розповсюдженість туберкульозу та ефективність діяльності протитуберкульозних закладів України за 1998–2008 рр.: для співробітників інституту / О.Р. Сметаніна, Л.Ф. Антоненко, І.В. Бушура ; за ред. проф. Ю.І. Фещенко. — К., 2009. — 72 с.
6. Александріна Т.А. Погляд на проблему туберкульозу в Україні сьогодні та прогноз на майбутнє / Т.А. Александріна // Нова медицина. — 2004. — № 1. — С. 12-13.
7. Оцінка контролю за туберкульозом в Україні за період 2008–2012 роки / Ю.І. Фещенко [та ін.] // Укр. пульмонологічний журнал. — 2012. — № 4. — С. 5–10.
8. Левчук Н.М. Асоціальні явища в Україні у демографічному вимірі. Демографічні та соціальні дослідження ім. М.В. Птухи НАН України / Н.М. Левчук. — К., 2011. — 491 с.
9. Наказ Міністра охорони здоров’я України від 31 січня 2014 року № 1039 «Про затвердження та впровадження медико-технологічних документів зі стандартизації медичної допомоги при коінфекції (туберкульоз/ВІЛ-інфекція/СНІД)».
10. Мельник В.М. Роль закладів первинної медичної допомоги у виявленні, лікуванні та профілактиці туберкульозу при реформуванні охорони здоров’я і вдосконалення протитуберкульозних заходів / В.М. Мельник [та ін.]. — К.: ДУ «Національний інститут туберкульозу і пульмонології ім. Ф.Г. Яновського НАМНУ», 2017. — 44 с.
11. Фещенко Ю.І. Організація контролю за хіміорезистентним туберкульозом / Ю.І. Фещенко, В.М. Мельник. — К.: Здоров’я, 2013. — 704 с.
12. Migliori G.B. A new frameworg for TB control in Europa / G.B. Migliori // ERS. — 2016. — Р. 17-29.

/38.jpg)
/39.jpg)
/39_2.jpg)
/40.jpg)
/41.jpg)