Резюме
Актуальність. Streptococcus pneumoniae — одна з головних причин інвазивних та неінвазивних захворювань різної локалізації у всіх вікових групах по всьому світі. Пневмокок — вбивця № 1 для дітей до 5 років: 40 % в структурі смертності, 500 000 життів на рік. Глобальне зростання стійкості до антибіотиків створює проблеми емпіричного лікування інфекції. Вакцинація проти пневмокока — найбільш дієвий засіб контролю над інфекцією. Вибір вакцини «повинен ґрунтуватись на наявній місцевій чи регіональній оцінці розподілу серотипів пневмокока в різних вікових групах» (ВООЗ). Мета: визначити у дітей серотиповий склад пневмококів при носійстві та при гнійному менінгіті, їх відповідність до вакцинальних штамів і чутливість до антибіотиків. Матеріали та методи. Було взято під спостереження 900 здорових дітей віком від 6 місяців до 5 років. Для дослідження бралися назофарингеальні мазки спеціально навченими медичними сестрами. Ідентифікація пневмококів проводилась класичним культуральним методом та ПЛР у реальному часі. Визначення чутливості до 13 антибіотиків виконувалося диско-дифузійним методом та методом серійних розведень. Серотипування пневмококів проводили з використанням мультиплексної ПЛР. Перевіряли носійство 15 серотипів пневмокока, 13 з яких входять до складу ПКВ 13. Результати. При використанні культурального методу було виділено пневмококи з носоглотки у 21,3 % дітей перших 5 років життя. При використанні ПЛР — у 53,8 % дітей. Бар’єр резистентності до 25 % пневмококів, при якому вже недоцільно застосовувати препарат, переступили такі антибіотики, як котримоксазол, еритроміцин та азитроміцин. До амоксициліну/клавуланату, який поки що є антибіотиком першої лінії для лікування позалікарняної пневмонії, 28,3 % пневмококів, що визначалися при назофарингеальному носійстві у дітей до 5 років, виробили часткову резистентність. Від здорових носіїв не було виділено жодного ізоляту пневмокока з високою резистентністю до цефалоспоринів ІІІ покоління. Мультирезистентні пневмококи із серотипами 14, 6А/В, 19F та НТ-штами разом становлять 52,2 % при носійстві у дітей та 69,1 % при менінгіті. Серотипи, що входять до складу ПКВ 13, збігаються в 65,53 % із серотипами, що виділялися при назофарингеальному носійстві, та в 87,5 % при гнійному менінгіті в дітей. Висновки. Основним джерелом пневмококів є фарингеальне носійство, яке зустрічається у здорових дітей перших п’яти років життя. Збудником пневмококових менінгітів є ті ж серотипи пневмококів, які колонізують носоглотку дітей. Селекція резистентних штамів пневмокока відбувається переважно в дітей при назофарингеальному носійстві. Результати визначення збігу вакцинальних серотипів ПКВ та серотипів пневмококів при носійстві та гнійному менінгіті дозволяють прогнозувати, що введення універсальної вакцинації проти пневмококової інфекції буде зменшувати носійство пневмококів майже на 66 % та захистить від пнемококових менінгітів більше ніж 87 % дітей.
Актуальность. Streptococcus pneumoniae — одна из главных причин инвазивных и неинвазивных заболеваний различной локализации во всех возрастных группах по всему миру. Пневмококк — убийца № 1 для детей до 5 лет: 40 % в структуре смертности, 500 000 жизней в год. Глобальный рост устойчивости к антибиотикам создает проблемы эмпирического лечения инфекции. Вакцинация против пневмококка — наиболее действенное средство контроля над инфекцией. Выбор вакцины «должен основываться на имеющейся местной или региональной оценке распределения серотипов пневмококка в разных возрастных группах» (ВОЗ). Цель: определить у детей серотиповый состав пневмококков при носительстве и при гнойном менингите, их соответствие прививочным штаммам и чувствительность к антибиотикам. Материалы и методы. Было взято под наблюдение 900 здоровых детей в возрасте от 6 месяцев до 5 лет. Для исследования брались назофарингеальные мазки специально обученными медицинскими сестрами. Идентификация пневмококков проводилась классическим культуральным методом и ПЦР в реальном времени. Определение чувствительности к 13 антибиотикам выполнялось диско-диффузным методом и методом серийных разведений. Серотипирование пневмококков проводили с использованием мультиплексной ПЦР. Проверяли носительство 15 серотипов пневмококка, 13 из которых входят в состав ПКВ 13. Результаты. При использовании культурального метода были выделены пневмококки из носоглотки у 21,3 % детей первых 5 лет жизни. При использовании ПЦР — у 53,8 % детей. Барьер резистентности к 25 % пневмококков, при котором уже нецелесообразно применять препарат, переступили такие антибиотики, как котримоксазол, эритромицин и азитромицин. К амоксициллину/клавуланату, который пока является антибиотиком первой линии для лечения внебольничной пневмонии, 28,3 % пневмококков, которые определялись при назофарингеальном носительстве у детей до 5 лет, выработали частичную резистентность. От здоровых носителей не было выделено ни одного изолята пневмококка с высокой резистентностью к цефалоспоринам III поколения. Мультирезистентные пневмококки с серотипами 14, 6А/В, 19F и НТ-штаммы вместе составляют 52,2 % при носительстве у детей и 69,1 % при менингите. Серотипы, которые входят в состав ПКВ 13, совпадают в 65,53 % случаев с серотипами, выделяемыми при назофарингеальном носительстве и в 87,5 % при гнойном менингите у детей. Выводы. Основным источником пневмококков является фарингальное носительство, которое встречается у здоровых детей первых пяти лет жизни. Возбудителем пневмококковых менингитов являются те же серотипы пневмококков, которые колонизируют носоглотку у детей. Селекция резистентных штаммов пневмококка происходит преимущественно у детей при назофарингеальном носительстве. Результаты определения совпадения прививочных серотипов ПКВ 13 и серотипов пневмококков при носительстве и гнойном менингите позволяют прогнозировать, что введение универсальной вакцинации против пневмококковой инфекции будет уменьшать носительство пневмококков почти на 66 % и защитит от пневмококковых менингитов более 87 % детей.
Background. Streptococcus pneumoniae is one of the main causes of invasive and non-invasive diseases of different locations in all age groups around the world. Pneumococcus is the No. 1 killer of children under 5 years of age: 40 % in the mortality structure, 500,000 deaths per year. The global rise in resistance to antibiotics creates problems for empirical treatment of infection. Vaccination against pneumococcus is the most effective mean for controlling infection. Choice of vaccine “must be based on available local or regional estimates of the distribution of pneumococcal serotypes in different age groups” (World Health Organization). The purpose of the study was to determine the serotype composition of pneumococcus in children with carriage and purulent meningitis, their correspondence to vaccination strains and sensitivity to antibiotics. Materials and methods. Nine hundred healthy children aged 6 months to 5 years were monitored. Nasopharyngeal swabs were taken for the study by specially trained nurses. The identification of pneumococci was carried out by a classical culture method and real-time polymerase chain reaction (PCR). The sensitivity to 13 antibiotics was determined by the disco-diffuse method and the serial dilution method. Pneumococci serotyping was carried out using multiplex PCR. The carriage of 15 serotypes of pneumococcus was checked, 13 of them are the part of pneumococcal conjugate vaccine (PCV13). Results. When culture method was used, pneumococci were isolated from the nasopharynx in 21.3 % of children under 5 years of age. When using PCR — in 53.8 % of children. Such antibiotics as co-trimoxazole, erythromycin and azithromycin crossed the barrier of resistance in 25 % of pneumococci, in which it is not practical to use the drug. 28.3 % of pneumococci detected in nasopharyngeal carriage in children under 5 years of age have developed partial resistance to amoxicillin/clavulanate, which is still the first-line antibiotic for the treatment of community-acquired pneumonia. No isolates of pneumococcus with high resistance to third-generation cephalosporins were isolated from healthy carriers. Multidrug-resistant pneumococci with serotypes 14, 6A/B, 19F and HT strains together account for 52.2 % in carriage in children and 69.1 % — in meningitis. The serotypes included in PCV13 coincide in 65.53 % of cases with the serotypes detected in nasopharyngeal carriage, and in 87.5 % with purulent meningitis in children. Conclusions. The main source of pneumococci is pharyngeal carriage, which occurs in healthy children in the first five years of life. The causative agents of pneumococcal meningitis are the same serotypes of pneumococci that colonize the nasopharynx of children. Selection of resistant strains of pneumococcus occurs mainly in children with nasopharyngeal carriage. The results of determining the coincidence of vaccinating serotypes of PCV13 and pneumococcal serotypes in carriage and purulent meningitis make it possible to predict that the introduction of universal vaccination against pneumococcal infection will reduce the carriage of pneumococci by almost 66 % and protect more than 87 % of children from pneumococcal meningitis.
Вступ
Streptococcus pneumoniae — одна з головних причин таких інвазивних захворювань, як пневмонія, емпієма плеври, гнійний менінгіт, сепсис, а також гострого середнього отиту, синуситу, бронхіту та інших захворювань різної локалізації в усіх вікових групах по всьому світі. Щорічно на пневмококову інфекцію хворіють 10,6 млн дітей віком до 5 років. Пневмокок — вбивця № 1 для дітей до 5 років: 40 % в структурі смертності, 500 000 життів на рік. Серед інвазивних пневмококових захворювань найбільш часто зустрічається позалікарняна пневмонія. За даними МОЗ, в Україні реєструється щорічно більше 4,5 млн позалікарняних пневмоній. Близько 33 % летальних випадків пневмонії обумовлені пневмо–коком. За нашими розрахунками, ми кожні 3 дні втрачаємо 1 дитину через пневмонію.
Пневмокок може бути причиною інших інвазивних інфекцій: спонтанна пневмококова бактеріємія без визначеного джерела інфекції, неонатальний абсцес стегна, гострий перикардит, септичний артрит, остеомієліт, перитоніт.
Однин із найтяжчих варіантів перебігу пневмококової інфекції — це гнійний менінгіт. Він посідає друге місце в етіологічній структурі бактеріальних менінгітів. В Києві (2010 рік) питома вага пневмокока у структурі розшифрованих гнійних менінгітів у дітей віком до 5 років становила 35,3 % і поступалася лише менінгококу — 41,17 % [7]. За розрахунками, в Україні серед дітей віком до 5 років може бути 156–282 випадків пневмококових менінгітів щорічно. Пневмококовий менінгіт дає високу летальність — 12–60 % та найбільш часті ускладнення (в 35 % випадків): втрата слуху, рухові порушення, порушення поведінки та розлади в когнітивній сфері дітей.
Глобальне зростання стійкості до антибіотиків створює клінічно важливі проблеми емпіричного лікування інфекції. Пневмококова інфекція створює значний тягар для системи охорони здоров’я та економіки країн світу. За оцінками CDC, якнайменше 2 мільйони людей хворіють та 23 000 людей помирають від резистентних інфекцій до антибіотиків щороку, а інша оцінка передбачає, що якщо антимікробна резистентність не буде усунена, до 2050 року вона щорічно буде вбивати більше людей, ніж рак.
Вакцинація проти пневмокока — найбільш дієвий засіб контролю над інфекцією, що має ефект популяційного захисту, призводить до зменшення призначень антибіотиків і, відповідно, одночасного зниження антибіотикорезистентності, а також носійства вакцинних серотипів пневмокока. ВООЗ рекомендує проводити вакцинацію проти пневмокока для усіх країн світу. 134 країни вже включили її у свої національні календарі щеплень, зокрема, 125 — для універсальної вакцинації [9, 11].
Основним джерелом пневмококів є діти, особливо до 5 років, в яких часто зустрічається назофарингеальне носійство цих мікробів. Вибір вакцини «повинен ґрунтуватись на наявній місцевій чи регіональній оцінці розподілу серотипів пневмокока в різних вікових групах» (ВООЗ). В Україні не було даних про серотиповий склад пневмококів при назофарингеальному носійстві в дітей.
Мета даної роботи — визначити в дітей серотиповий склад пневмококів при носійстві та при гнійному менінгіті, їх відповідність до вакцинальних штамів і чутливість до антибіотиків.
Матеріали та методи
Було взято під спостереження 900 здорових дітей віком від 6 місяців до 5 років. Дослідницьких центрів було 12: 3 поліклініки столиці, 5 дошкільних навчальних закладів Київської області, 3 будинки дитини, 1 центр раннього розвитку. Географія проживання дітей — 46 населених пунктів України. Для дослідження бралися назофарингеальні мазки спеціально навченими медичними сестрами. Ідентифікація пневмококів проводилась класичним культуральним методом та ПЛР у реальному часі. Визначення чутливості до 13 антибіотиків виконувалося диско-дифузійним методом та методом серійних розведень. Серотипування пневмококів проводили з використанням мультиплексної ПЛР з електрофоретичною детекцією в агарозному гелі. Перевіряли носійство 15 серотипів пневмокока, 13 з яких входять до складу пневмококової кон’югованої вакцини (ПКВ 13). Дослідження було підтримано компанією Pfizer. Дослідження серотипового розподілу пневмококів, виділених з ліквору хворих на менінгіт дітей, проводилося за підтримки ВООЗ. Величина вибірки: 89 дітей з пневмококовим менінгітом із 7 дозорних регіонів України. Час проведення: 2012–2014 роки. Ліквор для ПЛР-досліджень відбирали в окрему пробірку 1,5 мл, заморожували при –20 °С та передавали в лабораторію. Серотипування (40 серотипів, включаючи ті 15, що використовувалися для серотипування зразків від здорових носіїв) також проводили з використанням мультиплексної ПЛР з електрофоретичною детекцією в агарозному гелі.
Результати та обговорення
При використанні культурального методу було виділено пневмококи з носоглотки в 21,3 % дітей перших 5 років життя. При використанні методу ПЛР пневмокок виявлено у 53,8 % дітей. Тобто у кожної другої здорової дитини віком до 5 років існує назофарингеальне носійство пневмококів.
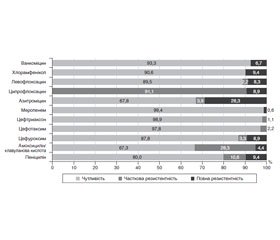
Результати перевірки чутливості до антибіотиків пневмококів, носіями яких є наші діти, відображені на рис. 1.
Як видно з даних табл. 1, до коамоксициліну, який поки що є антибіотиком першої лінії для лікування позалікарняної пневмонії, вже 28,3 % пневмококів, які визначалися при назофарингеальному носійстві у дітей до 5 років, виробили часткову резистентність. Бар’єр резистентності у 25 %, при якому вже недоцільно, згідно з даними ВООЗ, застосовувати препарат, переступили такі антибіотики, як котримоксазол, еритроміцин та азитроміцин. У нашому дослідженні рівень резистентності до макролідів виявився високим (32,7 %) та цілком відповідав глобальному (33,7 %) [14]. Частка пеніцилінрезистентних штамів у здорових носіїв становила 20,0 %, тобто наближалась до 25% рубежу, який вже подолали такі південні та східні європейські країни, як Кіпр, Франція, Угорщина, Мальта та Румунія [10]. Чутливих до ципрофлоксацину штамів пневмококів взагалі не виявлялося.
/192-1.jpg)
З практичних міркувань найбільшу проблему становила підвищена резистентність S. pneumoniae до амоксициліну/клавуланату, препарату вибору для емпіричної терапії пневмококових інфекцій: повна резистентність ще не досягла бар’єра, але помірна резистентність вже його перейшла. Застосування амоксициліну/клавуланату для емпіричної терапії пневмококових інфекцій у низьких та середніх дозах, які традиційно застосовуються в педіатричній практиці, може супроводжуватись клінічними невдачами. Можна припустити, що застосування високодозового режиму терапії (90 мг/кг/д) дозволить більш активно та ефективно використовувати захищені пеніциліни, в тому числі й на госпітальному етапі.
У нашому дослідженні найбільшою антипневмококовою активністю відзначались цефтриаксон (98,9 %) та цефотаксим (97,8 %). Від здорових носіїв не було виділено жодного ізоляту пневмокока з високою резистентністю до цефалоспоринів ІІІ покоління. Чутливість S. pneumoniae до цефуроксиму становила 87,8 % для парентерального та 91,1 % для орального призначення даного антибіотика, тому цей антибіотик можна застосовувати для емпіричної терапії пневмококової інфекції з високою прогностичною ефективністю. Хоча вважається, що цефалоспорини ІІ покоління мають більшу дію на грампозитивні бактерії, резистентність пневмококів до них вища, ніж до цефало–споринів ІІІ покоління.
Серед резервних антибіотиків найбільш активними були меропенем (99,4 %) та ванкоміцин (93,3 %). Левофлоксацин теж мав високу антипневмококову активність (89,5 %), в тому числі проти мультирезистентних штамів (76,2 %).
В цілому отримані нами дані щодо антибіотикорезистентності пневмококів вищі, ніж у інших дослідженнях, проведених в Україні, але порівнянні з глобальними даними, наведеними V. Tomic та M.J. Dowzicky [14]. Найбільше наші дані збігалися з результатами дослідження О.Г. Леженко зі співавт. [5] та В.Ф. Марченко зі співавт. [6], що вивчали ізоляти пневмокока, виділені у дітей переважно з нестерильних локусів. Проте результати нашої роботи відрізнялись від даних дослідників, що вивчали клінічні ізоляти S. pneumoniae, виділені у дорослих [3, 4]. Порівняно з дослідженням SOAR [2], у якому лише 31 із 134 ізолятів пневмокока був виділений в дітей до 12 років, ми отримали вищі показники резистентності пневмококів до пеніциліну, амоксициліну/клавуланату, цефуроксиму, макролідів, левофлоксацину та ципрофлоксацину. Ми показали, що феномен мультирезистентності був притаманний саме пневмококам, виділеним з верхніх дихальних шляхів маленьких дітей. Таку особливість отриманих нами даних можна пояснити тим, що назофарингеальні штами пневмококів першими набувають стійкості до антимікробних препаратів у процесі еволюції [1]. Отже, найбільшою антипневмококовою активністю відзначались цефалоспорини ІІІ покоління: цефтриаксон (98,9 %), цефотаксим (97,8 %) та меропенем (99,4 %). Ці антибіотики можуть розглядатись як вдала альтернатива для лікування інфекції, спричиненої пневмококами. Проте необхідне виважене їх використання для запобігання ескалації антибіотикорезистентності в майбутньому, що вже відмічається у глобальному масштабі [14].
Несприятлива ситуація щодо антибактеріальної резистентності пневмококів в Україні є важливим аргументом на користь вакцинації, що є дієвим інструментом її подолання [3, 4]. Використання пневмококової кон’югованої вакцини (ПКВ) у дітей знижує рівень антибактеріальної резистентності, пов’язаної з вакцинними серотипами [12, 13], а також зменшує потребу в призначенні антимікробних препаратів.
Розподіл серотипів пневмококів, виділених у дітей при носійстві та гнійних менінгітах, наведено на рис. 2.
Звернула на себе увагу велика кількість мультирезистентних штамів пневмококів, що виявлялися при назофарингеальному носійстві та менінгітах у дітей. Мультирезистентні пневмококи із серотипами 14, 6А/В, 19F та безкапсульні (НТ) штами разом становлять 52,2 % при носійстві у дітей та 69,1 % при менінгіті.
Частота виділення окремих серотипів пневмококів, виділених при назофарингеальному носійстві та в лікворі при менінгіті у дітей, та відсоток штамів, які перекриваються полівалентною вакциною, що містить антигени 13 серотипів пневмококів, наведені в табл. 1.
Як видно з даних табл. 1, серотипи, які входять до складу вакцини ПКВ 13, збігаються в 65,53 % с серотипами, що виділялися при назофарингеальному носійстві, та в 87,5 % при гнійному менінгіті в дітей. Тобто можна прогнозувати, що введення вакцинації проти пневмококової інфекції буде зменшувати носійство пневмококів майже на 66 % та захистить від пнемококових менінгітів більш ніж 87 % дітей. На жаль, як видно з даних табл. 1, навіть гнійні менінгіти можуть викликатися некапсульними пневмококами, що раніше розглядалися як збудники тільки неінвазивних проявів. Вакцини проти цих збудників поки що не розроблені. Гостро стоїть питання про довгострокову життєздатність стратегій імунізації ПКВ, основним недоліком якої є необхідність періодичного перегляду складу вакцини для включення нових серотипів.
Висновки
Основним джерелом пневмококів є фарингальне носійство, що зустрічається у 53,8 % здорових дітей перших п’яти років життя.
Збудником пневмококових менінгітів у 93,2 % випадків є ті ж серотипи пневмококів, що колонізують носоглотку в дітей.
Селекція резистентних штамів пневмокока відбувається переважно в дітей при назофарингеальному носійстві: мультирезистентні серотипи 14, 6А/В, 19F та безкапсульні (НТ) штами разом становлять 52,2 %, вони ж у 69,1 % випадків викликають гнійні менінгіти.
Результати визначення збігу вакцинальних серотипів ПКВ та серотипів пневмококів при носійстві та гнійному менінгіті дозволяють прогнозувати, що введення універсальної вакцинації проти пневмококової інфекції буде зменшувати носійство пневмококів майже на 66 % та захистить від пнемококових менінгітів більш ніж 87 % дітей.
Конфлікт інтересів. Автори заявляють про відсутність конфлікту інтересів при підготовці даної статті.
Список литературы
1. Березняков И.Г. Новые возможности терапевтического использования левофлоксацина / И.Г. Березняков // Здоров’я України. — 2010. — № 4 (233). — С. 42-43.
2. Дослідження антибіотикорезистентності штамів S. pneumoniae та H. influenzae, виділених від хворих із негоспітальними інфекціями дихальних шляхів у 2010–2012 рр. в Україні / Ю.І. Фещенко [та ін.] // Вісник морфології. — 2014. — Т. 20, № 2. — С. 395-401.
3. Козлов Р.С. Динамика резистентности Streptococcus pneumoniaе к антибиотикам в России за период 1999–2009 гг. (Результаты многоцентрового проспективного исследования ПеГАС) / Р.С. Козлов, О.В. Сивая, О.И. Кречекова, Н.В. Иванчик // Клиническая микробиология и антимикробная химиотерапия. — 2010. — Т. 12, № 4. — С. 329-341.
4. Козлов Р.С. Пневмококки: уроки прошлого — взгляд в будущее / Р.С. Козлов. — Смоленск: МАКМАХ, 2010. — 128 с.
5. Леженко Г.О. Обґрунтування тактики антибактеріальної терапії у дітей, хворих на гострий обструктивний бронхіт бактеріального ґенезу / Г.О. Леженко, О.Є. Пашкова // Современная педиатрия. — 2015. — № 4 (68). — С. 63-66.
6. Марченко В.Ф. Частота виділення мікроорганізмів з різних біологічних матеріалів та порівняльний аналіз їх антибіотикограм / В.Ф. Марченко, Л.Г. Махньова, В.Л. Тиндикевич // Современная педиатрия. — 2010. — № 1 (29). — С. 52-56.
7. Чернишова Л.І. [тa ін.]. Чи потрібна Hib вакцинація дітям в Україні? // Здоровье ребенка. — 2010. — № 2 (23). — С. 120-123.
8. Чернишова Л.І. Пневмококові захворювання — проблема, що має рішення / Л. І. Чернишова // Здоровье ребенка. — 2013. — № 3 (46). — С. 107-110.
9. Global Vaccine Introduction Report: a report on current global access to new childhood vaccines [Електонний ресурс] / Vaccine Information Management System (VIMS), Johns Hopkins Bloomberg School of Public Health. — 2015. — Електрон. текст. дані. Режим доступу: http://www.jhsph.edu/research/centers-and-institutes/ivac/vims/IVAC-VIMS-Report-2015Dec.pdf. Дата останнього доступу: 03.04.2016
10. European Centre for Disease Prevention and Control. annual epidemiological report on communicable diseases in Europe 2010. — Stockholm: ECDC, 2010European Committee on Antimicrobial Susceptibility Testing Breakpoint tables for interpretation of MICs and zone diameters. Version 1.3, January 5, 2011.
11. O’Brien K.L. et al. Hib and pneumococcal global burden of disease study team. burden of disease caused by Streptococcus pneumoniaе in children younger than 5 years: global estimates // Lancet. — 2009. — 379. — Р. 893-902.
12. Pneumococcal osteomyelitis: report of one case / W.L. Huang [et al.] //Pediatrics & Neonatology. — 2008. — Vol. 49, № 6. — Р. 248-253
13. Pneumococcal vaccines / WHO position paper 2012 // Weekly epidemiological record. — 2012. — № 14 (87). — Р. 129-144.
14. Tomic V. Regional and global antimicrobial susceptibility among isolates of Streptococcus pneumoniae and Haemophilus influenzae collected as part of the Tigecycline Evaluation and Surveillance Trial (T.E.S.T.) from 2009 to 2012 and comparison with previous years of T.E.S.T. (2004–2008) / V. Tomic, M.J. Dowzicky // Annals of Clinical Microbiology and Antimicrobials. — 2014. — № 13. — Р. 52.

/191-1.jpg)
/192-1.jpg)