Журнал «Травма» Том 20, №4, 2019
Вернуться к номеру
Наш опыт применения пульсовой радиочастотной абляции ганглиев задних спинальных корешков (PRF DRG) в лечении поясничных радикулопатий
Авторы: Павлов Б.Б.(1), Фищенко Я.В.(2)
(1) — Клиника «Нейромед», г. Киев, Украина
(2) — ГУ «Институт травматологии и ортопедии НАМН Украины», г. Киев, Украина
Рубрики: Травматология и ортопедия
Разделы: Клинические исследования
Версия для печати
Актуальність. Дегенеративні ураження поперекового відділу хребта і пов’язані з ними клініко-неврологічні прояви — одна з найбільш важливих проблем сучасної ортопедії. Консервативне лікування цієї патології є ефективним у 60 % пацієнтів. В інших випадках біль стає хронічним, що призводить до інвалідизації. Ці факти стимулювали розробку малоінвазивних процедур, що мають достатню ефективність при низькому ризику потенційних ускладнень. Найбільшу поширеність з них отримало інтервенційне радіочастотне лікування. Мета дослідження: вивчити динаміку больового синдрому і соціальної адаптації у пацієнтів, які страждають на хронічні поперекові радикулопатії, при використанні в їх лікуванні пульсової радіочастотної абляції гангліїв задніх спінальних корінців (pulsed radiofrequency of dorsal root ganglion — PRF DRG). Матеріали та методи. У ретроспективне дослідження включено 42 пацієнти віком від 27 до 78 років (49,7 ± 14,8 року), пролікованих в 2016–2018 рр. у клініці «Нейромед» м. Києва та Інституті травматології та ортопедії НАМН України. В обстеження було включено пацієнтів, які страждають на реактивні попереково-крижові радикулопатії внаслідок дегенеративно-дистрофічного ураження хребта. Больовий синдром оцінювався за 10-бальною візуально-аналоговою шкалою (ВАШ) перед маніпуляцією, безпосередньо після неї і через 6 місяців після її проведення. Соціальну адаптацію в повсякденному житті об’єктивізовано за допомогою Oswestry Low Back Pain Disability Questionnaire (ODI). Результати. Ускладнень не зареєстровано. Абсолютно всі пацієнти відзначали зниження больового синдрому. Більшість пацієнтів до маніпуляції характеризували свій біль як дуже сильний (ВАШ — 7,14 ± 0,68), а після процедури така сама кількість хворих вже відзначали свій біль як середній (ВАШ — 4,02 ± 0,81). Подібна тенденція зберігалася і через півроку після лікування (ВАШ — 1,85 ± 0,78). До маніпуляції індекс порушення життєдіяльності через больовий синдром становив 71,42 ± 6,83 бала. А через півроку після проведення процедури індекс ODI вже дорівнював 18,57 ± 7,83 бала. Висновки. Радіочастотний пульсовий вплив на ганглії зад-нього спінального корінця (PRF DRG) є безпечним і ефективним методом лікування хронічних поперекових радикулопатій.
Актуальность. Дегенеративные поражения поясничного отдела позвоночника и связанные с ними клинико-неврологические проявления — одна из наиболее важных проблем современной ортопедии. Консервативное лечение данной патологии эффективно у 60 % пациентов. В остальных случаях боль становится хронической, что приводит к инвалидизации. Эти факты стимулировали разработку малоинвазивных процедур, обладающих достаточной эффективностью при низком риске потенциальных осложнений. Наибольшую распространенность из них получило интервенционное радиочастотное лечение. Цель исследования: изучить динамику болевого синдрома и социальной адаптации у пациентов, страдающих хроническими поясничными радикулопатиями, при использовании в их лечении пульсовой радиочастотной абляции ганглиев задних спинальных корешков (pulsed radiofrequency of dorsal root ganglion — PRF DRG). Материалы и методы. В ретроспективное исследование включены 42 пациента в возрасте от 27 до 78 лет (49,7 ± 14,8 года), пролеченных в 2016–2018 годах в клинике «Нейромед» г. Киева и Институте травматологии и ортопедии НАМН Украины. В обследование были включены пациенты, страдающие реактивными пояснично-крестцовыми радикулопатиями вследствие дегенеративно-дистрофического поражения позвоночника. Болевой синдром оценивался по 10-балльной визуально-аналоговой шкале (ВАШ) перед манипуляцией, непосредственно после нее и через 6 месяцев после ее проведения. Социальную адаптацию в повседневной жизни объективизировали при помощи Oswestry Low Back Pain Disability Questionnaire (ODI). Результаты. Осложнений не зарегистрировано. Абсолютно все пациенты отмечали снижение болевого синдрома. Большинство пациентов до манипуляции характеризовали свою боль как очень сильную (ВАШ — 7,14 ± 0,68), а после процедуры такое же количество больных уже говорили о своей боли как о средней (ВАШ — 4,02 ± 0,81). Подобная же тенденция сохранялась и через полгода после лечения (ВАШ — 1,85 ± 0,78). До манипуляции индекс нарушения жизнедеятельности из-за болевого синдрома составлял 71,42 ± 6,83 балла. А спустя полгода после проведения процедуры индекс ODI уже составлял 18,57 ± 7,83 балла. Выводы. Радиочастотное пульсовое воздействие на ганглии заднего спинального корешка (PRF DRG) является безопасным и эффективным методом лечения хронических поясничных радикулопатий.
Background. Degenerative diseases of the lumbar spine and concomitant clinical and neurological manifestations are one of the most important problems of modern orthopedics. Conservative treatment of this pathology is effective in 60 % of patients. In other cases, the pain becomes chronic, which leads to disability. These facts stimulated the development of minimally invasive procedures that are sufficiently effective at low risk of potential complications. The most common of them is radiofrequency ablation. The purpose is to study the dynamics of pain and social adaptation in patients suffering from chronic lumbar radiculopathy with the use of pulsed radiofrequency of dorsal root ganglion in their treatment. Materials and methods. A retrospective study included 42 patients aged from 27 to 78 (49.7 ± 14.8) years who were treated at the Neuromed Clinic in Kyiv and the Institute of Traumatology and Orthopedics of the NAMS of Ukraine in 2016–2017. The examination included patients suffering from reactive lumbosacral radiculopathy due to degenerative-dystrophic lesions of the spine. Pain syndrome was assessed on a 10-point visual analogue scale (VAS) before manipulation, immediately after it, and in 6 months. Social adaptation in everyday life was objectified with the help of the Oswestry Low Back Pain Disability Questionnaire, or Oswestry Disability Index. Results. No complications were registered. Every single patient reported a decrease in pain. Before manipulation, most patients described their pain as “very strong” (VAS 7.14 ± 0.68), and after the procedure, the majority of them considered it as “average” (VAS 4.02 ± 0.81). A similar trend persisted six months after treatment (VAS 1.85 ± 0.78). Before manipulation, Oswestry Disability Index was 71.42 ± 6.83. Six months after the procedure, it was already 18.57 ± 7.83. Conclusions. Pulsed radiofrequency of dorsal root ganglion is a safe and effective method for treating chronic lumbar radiculopathy.
поперекова радикулопатія; пульсова радіочастотна абляція; ганглій заднього спінального корінця
поясничная радикулопатия; пульсовая радиочастотная абляция; ганглий заднего спинального корешка
lumbar radiculopathy; pulsed radiofrequency; dorsal root ganglion
Введение
/63.jpg)
Материалы и методы
Результаты и обсуждение
Выводы
1. Trinidad J.M., Carnota A.I., Failde I., Torres L.M. Radiofrequency for the treatment of lumbar radicular pain: impact on surgical indications. Pain research and treatment. Vol. 2015. Article ID 392856, 6 p. PMID: 26351581 PMCID: PMC4553181. doi: 10.1155/2015/392856.
2. Konstantinou K., Dunn K.M. Sciatica: review of epidemiological studies and prevalence estimates. Spine. 2008. Oct 15. Vol. 33(22). P. 2464-72. PMID: 18923325. doi: 10.1097/BRS.0b013e318183a4a2.
3. Weber H. The natural course of disc herniation. Acta Orthopaedica Scandinavica. 1993. Vol. 251. P. 19-20. PMID: 8451975. https://doi.org/10.3109/17453679309160107.
4. Bosscher H.A., Heavner J.E. Incidence and severity of epidural fibrosis after back surgery: an endoscopic study. Pain Practice. 2010. Jan-Feb. Vol. 10(1). P. 18-24. PMID: 19735365. doi: 10.1111/j.1533-2500.2009.00311.x.
5. Van Boxem K., van Bilsen J., de Meij N., Herrler A., Kessels F., Van Zundert J., van Kleef M. Pulsed radiofrequency treatment adjacent to the lumbar dorsal root ganglion for the management of lumbosacral radicular syndrome: a clinical audit. Pain Medicine. 2011. Sep. Vol. 12(9). P. 1322-30. PMID: 21812907. doi: 10.1111/j.1526-4637.2011.01202.x.
6. Van Boxem K., Cheng J., Patijn J., van Kleef M., Lataster A., Mekhail N., Van Zundert J. Pain Practice. 2010. Jul-Aug. Vol. 10(4). P. 339-58. PMID: 20492580. doi: 10.1111/j.1533-2500.2010.00370.x.
7. Cosman E.R. Jr., Cosman E.R. Sr. Electric and thermal field effects in tissue around radiofrequency electrodes. Pain Medicine. 2005. Nov-Dec. Vol. 6(6). P. 405-24. PMID: 16336478. https://doi.org/10.1111/j.1526-4637.2005.00076.x.
8. Erdine S., Bilir A., Cosman E.R., Cosman E.R. Jr. Ultrastructural changes in axons following exposure to pulsed radiofrequency fields. Pain Pract. 2009 Nov-Dec. Vol. 9(6). P. 407-17. Epub 2009 Sep 15. Erratum in: Pain Pract. 2010 May-Jun. Vol. 10(3). P. 264. PMID: 19761513. doi: 10.1111/ j.1533-2500.2009.00317.x.
9. Kim S.J., Park S.J., Yoon D.M., Yoon K.B., Kim S.H. Predictors of the analgesic efficacy of pulsed radiofrequency treatment in patients with chronic lumbosacral radicular pain: a retrospective observational study. Journal of Pain Research. 2018. Vol. 11. P. 1223-1230. PMID: 29983585. PMCID: PMC6027680. doi: 10.2147/JPR.S164414.
10. Van Boxem K., Huntoon M., Van Zundert J., Pa-tijn J., van Kleef M., Joosten E.A. Pulsed radiofrequency: a review of the basic science as applied to the pathophysiology of radicular pain. Reg. Anesth. Pain Med. 2014. Vol. 39(2). P. 149-159. PMID: 24553305. doi: 10.1097/AAP.0000000000000063.
11. Mehta V., Snidvongs S., Ghai B., Langford R., Wodehouse T. Characterization of peripheral and central sensitization after dorsal root ganglion intervention in patients with unilateral lumbosacral radicular pain: a prospective pilot study. Br. J. Anaesth. 2017. Vol. 118(6). P. 924-931. PMID: 28575334. doi: 10.1093/bja/aex089.
12. Belova A. Scales, tests and questionnaires in neurology and neurosurgery. Guide for physicians and research fellows. Moscow. Antidor. 2004. (in Russian). Белова А.Н. Шкалы, тесты и опросники в неврологии и нейрохирургии. Москва: Антидор, 2004. 432 с.
13. Koh W.U., Choi S.S., Karm M.H., Suh J.H., Leem J.G., Lee J.D., Kim Y.K., Shin J. Treatment of chronic lumbosacral radicular pain using adjuvant pulsed radiofrequency: a randomized controlled study. Pain Med. 2015. Vol. 16(3). P. 432-441. PMID: 25530347. doi: 10.1111/pme.12624.

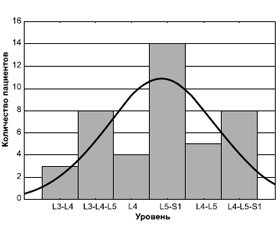
/64.jpg)
/65.jpg)