Журнал «» №5 (61), 2018
Вернуться к номеру
Що нового було представлено на Європейському конгресі кардіологів у Мюнхені?
Рубрики: Кардиология
Разделы: Медицинские форумы
Версия для печати
1. Профілактика серцево–судинних захворювань
Подальшого вдосконалення вторинної профілактики при ішемічній хворобі серця не буде.
Новітні фармакологічні методи зниження маси тіла доведено захищають від серцево–судинних захворювань, їх значення у клінічній практиці залишається відчутним.
У двох дослідженнях нещодавно довели, що аспірин відіграє лише незначну роль для первинної профілактики.
У всіх пацієнтів у групі ризику серцево–судинних подій варто визначати рівень високочутливого С–реактивного білка (СРБ).
Було наведено дані дослідження CANTOS, у якому оцінювали ефективність терапії канакінумабом, що впливає на інтерлейкін–1β, тобто цитокін, який бере участь у запальній реакції та сигнальному шляху інтерлейкіну–6. У дослідженні показали, що на даний момент в плані зниження ризику протизапальні препарати не є конкурентами препаратів, що знижують рівень ліпідів крові, оскільки доказова база ефективності останніх найбільша.
У дослідженні CANTOS також було доведено, що навіть за відсутності зниження рівня ліпідів інгібування запалення значно знижує частоту серцево–судинних подій, а також було продемонстровано, що у пацієнтів, у яких зниження рівня високочутливого СРБ на фоні терапії було найбільшим, вдалося знизити рівень смерті від серцево–судинних і всіх причин на 31 %.
Автори дослідження також зазначили, що блокада інтерлейкіну–1β може призвести до більш високого ризику розвитку інфекцій та сепсису і вимагає подальшого вивчення через те, що подібної інформації стосовно цього у дослідженнях було отримано мало.
Хоча результати дослідження CANTOS можна вважати віхою в дослідженні патогенезу серцево–судинних захворювань, широке впровадження та призначення канакінумабу пацієнтам у групі ризику серцево–судинних захворювань для поліпшення їх прогнозу потребує подолання певних перешкод.
Дослідники також пояснили, що препарати, які знижують рівень ліпопротеїдів низької щільності (ЛПНЩ), є основою серцево–судинної профілактики. У дослідження CANTOS, незважаючи на доведену користь терапії, включали лише пацієнтів з рівнем СРБ понад 2 мг/л, у той час як користь від зниження ЛПНЩ не обмежується лише цими пацієнтами.
Крім того, препарати, що знижують рівень ліпідів крові, не шкідливі навіть у пацієнтів із дуже низьким рівнем ЛПНЩ, тоді як протизапальна терапія може призвести до більш високого ризику розвитку фатальних інфекцій та сепсису.
Для лікування пацієнтів із цукровим діабетом (ЦД) 2–го типу потрібно оцінювати одразу декілька факторів ризику.
Імовірно, що користь від лікування буде найбільшою у пацієнтів із найвищим ризиком.
Сукупність факторів ризику збільшує загальний ризик, а найбільша кількість цільових показників, що вдалося досягти під час лікування, пов’язана зі зменшенням ризику ускладнень.
Специфічна терапія у пацієнтів із ЦД 2–го типу з аналогом GLP–1 або інгібітором SGLT2 рекомендована пацієнтам із встановленими серцево–судинними захворюваннями.
Структурований підхід до лікування пацієнтів із ЦД 2–го типу має важливе значення для досягнення цілей терапії.
Експерти також зійшлися на думці, що оцінка ризику не є точною наукою. Вона зазвичай базується на когортних спостереженнях, які були недоступні в окремих випадках або не застосовувалися до загальних популяцій.
Для певного фактора ризику значення ризику може суттєво відрізнятись за присутності інших факторів ризику, а також за національністю. Присутність інших супутніх патологій (наприклад, онкологічних) може змінити ризик. Необхідно обговорювати всі ці питання із пацієнтами.
Результати дослідження EUROASPIRE V — більшість пацієнтів не лікують так, як слід, відповідно до настанов та рекомендацій.
У дослідженні EUROASPIRE V також було показано, що модифікація способу життя (припинення куріння, дотримання дієти, зниження маси тіла, регулярні фізичні навантаження та вправи), терапія з урахуванням психосоціальних факторів і використання поведінкового підходу допомагають знизити ризик. Також рекомендується регулярно оцінювати, контролювати та модифікувати інші фактори ризику (артеріальний тиск (АТ), ліпіди та глюкоза крові). Рекомендовано також проводити титрацію та моніторинг дотримання кардіопротекторної терапії протягом усього життя.
2. Артеріальна гіпертензія — оновлені рекомендації 2018 року
Поширеність артеріальної гіпертензії у світі — 1,13 млрд людей, що становить близько 30–45 % усіх дорослих. Очікувана поширеність цього захворювання до 2025 року — 1,5 млрд людей.
Артеріальна гіпертензія є основним фактором ризику для таких патологій, як ішемічна хвороба серця, цереброваскулярні захворювання, серцева недостатність, фібриляція передсердь (ФП), хронічна хвороба нирок, атеросклеротичне ураження периферичних артерій, зниження когнітивних функцій, ретинопатії.
Рекомендовано, що діагностика артеріальної гіпертензії повинна базуватися на повторюваних офісних вимірюваннях АТ в ході більше ніж одного візиту до лікаря, за винятком випадків тяжкої гіпертензії (наприклад, 3–ї стадії і особливо у пацієнтів високого ризику). На кожному візиті треба виконувати три послідовні вимірювання АТ із інтервалом 1–2 хвилини, а також виконувати додаткові вимірювання, якщо перші два показника відрізняються між собою на > 10 мм рт.ст. Рівнем АТ пацієнта вважають середнє значення останніх двох показників АТ. Або використовувати для діагностики артеріальної гіпертензії дані вимірювання АТ поза лікарнею із використанням добового моніторування АТ та/або домашнього вимірювання АТ за умови, що ці вимірювання є обґрунтованими та економічно доцільними.
У пацієнтів із артеріальною гіпертензією часто присутні додаткові фактори серцево–судинного ризику. Кластеризація цих факторів ризику має багатогранний вплив на серцево–судинний ризик. Рекомендовано з метою формалізованої оцінки кардіоваскулярного ризику використовувати модель SCORE. Важливо зазначити, що серцево–судинний ризик, оцінений за шкалою SCORE, може відрізнятися при оцінці іншими класифікаторами ризику та, зокрема, шкалою HMOD (особливо за наявності гіпертрофії лівого шлуночка, хронічної хвороби нирок та розвиненої ретинопатії, які, виходячи з цього, обов’язково слід оцінювати у пацієнтів із артеріальною гіпертензією).
Цільовий рівень офісного АТ для антигіпертензивної терапії у пацієнтів з артеріальною гіпертензією — зниження рівня АТ до < 140/90 мм
рт.ст. у всіх пацієнтів, що супроводжується доброю переносимістю лікування; для більшості пацієнтів слід орієнтуватися на рівень АТ
130/80 мм рт.ст.
Лікування артеріальної гіпертензії передбачає модифікацію способу життя та медикаментозну терапію. Більшості пацієнтів із артеріальною гіпертензією потрібно призначати медикаментозну терапію, але модифікація способу життя також має важливе значення, оскільки це може відстрочити призначення медикаментозної терапії або доповнити дію антигіпертензивних препаратів. Крім того, модифікація способу життя, як, наприклад, обмеження споживання солі, помірне вживання алкоголю, споживання корисних продуктів, регулярні фізичні вправи, контроль маси тіла та припинення куріння, окрім впливу на рівень АТ, має велике значення для покращення здоров’я.
Рекомендовано розпочинати лікування більшості пацієнтів двома препаратами замість того, аби призначати монотерапію. Єдиним виключенням можуть бути лише окремі пацієнти із початково більш низьким рівнем АТ, близьким до рекомендованого, а отже, можливо досягти цільового рівня АТ за допомогою одного медикаментозного препарату, а також монотерапію можливо призначати деяким пацієнтам похилого віку або дуже літнім пацієнтам, у яких бажане більш м’яке зниження АТ. Нові рекомендації пропагують стратегію застосування фіксованої комбінації в одній таблетці для лікування артеріальної гіпертензії. Дослідження продемонстрували пряму кореляцію між кількістю антигіпертензивних таблеток та поганою прихильністю до терапії, а призначення фіксованої комбінації доведено покращувало прихильність до лікування. Терапія фіксованою комбінацією на даний момент є переважною стратегією для початку комбінованої медикаментозної терапії артеріальної гіпертензії, а також перехід на потрійну комбінацію за необхідності.
Рекомендовано своєчасно виявляти погану прихильність до медикаментозної терапії. Акцент слід робити на важливості оцінки прихильності до лікування як основної причини поганого контролю АТ. Ключову роль у довготривалому спостереженні за пацієнтами з артеріальною гіпертензією відіграють медсестри, фармацевти. Також цих медичних працівників слід залучати і в освітницьку роботу та підтримку пацієнтів із артеріальною гіпертензією, що є частиною загальної стратегії покращення контролю АТ.
У рамках HOT LINE були наведені результати корейського дослідження у пацієнтів з АГ та ФП, яке проводили протягом 2005–2015 років. Відповідно до нових рекомендацій 2017 ACC/AHA визначено, що у 17,2 % пацієнтів з АГ виявляється ФП, у них ризик негативних серцево–судинних подій та загальної смертності набагато більший порівняно з пацієнтами без АГ (рис. 1, 2). У пацієнтів із ФП та АГ виражений U–подібний зв’язок серйозних серцево–судинних подій (рис. 3). Оптимальним рівнем АТ у пацієнтів з ФП є систолічний АТ 120–129 та діастолічний АТ < 80 мм рт.ст. Такі дані були опубліковані у вересні 2018 року (Kim D. зі співавт. // J. Am. Coll. Cardiol. — 2018. — 72(11). — Р. 1233–45).
Автори дійшли висновку, що пацієнти з ФП, які знаходяться на постійній антикоагулянтній терапії, мають найкращий прогностичний ефект при рівні офісного АТ < 130/80 мм рт.ст.
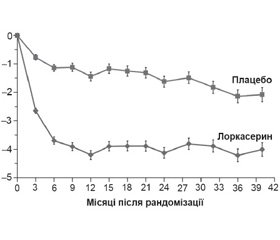
У рамках конгресу на HOT LINE було представлено дослідження Camellia в розрізі профілактики серцево–судинної захворюваності, в якому вивчався вплив селективного агоніста серотонінових рецепторів, що модулює апетит, лоркасерину 10 мг 2 рази на добу порівняно з плацебо у 12 000 пацієнтів з атеросклеротичними серцево–судинними захворюваннями або багатьма факторами серцево–судинного ризику на зменшення маси тіла у пацієнтів з ожирінням.
Автори дійшли висновку, що у пацієнтів високого ризику з надмірною масою тіла або ожирінням лоркасерин знижує вірогідно масу тіла без підвищення частоти серцево–судинних подій порівняно з плацебо. Також дещо знижує частоту серцевих скорочень та АТ (рис. 4, 5). Результати дослідження були опубліковані E.A. Bohula зі співавт. у серпні 2018 року (Bohula E.A., Wiviott S.D., McGuire D.K., Inzucchi S.E., Kuder J., Im K.A., Fanola C.L., Qamar A., Brown C., Budaj A., Garcia-Castillo A., Gupta М., Leiter L.A., Weissman N.J., White H.D., Patel T., Francis B., Miao W., Perdomo С., Dhadda S., Bonaca M.P., Ruff C.T., Keech A.C., Smith S.R., Sabatine M.S., Scirica B.M., for the CAMELLIA – TIMI 61 Steering Committee and Investigators // Cardiovascular Safety of Lorcaserin in Overweight or Obese Patients // August 26, 2018, at NEJM.org. DOI: 10.1056/NEJMoa1808721).
На HOT LINE було висвітлене дослідження ASCEND, в якому брали участь 15 480 пацієнтів із цукровим діабетом без серцево–судинних подій, які приймали 100 мг ацетилсаліцилової кислоти або плацебо. Первинною кінцевою точкою був розвиток серйозних судинних подій: інфаркт міокарда, гостре порушення мозкового кровообігу, транзиторна ішемічна атака, смерть від судинних подій. Кінцева точка безпеки — розвиток вперше великих кровотеч. Вторинною кінцевою точкою був розвиток раку шлунково–кишкового тракту. Не було виявлено різниці в розвитку раку шлунково–кишкового тракту між групами. Аспірин рекомендують використовувати для попередження серйозних судинних подій у пацієнтів з ЦД без серцево–судинних захворювань, але також виникає ризик великих кровотеч (рис. 6) (Funded by the British Heart Foundation and others; ASCEND Current Controlled Trials number, ISRCTN60635500; ClinicalTrials.gov number, NCT00135226). Результати дослідження були опубліковані у серпні 2018 року (August 26, 2018, at NEJM.org. Effects of Aspirin for Primary Prevention in Persons with Diabetes Mellitus The ASCEND Study Collaborative Group DOI: 10.1056/NEJMoa1804988).
Також у рамках HOT LINE були розглянуті питання лікування вагітних із АГ:
1. Рекомендовані низькі дози аспірину 100–150 мг/добу у жінок з високим або помірним ризиком розвитку прееклампсії з 12–го до 36–37–го тижня вагітності (IA — клас доказовості).
2. У жінок з гестаційною АГ або АГ із субклінічним ураженням органів–мішеней або симптомною АГ початок лікування рекомендований при рівні АТ більше 140/90 мм рт.ст. У всіх інших випадках — при рівні АТ ≥ 150/95 мм
рт.ст. (IC).
3. При рівні АТ ≥ 170/110 мм рт.ст. у вагітних жінок рекомендована негайна госпіталізація (IC).
4. Метилдопа (IB), лабеталол (IC) та антагоністи кальцію (IC) рекомендовані для лікування вагітних.
5. У жінок з гестаційною АГ або м’якою прееклампсією рекомендована дата пологів на 37–му тижні вагітності (IB).
6. У випадках, коли прееклампсія асоційована з набряком легень, рекомендована внутрішньовенна інфузія нітрогліцерину (IC).
7. При тяжкій АГ рекомендоване внутрішньовенне лікування лабеталолом або пероральне застосування метилдопи або ніфедипіну (IC).
8. Набір маси рекомендований менше 6,8 кг у жінок з ожирінням (IIaC).
9. Не рекомендоване застосування у вагітних інгібіторів АПФ, сартанів або прямих блокаторів реніну (IIIC).
Матеріал підготували О. Рековець та О. Торбас

/45-1.jpg)
/46-1.jpg)
/47-1.jpg)
/48-1.jpg)