Газета «Новости медицины и фармации» Аллергология и пульмонология (520) 2014 (тематический номер)
Вернуться к номеру
Синдром исчезающего легкого при туберкулезе
Авторы: Разнатовская Е.Н. - Запорожский государственный медицинский университет; Михайлова А.А., Стешина М.С., Федорец А.В., Смирнова В.В. - КУ «Запорожский противотуберкулезный клинический диспансер»
Разделы: Клинические исследования
Версия для печати
Статья опубликована на с. 20-26
Синдром исчезающего легкого (сверхпрозрачное легкое, идиопатическая атрофия легких, прогрессирующая дистрофия легких, буллезная легочная эмфизема, синдром Burke, синдром Martini, синдром Маклеода, синдром Януса) — это патологическое состояние, характеризующееся прогрессирующим исчезновением легочной ткани, основными рентгенологическими признаками которого являются резкое повышение прозрачности одного или обоих легочных полей за счет ослабления или полного исчезновения сосудистого рисунка легких и образование полостей (булл) [1–6]. Заболевание неясной этиологии.
Идиопатическая атрофия легких характеризуется нарастающей атрофией легочной ткани, включая бронхи и сосуды, что рентгенологически проявляется частичным или полным исчезновением сосудистого рисунка легких, образованием гигантской полости обычно в пределах одной доли.
Прогрессирующая дистрофия легких, по мнению некоторых авторов, связана с первичным поражением бронхиальных артерий, которое ведет к ишемии с последующей атрофией (исчезновением) легочной ткани, включая бронхи и сосуды [3, 4, 6]. Установлено, что при прогрессирующей дистрофии легких мелкие и мельчайшие бронхи стенозируются вследствие хронического воспалительного процесса в них. Другие считают, что эта патология является одним из вариантов идиопатической эмфиземы легких. От обструктивной эмфиземы прогрессирующая дистрофия легких отличается: ограниченностью процесса (чаще 1–2 доли), более выраженной потерей тканевой структуры легкого и тенденцией к быстрому прогрессированию заболевания. Чаще болеют пожилые мужчины, у которых обнаруживаются симптомы бронхита и эмфиземы. Основу процесса составляет субстанциальная эмфизема с образованием крупных булл.
Burke (1977), описывая буллезно-эмфизематозную дистрофию легких под названием «исчезающее легкое» (синдром Burke), указал на то, что прогрессирование дистрофических процессов в легких вызывает образование и увеличение воздушных полостей за счет исчезновения легочной ткани, что приводит к пневмотораксу и выраженной легочно-сердечной недостаточности [1]. При этом единственным способом улучшения состояния больного является торакотомия, поскольку удаление пузырей сохраняет паренхиму легкого от дальнейшего сдавления и разрушения. Рентгенологически буллезно-мфизематозная дистрофия легких характеризуется: нарастающей эмфиземой легких; резким повышением прозрачности участка легочного поля (картина поликистоза); легочный рисунок вначале обеднен, а затем полностью исчезает; формированием крупных булл. При ангиографии — в зоне повышенной прозрачности сосуды отсутствуют, а в прилегающих отделах компенсаторно расширены.
Синдром Маклеода (односторонняя легочная эмфизема, одностороннее легочное просветление, исчезающее легкое, сверхпрозрачное легкое) [1, 2] — особая форма эмфиземы, поражающая одно легкое, обычно левое. Чаще болеют мужчины в молодом возрасте, склонные к частым респираторным заболеваниям. В патогенезе определенное значение придается клапанной обструкции мелких бронхиол. Гистологически определяются эмфизема с отдельными субплеврально расположенными буллами, редукция легочных капилляров, расширение мелких бронхов с гипопластическими изменениями в стенках. Ветви легочной артерии узкие, а бронхиальные артерии могут быть расширенными и извитыми. Клинические проявления у большей части пациентов отсутствуют (длительное бессимптомное течение), у остальных ведущим симптомом является одышка (затрудненное дыхание в положении на здоровом боку). Это объясняется тем, что эмфизематозное легкое обусловливает смещение средостения в противоположную сторону и занимает большую часть объема грудной полости, а это приводит к выраженным нарушениям вентиляции нормально развитого легкого, обеспечивающего газообмен. По мере развития легочной гипертензии наблюдаются проявления легочного сердца. Рентгенологически: резкое повышение прозрачности пораженного легкого, ослабление легочного рисунка, смещение тени средостения в сторону здорового легкого. Иногда на этом фоне определяются крупные буллы. При бронхографии отмечаются признаки сужения бронхов эмфизематозного легкого и деформирующего бронхита. Функция внешнего дыхания: признаки эмфиземы — увеличение остаточной емкости легких, уменьшение жизненной емкости легких; признаки бронхиальной обструкции — снижение скоростных показателей и другие. Лечение: оперативное удаление эмфизематозного легкого.
При синдроме Януса диффузное одностороннее повышение прозрачности легкого может быть:
— циркуляторного происхождения (сосудистая патология): врожденного характера и приобретенного (локальный тромбоз и эмболия ветви легочной артерии);
— вентиляционного происхождения: врожденного характера (эмфизема, кистозное легкое) и приобретенного (компенсаторная обструктивная эмфизема и прогрессирующая легочная дистрофия);
— синдром Маклеода: повышение прозрачности, исчезновение легочного рисунка, смещение средостения на вдохе в пораженную сторону, отсутствие контрастирования при бронхографии и ангиопульмонографии мелких бронхиальных и артериальных стволов.
Исследованиями Марка Джонсона и его коллег из Королевской больницы Глазго (The Independent, Mignews.com.ua) установлено, что регулярное курение марихуаны может привести к синдрому исчезновения легкого. Курильщики гашиша подвергают себя особому риску, поскольку задерживают дым в своих легких в 4 раза дольше, чем другие курильщики табака. Синдром выражается в том, что определенная разновидность эмфиземы «съедает» легкое, покрывая его огромными кистами, гигантские пузыри препятствуют нормальной работе альвеол, обеспечивающих снабжение крови кислородом, что приводит к разрушению легкого.
При изучении литературных источников А.А. Визель указывает на синдром исчезающего легкого как исход саркоидоза. Так, А. Miller (1981) отмечает, что саркоидоз входит в группу заболеваний, вызывающих эмфизему с образованием гигантских булл. Т. Zaizen et al. (1992) наблюдали у больного двусторонние изменения в паренхиме легких, которые постепенно нарастали по плотности и в итоге привели к образованию сливных образований с множеством полостей. В биоптате легкого, прилегающего к полостным образованиям, обнаружены неказеифицирующие гранулемы. К. Iida et al. (1998) описали случай легочного саркоидоза с множеством полостей и пневмотораксом. З.И. Костина и др. (1999) на аутопсии умерших от прогрессирования легочного саркоидоза отметили выраженную эмфизему, которая сопровождалась крупными буллами. При этом все исследователи отмечают, что у больных саркоидозом на фоне системных глюкокортикостероидов отмечается быстрая положительная динамика с уменьшением размеров булл.
Дифференциальная диагностика синдрома исчезающего легкого должна проводиться со спонтанным пневмотораксом, аномалиями развития легких — врожденной долевой эмфиземой, гипоплазией легочной артерии, синдромом Маклеода и др.
Прогноз у больных с синдромом исчезающего легкого при быстропрогрессирующем процессе неблагоприятный. Трудоспособность больных зависит от выраженности дыхательной недостаточности.
Таким образом, проанализировав существующую на сегодняшний день литературу о синдроме исчезающего легкого, мы установили, что отсутствуют данные о наличии этого синдрома у больных туберкулезом легких. Поэтому мы представляем клинические случаи собственных наблюдений развития синдрома исчезающего легкого у больных туберкулезом легких.
Клинический случай 1
Больной В., 44 года. Из анамнеза: ранее туберкулезом не болел, контакт с туберкулезным больным отрицает. Обратился к терапевту по месту жительства с жалобами, которые появились остро, на недомогание, субфебрильную температуру тела. Самостоятельно принимал неспецифическую антибактериальную терапию, после которой положительного эффекта не наблюдалось. На момент осмотра у терапевта температура тела стала фебрильной. После дообследования на рентгенограмме органов грудной полости (РГ ОГП) выявлены изменения в виде инфильтрата в верхней доле левого легкого, в мокроте микобактерии туберкулеза (МБТ) не обнаружены. В общем анализе крови: повышенная скорость оседания эритроцитов — до 30 мм/час, лейкоцитоз. С диагнозом «внегоспитальная левосторонняя верхнедолевая пневмония, ІІІ гр.» больной был госпитализирован в стационар общей лечебной сети. Дополнительно было рекомендовано провести компьютерную томограмму (КТ) ОГП и консультацию фтизиатра.
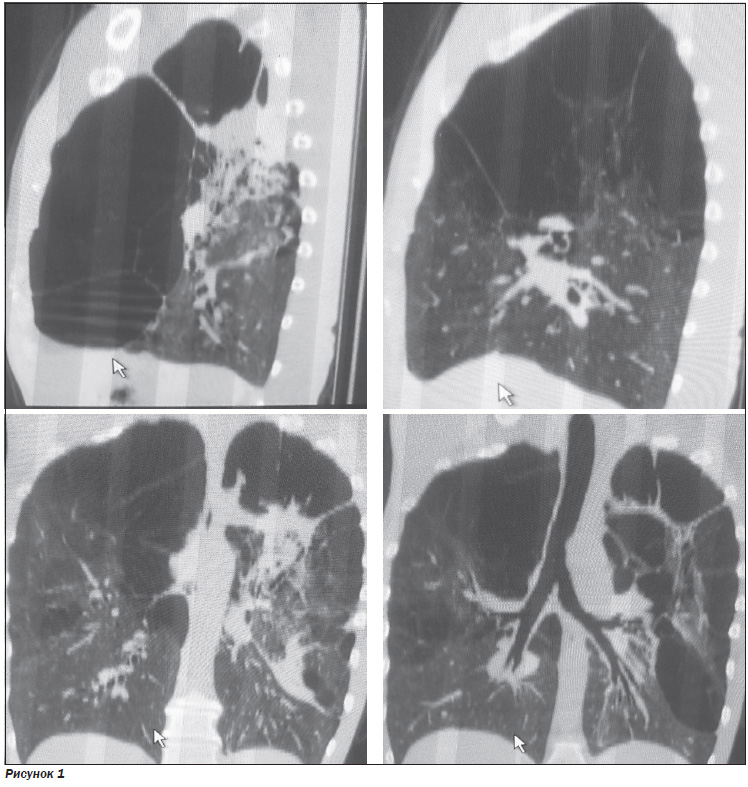
На КТ ОГП: дезорганизация легочной паренхимы верхних долей с обеих сторон по типу синдрома исчезающего легкого с формированием воздушных булл до 4–18 см, слева — в наиболее крупных буллах — небольшое количество содержимого. Слева умеренное коллабирование прилежащей паренхимы в верхней и нижней долях. На остальном протяжении в легочной ткани — проявления парасептальной и панлобулярной эмфиземы. Очаговых образований и инфильтративных изменений не выявлено. Просвет трахеи и видимых бронхов не изменен. Лимфоузлы корней и средостения не увеличены, в средостении патологических образований не выявлено. В плевральных полостях выпот не определяется. В костном скелете на исследованном уровне деструктивных изменений не выявлено. Заключение: КТ-признаки выраженной буллезной эмфиземы легких, синдрома исчезающего легкого (рис. 1).
На приеме у фтизиатра больному была проведена фибробронхоскопия. Заключение: правосторонний диффузный гнойный эндобронхит І–ІІ степени, метатуберкулезная рубцевая деформация и стеноз В1+2 и В3 слева І–ІІ степени, темные рубцы, темные пятна внутригрудных лимфатических узлов. В аспирате из бронхов: материал представлен клетками воспаления, альвеол, бронхов, встречаются группы клеток с признаками тяжелой гиперплазии, МБТ и атипичные клетки не обнаружены. Также было проведено исследование мокроты на наличие МБТ: МБТ обнаружены не были.
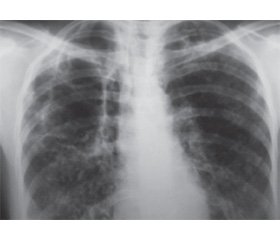
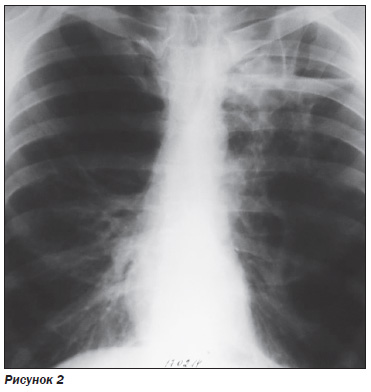
На РГ ОГП и ТГ верхних долей легких: слева в верхней доле несколько крупных тонкостенных полостей 7,0 × 5,0 см и 9,0 × 5,0 см с низким горизонтальным уровнем жидкого содержимого. Перикавитарно — инфильтрация, которая сливается с корнем. В базальных сегментах — обеднение легочного рисунка, в области синуса — спайки. Справа в верхней доле — обеднение (отсутствие) легочного рисунка, в нижней доле — усиление (компенсаторно). Корни деформированы, левый смещен вверх, правый — вниз. Заключение: гипоплазия верхней доли справа и нижней доли слева, буллезная дистрофия верхней доли левого легкого, осложненная неспецифической пневмонией (рис. 2).
Заключение фтизиатра: данных о реактивации туберкулезного процесса нет. По мнению рентгенологов, пусковым механизмом выраженной буллезной эмфиземы легких, синдрома исчезающего легкого изначально мог быть туберкулезный процесс в верхней доле левого легкого.
Клинический случай 2
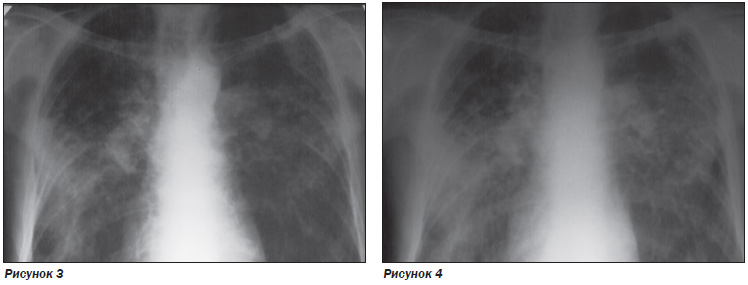
Больной С., 59 лет. Из анамнеза: впервые туберкулез легких (диссеминированный) выявлен 15 лет назад, лечение получал на протяжении 1 года с положительным эффектом. В результате был переведен в категорию 5.1 (остаточные изменения после перенесенного туберкулеза). До настоящего времени рецидивов туберкулезного процесса не было. С жалобами на общую слабость, одышку при физической нагрузке и потерю в весе 10 кг за последний месяц обратился к участковому фтизиатру. После дообследования выявлена отрицательная рентгенологическая динамика (за счет нарастания фиброзно-дистрофических изменений с обеих сторон), в мокроте — МБТ, в общем анализе крови — без патологических изменений (рис. 3).
Для исключения рецидива госпитализирован в стационар противотуберкулезного диспансера. Диагноз при поступлении: остаточные изменения после перенесенного туберкулеза в виде плотных очагов и мелких туберкулем, локального фиброза в верхних долях легких, категория 5.1.
При изучении рентген-архива за последние 3 года выявлено, что на протяжении этого периода у больного отмечались: по всем легочным полям — грубая деформация легочного рисунка, фиброзно-буллезные изменения, участки уплотнения легочной ткани. В верхних долях несколько плотных фокусов и очаговых теней. Корни легких были расширены за счет сосудистого компонента, подтянуты кверху, больше левый. Купола диафрагмы деформированы за счет плевродиафрагмальных спаек.
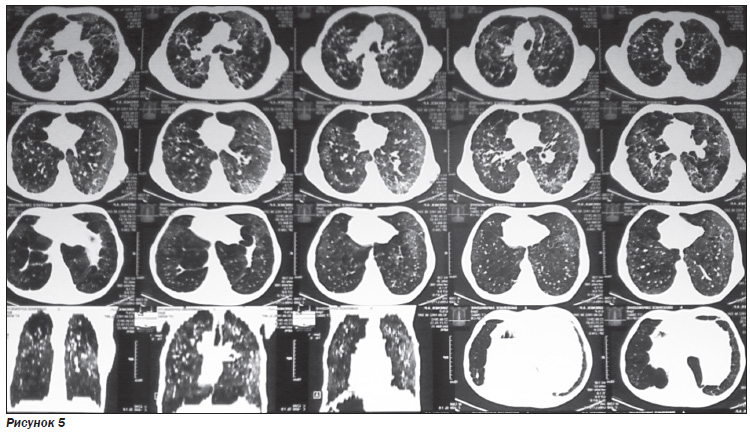
Рентгенологически (РГ ОГП, КТ ОГП) на момент поступления в стационар выявлена отрицательная динамика, особенно за последние 2,5 недели, за счет нарастания диффузных фиброзно-дистрофических изменений с обеих сторон: билатеральные метатуберкулезные изменения на фоне генерализованной эмфиземы. Косвенные признаки невыраженной легочной гипертензии. Синдром исчезающих легких (рис. 4, 5).
За время стационарного лечения лабораторные данные (общий анализ крови, мочи, печеночные пробы, коагулограмма, ревмопробы) были в пределах нормы. Рецидив туберкулезного процесса не подтвердился. Консультирован онкологом: онкопатология не подтверждена. Больной выписан с диагнозом: остаточные изменения после перенесенного туберкулеза в виде плотных очагов и мелких туберкулем, локального фиброза в верхних долях легких, категория 5.1. Синдром исчезающих легких.
Клинический случай 3
Больная Ц., 36 лет. Впервые туберкулезом заболела 16 лет назад, через 2 года был переведена в категорию 5.1 с остаточными изменениями после перенесенного туберкулеза. Рецидив туберкулеза — 5 лет назад. Во время проведения противотуберкулезной химиотерапии у больной отмечалось неэффективное лечение, и через 8 месяцев развилась устойчивость к 3 препаратам (пиразинамиду, этамбутолу и канамицину). Год назад больная была переведена в категорию 5.1 с остаточными изменениями после перенесенного туберкулеза. При настоящем рецидиве у больной уже выявлена мультирезистентность (изониазид, рифампицин, пиразинамид, этамбутол, стрептомицин, канамицин и этионамид).
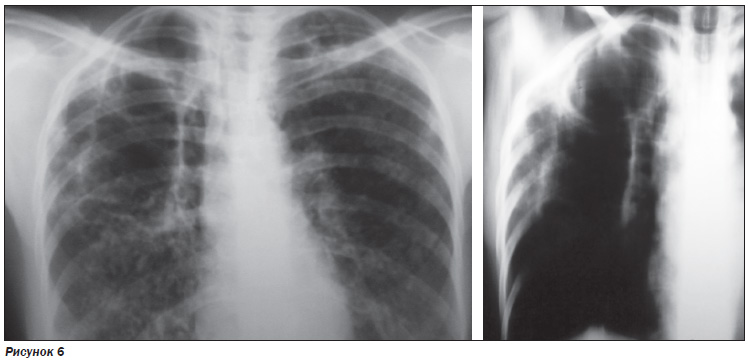
При поступлении на РГ ОГП описывали фиброзно-кавернозный туберкулез правого легкого с обсеменением (рис. 6).
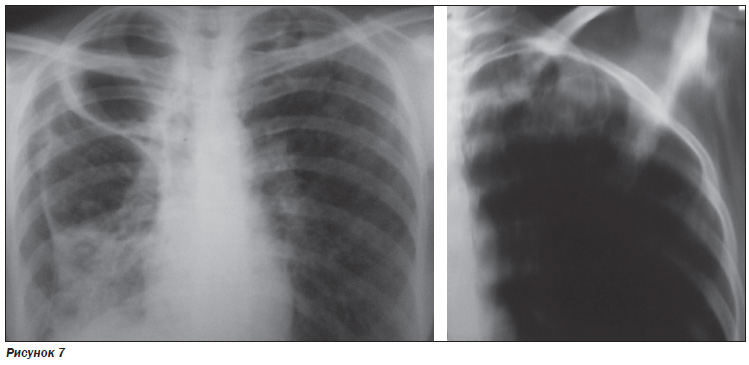
Через 2 месяца лечения на РГ ОГП, ТГ верхней доли левого легкого отмечалась отрицательная динамика за счет нарастания инфильтрации в средней и нижней долях правого легкого, появления новых полостей распада; определявшиеся ранее тонкостенные полости (буллы) стали четче видны за счет утолщения их стенок вследствие прогрессирования воспалительных изменений. Справа в нижних отделах на 1/3 объема спонтанный пневмоторакс правого легкого? Или же границы тонкостенных полостей? В верхней доле слева на фоне определявшихся ранее очагов отсева появилась тонкостенная полость до 4,5 см (булла?) (рис. 7).
После этого больной проведено дренирование правой плевральной полости по Бюлау. Но воздуха в плевральной полости не обнаружено.
Через 10 дней рентгенологическая картина без существенной динамики (рис. 8). Рекомендовано проведение КТ ОГП.
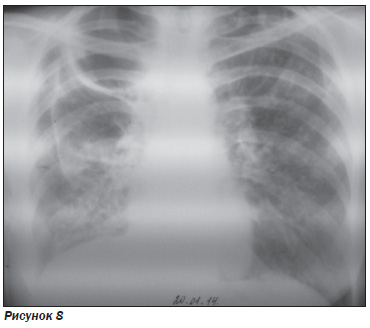
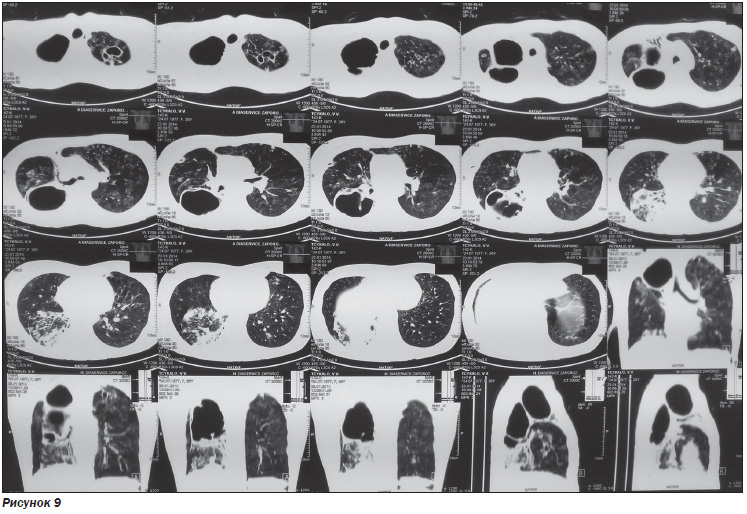
КТ ОГП: с обеих сторон легких определяются воздушные полости без содержимого с плотными стенками справа: S1/2 — 67 × 51 × 65 мм, S2/6 — 71 × 45 × 92 мм; слева: S1/2 — 28 × 18 × 24 мм. Справа в плевральной полости над диафрагмой определяется небольшое количество осумкованного выпота. В паренхиме легких с обеих сторон — очаговая инфильтрация легочной ткани, плотные очаги. Слева — тракционные бронхоэктазы в переднем сегменте верхней доли S3 и S9/10. Заключение: признаки билатеральных инфильтративно-очаговых изменений легких, полостных образований на фоне туберкулезного процесса. Бронхоэктазы правого легкого. Правосторонний плеврит (рис. 9).
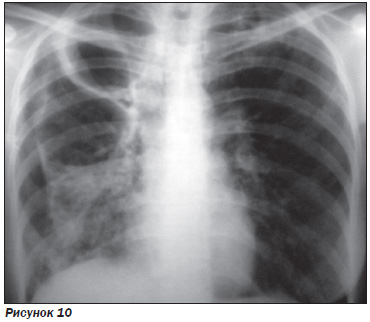
Через 2 недели клинически возникло подозрение на спонтанный пневмоторакс справа. По данным РГ ОГП, УЗИ ОГП и рентгеноскопически наличие свободного воздуха в правой плевральной полости исключено. Визуализируются полостные образования до 9,0 см (рис. 10).
Выводы
Таким образом, из представленных клинических случаев видно, что развитие синдрома исчезающего легкого у больных происходило на фоне остаточных изменений после туберкулезного процесса. Как известно, преимущественная локализация туберкулеза — это верхние отделы легких, отличается длительностью течения процесса (хроническое), токсическим действием на легкое МБТ, лимфостазом и развитием фиброза. Фиброз приводит к неравномерному сопротивлению стенок альвеол току воздуха, что ведет к образованию полости, связанной с бронхиолами, тоже пораженными специфическим процессом и фиброзом, спадению бронхиол — образование клапанного механизма, который обеспечивает постепенное поступление воздуха в эту же полость. Рецидивы туберкулеза (в наших случаях) приводили к бронхиолярной облитерации и дальнейшему растяжению полости альвеол, что вызывало нарушение перфузии стенок альвеол с последующей их деструкцией.
При этом, как известно, одним из проявлений нарушения внешнего дыхания у больных туберкулезом легких является неравномерная вентиляция, частота выявления которой увеличивается в случаях распространенного туберкулезного процесса и по мере прогрессирования хронического обструктивного бронхита, который очень часто сопровождает специфический процесс. Бронхообструктивные нарушения являются причиной развития склеротических процессов в легочной ткани с дальнейшим нарушением капиллярного кровообращения, что приводит к тяжелым и необратимым изменениям в бронхолегочной и сердечно-сосудистой системах и является патогенетической основой для развития эмфиземы легких.
1. Герман А.К. Справочник симптоматики заболеваний органов дыхания / А.К. Герман и др. — Запорожье, 2004. — 138 с.
2. Справочник пульмонолога / В.В. Косарев, С.А. Бабанов. — Ростов н/Д: Феникс, 2011. — 445 с.
3. Путов Н.В. Справочник по пульмонологии / Н.В. Путов, Г.Б. Федосеев, А.Г. Хоменко, М.М. Илькович. — М.: Медицина, 1988. — 224 с.
4. Променева діагностика / За заг. редакцією Г.Ю. Коваль. — К.: Медицина України, 2009. — Т. 1. — 832 с.
5. Высоцкий А.Г. Буллезная эмфизема легких: этиология, патогенез, классификация / А.Г. Высоцкий // Новости медицины и фармации. Аллергология, пульмонология и иммунология. — 2008.
6. Sutton D.A consive textbook of clinical imaging / D. Sutton, J. Young. — Mosby, 1995. — 924 р.