Журнал «Почки» 2 (08) 2014
Вернуться к номеру
Гіпонатріємія в нефрологічній практиці
Авторы: Goce Spasovski, Raymond Vanholder, Bruno Allolio and etc.
Рубрики: Семейная медицина/Терапия, Нефрология
Разделы: Руководства
Версия для печати
Статья опубликована на с. 48-53
Європейське товариство ендокринології,
Європейське товариство інтенсивної терапії,
Європейська ниркова асоціація/Європейська
асоціація діалізу та трансплантації (2014)
Goce Spasovski, Raymond Vanholder, Bruno Allolio, Djillali Annane,
Steve Ball, Daniel Bichet, Guy Decaux, Wiebke Fenske, Ewout Hoorn,
Carole Ichai, Michael Joannidis, Alain Soupart, Robert Zietse,
Maria Haller, Sabine van der Veer, Wim Van Biesen, Evi Nagler
від імені групи з розробки керівництва з принципів гіпонатріємії
http://ndt.oxfordjournals.org/content/early/2014/02/21/ndt.gfu040.full
6. Діагностика гіпонатріємії
6.1. Класифікація гіпонатріємії
6.1.1. Визначення гіпонатріємії на основі ступеня біохімічних порушень
6.1.1.1. Ми визначаємо м’яку гіпонатріємію у разі концентрації натрію сироватки між 130 і 135 ммоль/л при вимірюванні методом іон-специфічного електроду.
6.1.1.2. Ми визначаємо помірну гіпонатріємію у разі концентрації натрію сироватки між 125 і 129 ммоль/л при вимірюванні методом іон-специфічного електроду.
6.1.1.3. Ми визначаємо виражену гіпонатріємію у разі концентрації натрію сироватки < 125 ммоль/л при вимірюванні методом іон-специфічного електроду.
6.1.2. Визначення гіпонатріємії залежно від її тривалості
6.1.2.1. Ми визначаємо гостру гіпонатріємію у разі її задокументованого існування < 48 годин.
6.1.2.2. Ми визначаємо хронічну гіпонатріємію у разі її задокументованого існування принаймні 48 годин.
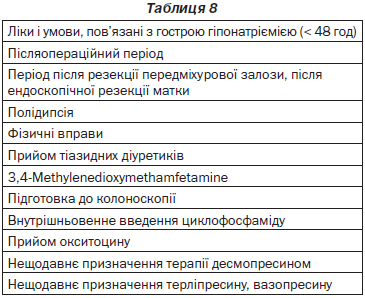
6.1.2.3. Якщо гіпонатріємія не може бути класифікована, ми вважаємо її хронічною, якщо немає суперечливих клінічних або анамнестичних доказів (табл. 8).
6.1.3. Визначення гіпонатріємії на основі симптомів
6.1.3.1. Ми визначаємо помірно виражену гіпонатріємію як будь-який ступінь біохімічної гіпонатріємії за наявності її симптомів помірної тяжкості (табл. 5).
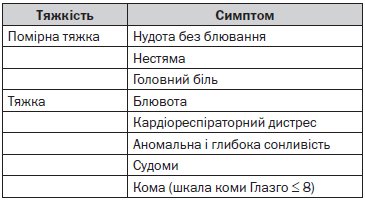
6.1.3.2. Ми визначаємо тяжку гіпонатріємію як будь-який ступінь біохімічної гіпонатріємії за наявності тяжких симптомів гіпонатріємії (табл. 5).
6.2. Підтвердження гіпотонічної і виключення негіпотонічної гіпонатріємії
6.2.1.1. Ми рекомендуємо виключати гіперглікемічну гіпонатріємію шляхом вимірювання концентрації глюкози в сироватці крові та корекції встановленої концентрації натрію сироватки до концентрації глюкози в сироватці, якщо остання збільшена (1D).
6.2.1.2. Гіпонатріємія з наявною осмоляльністю < 275 мосм/кг завжди відображає гіпотонічну гіпонатріємію (не оцінюється).
6.2.1.3. Приймайте як гіпотонічну гіпонатріємію без доказів причин негіпотонічної гіпонатріємії, поданих у табл. 10 (не оцінюються).
6.3. Які параметри слід використовувати для диференціації причин гіпотонічної гіпонатріємії?
6.3.1.1. Ми рекомендуємо в першу чергу визначати осмоляльність зразка сечі (1D).
6.3.1.2. Якщо осмоляльність сечі становить ≤ 100 мосм /кг, ми рекомендуємо вважати відносно зайве споживання води причиною гіпотонічної гіпонатріємії (1D).
6.3.1.3. Якщо осмоляльність сечі становить > 100 мосм/кг, ми рекомендуємо оцінити концентрацію натрію зразка сечі, взятої одночасно зі зразком крові (1D).
6.3.1.4. Якщо концентрація натрію сечі ≤ 30 ммоль/л, ми пропонуємо вважати низький ефективний артеріальний об’єм причиною гіпотонічної гіпонатріємії (2D).
6.3.1.5. Якщо концентрація натрію сечі > 30 ммоль/л, ми пропонуємо оцінювати позаклітинний статус рідини та використання діуретиків для подальшого диференціювання ймовірних причин гіпонатріємії (2D).
6.3.1.6. Ми пропонуємо не визначати концентрацію вазопресину для підтвердження діагнозу СНАДГ (синдром неадекватної (секреції) антидіуретичного гормону) (2D).
7.1. Гіпонатріємія з тяжкими симптомами
7.1.1. Залучайте активну тактику незалежно від того, чи є гіпонатріємія гострою або хронічною
7.1.1.1. Ми рекомендуємо швидке внутрішньовенне вливання 150 мл 3% гіпертонічного розчину протягом 20 хвилин (1D).
7.1.1.2. Ми пропонуємо перевіряти концентрацію натрію в сироватці крові через 20 хв, повторюючи вливання 150 мл 3% гіпертонічного розчину протягом наступних 20 хв (2D).
7.1.1.3. Ми пропонуємо повторювати терапевтичні рекомендації 7.1.1.1 і 7.1.1.2 двічі або до досягнення концентрації натрію в сироватці крові 5 ммоль/л (2D).
7.1.1.4. Надавайте допомогу пацієнтам із тяжкими симптомами гіпонатріємії в умовах, де поруч може бути забезпечений біохімічний і клінічний моніторинг (не оцінюється).
7.1.2. Забезпечуйте спостереження у разі поліпшення симптоматики після збільшення концентрації натрію в сироватці крові до 5 ммоль/л протягом першої години незалежно від того, чи є гіпонатріємія гострою або хронічною.
7.1.2.1. Ми рекомендуємо зупинити вливання гіпертонічного розчину (1D).
7.1.2.2. Ми рекомендуємо тримати внутрішньовенний доступ відкритим, вливаючи найменше можливий об’єм 0,9% розчину натрію хлориду, доки причинно-специфічне лікування буде призначене (1D).
7.1.2.3. Ми рекомендуємо почати діагноз-специфічне лікування, якщо воно доступне, маючи за мету принаймні стабілізувати концентрацію натрію (1D).
7.1.2.4. Ми рекомендуємо обмежити збільшення концентрації натрію в сироватці крові в цілому до 10 ммоль/л протягом перших 24 год і додаткових 8 ммоль/л протягом кожних наступних 24 годин, доки концентрація сироваткового натрію досягне 130 ммоль/л (1D).
7.1.2.5. Ми пропонуємо перевіряти концентрацію натрію в сироватці крові через 6 і 12 год і потім щодня, поки концентрація натрію сироватки не стабілізується при постійному лікуванні (2D).
7.1.3. Наступні заходи ведення у разі відсутності поліпшення симптомів після збільшення концентрації натрію в сироватці крові до 5 ммоль/л протягом першої години незалежно від того, чи є гіпонатріємія гострою або хронічною
7.1.3.1. Ми рекомендуємо продовжувати внутрішньовенне введення 3% гіпертонічного розчину або його еквіваленту, маючи за мету додаткове збільшення концентрації сироваткового натрію на 1 ммоль/л на годину (1D).
7.1.3.2. Ми рекомендуємо припинення інфузії 3% гіпертонічного розчину або його еквіваленту, коли симптоматика поліпшиться, концентрація сироваткового натрію досягне об’єму 10 ммоль/л або концентрація сироваткового натрію стане 130 ммоль/л, що настає раніше (1D).
7.1.3.3. Ми рекомендуємо додаткові діагностичні заходи для пошуку інших причин симптомів, не пов’язаних із гіпонатріємією (1D).
7.1.3.4. Ми пропонуємо перевіряти концентрацію натрію в сироватці крові кожні 4 год весь час протягом внутрішньовенної інфузії 3% гіпертонічного розчину або його еквіваленту (2D).
7.2. Гіпонатріємія з помірно вираженими симптомами
7.2.1.1. Ми рекомендуємо почати негайну діагностичну оцінку (1D).
7.2.1.2. Припиніть, якщо це можливо, прийом ліків та дію інших факторів, що можуть спричиняти або провокувати гіпонатріємію (не оцінюється).
7.2.1.3. Ми рекомендуємо призначення причинно-обґрунтованого лікування (1D).
7.2.1.4. Ми пропонуємо негайне однократне внутрішньовенне введення 150 мл 3% гіпертонічного розчину або його еквіваленту протягом 20 хв (2D).
7.2.1.5. Ми пропонуємо досягнути збільшення концентрації сироваткового натрію на 5 ммоль/л на 24 години (2D).
7.2.1.6. Ми пропонуємо обмежувати збільшення концентрації натрію в сироватці крові до 10 ммоль/л в перші 24 год і 8 ммоль/л протягом кожних 24 год після цього, поки концентрація сироваткового натрію 130 ммоль/л не буде досягнута (2D).
7.2.1.7. Ми пропонуємо перевіряти концентрацію натрію в сироватці крові через 1, 6 і 12 год (2D).
7.2.1.8. Ми пропонуємо проводити додаткову діагностику з пошуком інших причин симптомів, якщо симптоматика не покращується зі збільшенням концентрації натрію в сироватці (2D).
7.2.1.9. Ми пропонуємо розглянути ведення пацієнта з тяжкою симптоматикою гіпонатріємії, якщо концентрація натрію сироватки і надалі зменшується, незважаючи на лікування відповідно до основного діагнозу (2D).
7.3. Гостра гіпонатріємія без тяжких симптомів або з симптомами середньої тяжкості
7.3.1.1. Переконайтеся, що концентрація натрію сироватки була визначена за цим же методом, що й попереднього разу, і що жодних помилок із пробами не допущено (не оцінюється).
7.3.1.2. Якщо можливо, припиніть введення рідини, ліків та інших факторів, що можуть сприяти або спровокувати гіпонатріємію (не вважаються).
7.3.1.3. Ми рекомендуємо почати швидку діагностичну оцінку (1D).
7.3.1.4. Ми рекомендуємо причинно-обґрунтоване лікування (1D).
7.3.1.5. Якщо гостре зниження концентрації натрію в сироватці крові перевищує 10 ммоль/л, ми пропонуємо одноразову внутрішньовенну інфузію 150 мл 3% гіпертонічного розчину або його еквіваленту протягом 20 хв (2D).
7.3.1.6. Ми пропонуємо перевіряти концентрацію натрію в сироватці крові через 4 год, використовуючи цю ж техніку, що використовувалась для попереднього вимірювання (2D).
7.4. Хронічна гіпонатріємія без тяжких симптомів або з симптомами середньої тяжкості
7.4.1. Загальне ведення
7.4.1.1. Припиніть несуттєві призначення рідин, ліків та вплив інших факторів, що можуть сприяти або провокують гіпонатріємію (не оцінюється).
7.4.1.2. Ми рекомендуємо причинно-обґрунтоване лікування (1D).
7.4.1.3. При легкій гіпонатріємії ми виступаємо проти лікування, що має єдиною метою збільшення концентрації натрію в сироватці крові (2C).
7.4.1.4. При помірній або вираженій гіпонатріємії ми рекомендуємо уникати збільшення концентрації сироватки натрію > 10 ммоль/л протягом перших 24 год і > 8 ммоль/л протягом кожних 24 годин після цього (1D).
7.4.1.5. При помірній або вираженій гіпонатріємії ми пропонуємо визначати сироваткову концентрацію натрію кожні 6 годин, доки концентрація його не стабілізується на тлі постійного лікування (2D).
7.4.1.6. У разі неможливості скоригувати гіпонатріємію перегляньте алгоритм діагностики і використайте консультації експертів (не оцінюється).
7.4.2. Пацієнти із зайвою позаклітинною рідиною
7.4.2.1. Ми не рекомендуємо лікування з єдиною метою збільшення концентрації сироватки натрію при легкій або помірній гіпонатріємії (1С).
7.4.2.2. Ми пропонуємо обмеження рідини, щоб запобігти подальшому перевантаженню рідиною (2D).
7.4.2.3. Ми не рекомендуємо антагоністи рецепторів до вазопресину (1С).
7.4.2.4. Ми не рекомендуємо демеклоциклін (1D).
7.4.3. Пацієнти зі СНАД (синдром неадекватного антидіуретичного гормону)
7.4.3.1. При помірній або вираженій гіпонатріємії ми пропонуємо обмеження споживання рідини як першу лінію терапії (2D).
7.4.3.2. При помірній або вираженій гіпонатріємії ми пропонуємо наступне, що можна вважати таким, що дорівнює лікуванню другого ряду вибору: збільшення споживання розчиненої сечовини 0,25–0,50 г/кг на добу або її комбінації з низькими дозами петльових діуретиків і хлориду натрію (2D).
7.4.3.3. При помірній або вираженій гіпонатріємії ми не рекомендуємо літій або демеклоциклін (1D).
7.4.3.4. При помірній гіпонатріємії ми не рекомендуємо антагоністи рецепторів до вазопресину (1С).
7.4.3.5. При вираженій гіпонатріємії ми не рекомендуємо антагоністи рецепторів до вазопресину (1С).
7.4.4. Пацієнти зі зниженням об’єму циркулюючої крові
7.4.4.1. Ми рекомендуємо відновлення позаклітинного об’єму за допомогою внутрішньовенного введення 0,9% фізіологічного розчину або збалансованого розчину кристалоїду із розрахунку 0,5–1,0 мл/кг на годину (1b).
7.4.4.2. Лікуйте пацієнтів з нестабільною гемодинамікою в умовах, де може бути забезпечений біохімічний і клінічний моніторинг (не оцінюється).
7.4.4.3. У разі нестабільної гемодинаміки необхідність швидкої інфузійної терапії усуває ризик надмірно швидкого росту концентрації натрію в сироватці крові (не оцінюється).
7.5. Що робити, якщо гіпонатріємія коригується занадто швидко?
7.5.1.1. Ми рекомендуємо оперативне втручання для повторного зниження концентрації сироваткового натрію, якщо він збільшується > 10 ммоль/л протягом перших 24 год або > 8 ммоль/л за будь-які наступні 24 години (1D).
7.5.1.2. Ми рекомендуємо припинення наступного активного лікування (1D).
7.5.1.3. Ми рекомендуємо проконсультуватися з експертом, щоб обговорити, якщо це доцільно, початок вливання 10 мл/кг маси тіла безелектролітного розчину води (наприклад, розчинів глюкози) протягом 1 год під строгим моніторингом сечі і балансу рідини (1D).
7.5.1.4. Ми рекомендуємо проконсультуватися з експертом, щоб обговорити, якщо це доречно, додавання внутрішньовенно десмопресину 2 мкг, беручі до уваги, що це не повинно повторюватись частіше ніж кожні 8 год (1D).
European Society of Endocrinology, European
Society of Intensive Care Medicine, European
Renal Association European Dialysis and Transplant
Association (2014)
Clinical practice guideline on diagnosis and treatment of hyponatraemia
Goce Spasovski, Raymond Vanholder, Bruno Allolio, Djillali Annane,
Steve Ball, Daniel Bichet, Guy Decaux, Wiebke Fenske, Ewout Hoorn,
Carole Ichai, Michael Joannidis, Alain Soupart, Robert Zietse,
Maria Haller, Sabine van der Veer, Wim Van Biesen, Evi Nagler
від імені групи з розробки керівництва з принципів гіпонатріємії
http://ndt.oxfordjournals.org/content/early/2014/02/21/ndt.gfu040.full
6. Diagnosis of hyponatraemia
6.1. Classification of hyponatraemia
6.1.1. Definition of hyponatraemia based on biochemical severity
6.1.1.1. We define ‘mild’ hyponatraemia as a biochemical finding of a serum sodium concentration between 130 and 135 mmol/l as measured by ion-specific electrode.
6.1.1.2. We define ‘moderate’ hyponatraemia as a biochemical finding of a serum sodium concentration between 125 and 129 mmol/l as measured by ionspecific electrode.
6.1.1.3. We define ‘profound’ hyponatraemia as a biochemical finding of a serum sodium concentration <125 mmol/l as measured by ion-specific electrode.
6.1.2. Definition of hyponatraemia based on time of development
6.1.2.1. We define ‘acute’ hyponatraemia as hyponatraemia that is documented to exist <48 h.
6.1.2.2. We define ‘chronic’ hyponatraemia as hyponatraemia that is documented to exist for at least 48 h.
6.1.2.3. If hyponatraemia cannot be classified, we consider it being chronic, unless there is clinical or anamnestic evidence of the contrary (table 8).
6.1.3. Definition of hyponatraemia based on symptoms
6.1.3.1. We define ‘moderately symptomatic’ hyponatraemia as any biochemical degree of hyponatraemia in the presence of moderately severe symptoms of hyponatraemia (Table 5).
/49/49.jpg)
6.1.3.2. We define ‘severely symptomatic’ hyponatraemia as any biochemical degree of hyponatraemia in the presence of severe symptoms of hyponatraemia (Table 5).
/49/49_2.jpg)
6.2. Confirming hypotonic and excluding non-hypotonic hyponatraemia
6.2.1.1. We recommend excluding hyperglycaemic hyponatraemia by measuring the serum glucose concentration and correcting the measured serum sodium concentration for the serum glucose concentration if the latter is increased (1D).
6.2.1.2. Hyponatraemia with a measured osmolality < 275 mOsm/kg always reflects hypotonic hyponatraemia (not graded).
6.2.1.3. Accept as ‘hypotonic hyponatraemia’ a hyponatraemia without evidence for causes of non-hypotonic hyponatraemia as listed in Table 10 (not graded).
6.3. Which parameters to be used for differentiating causes of hypotonic hyponatraemia?
6.3.1.1. We recommend interpreting urine osmolality of a spot urine sample as a first step (1D).
6.3.1.2. If urine osmolality is ≤ 100 mOsm/kg, we recommend accepting relative excess water intake as a cause of the hypotonic hyponatraemia (1D).
6.3.1.3. If urine osmolality is > 100 mOsm/kg, we recommend interpreting the urine sodium concentration on a spot urine sample taken simultaneously with a blood sample (1D).
6.3.1.4. If urine sodium concentration is ≤ 30 mmol/l, we suggest accepting low effective arterial volume as a cause of the hypotonic hyponatraemia (2D).
6.3.1.5. If urine sodium concentration is >30 mmol/l, we suggest assessing extracellular fluid status and use of diuretics to further differentiate likely causes of hyponatraemia (2D).
6.3.1.6. We suggest against measuring vasopressin for confirming the diagnosis of SIADH (2D).
7.1. Hyponatraemia with severe symptoms
7.1.1. First-hour management, regardless of whether hyponatraemia is acute or chronic
7.1.1.1. We recommend prompt i.v. infusion of 150 ml 3% hypertonic over 20 min (1D).
7.1.1.2. We suggest checking the serum sodium concentration after 20 min while repeating an infusion of 150 ml 3% hypertonic saline for the next 20 min (2D).
7.1.1.3. We suggest repeating therapeutic recommendations 7.1.1.1 and 7.1.1.2 twice or until a target of 5 mmol/l increase in serum sodium concentration is achieved (2D).
7.1.1.4. Manage patients with severely symptomatic hyponatraemia in an environment where close biochemical and clinical monitoring can be provided (not graded).
7.1.2. Follow-up management in case of improvement of symptoms after a 5 mmol/l increase in serum sodium concentration in the first hour, regardless of whether hyponatraemia is acute or chronic
7.1.2.1. We recommend stopping the infusion of hypertonic saline (1D).
7.1.2.2. We recommend keeping the i.v. line open by infusing the smallest feasible volume of 0.9% saline until cause-specific treatment is started (1D).
7.1.2.3. We recommend starting a diagnosis-specific treatment if available, aiming at least to stabilise sodium concentration (1D).
7.1.2.4. We recommend limiting the increase in serum sodium concentration to a total of 10 mmol/l during the first 24 h and an additional 8 mmol/l during every 24 h thereafter until the serum sodium concentration reaches 130 mmol/l (1D).
7.1.2.5. We suggest checking the serum sodium concentration after 6 and 12 h and daily afterwards until the serum sodium concentration has stabilised under stable treatment (2D).
7.1.3. Follow-up management in case of no improvement of symptoms after a 5 mmol/l increase in serum sodium concentration in the first hour, regardless of whether hyponatraemia is acute or chronic
7.1.3.1. We recommend continuing an i.v. infusion of 3% hypertonic saline or equivalent aiming for an additional 1 mmol/l per h increase in serum sodium concentration (1D).
7.1.3.2. We recommend stopping the infusion of 3% hypertonic saline or equivalent when the symptoms improve, the serum sodium concentration increases 10 mmol/l in total or the serum sodium concentration reaches 130 mmol/l, whichever occurs first (1D).
7.1.3.3. We recommend additional diagnostic exploration for other causes of the symptoms than hyponatraemia (1D).
7.1.3.4. We suggest checking the serum sodium concentration every 4 h as long as an i.v. infusion of 3% hypertonic saline or equivalent is continued (2D).
7.2. Hyponatraemia with moderately severe symptoms
7.2.1.1. We recommend starting prompt diagnostic assessment (1D).
7.2.1.2. Stop, if possible, medications and other factors that can contribute to or provoke hyponatraemia (not graded).
7.2.1.3. We recommend cause-specific treatment (1D).
7.2.1.4. We suggest immediate treatment with a single i.v. infusion of 150 ml 3% hypertonic saline or equivalent over 20 min (2D).
7.2.1.5. We suggest aiming for a 5 mmol/l per 24-h increase in serum sodium concentration (2D).
7.2.1.6. We suggest limiting the increase in serum sodium concentration to 10 mmol/l in the first 24 h and 8 mmol/l during every 24 h thereafter, until a serum sodium concentration of 130 mmol/l is reached (2D).
7.2.1.7. We suggest checking the serum sodium concentration after 1, 6 and 12 h (2D).
7.2.1.8. We suggest additional diagnostic exploration for other causes of the symptoms if the symptoms do not improve with an increase in serum sodium concentration (2D).
7.2.1.9. We suggest considering to manage the patient as in severely symptomatic hyponatraemia if the serum sodium concentration further decreases despite treating the underlying diagnosis (2D).
7.3. Acute hyponatraemia without severe or moderately severe symptoms
7.3.1.1. Make sure that the serum sodium concentration has been measured using the same technique used for the previous measurement and that no administrative errors in sample handling have occurred (not graded).
7.3.1.2. If possible, stop fluids, medications and other factors that can contribute to or provoke hyponatraemia (not graded).
7.3.1.3. We recommend starting prompt diagnostic assessment (1D).
7.3.1.4. We recommend cause-specific treatment (1D).
7.3.1.5. If the acute decrease in serum sodium concentration exceeds 10 mmol/l, we suggest a single i.v. infusion of 150 ml 3% hypertonic saline or equivalent over 20 min (2D).
7.3.1.6. We suggest checking the serum sodium concentration after 4 h, using the same technique as used for the previous measurement (2D).
7.4. Chronic hyponatraemia without severe or moderately severe symptoms
7.4.1. General management
7.4.1.1. Stop non-essential fluids, medications and other factors that can contribute to or provoke hyponatraemia (not graded).
7.4.1.2. We recommend cause-specific treatment (1D).
7.4.1.3. In mild hyponatraemia, we suggest against treatment with the sole aim of increasing the serum sodium concentration (2C).
7.4.1.4. In moderate or profound hyponatraemia, we recommend avoiding an increase in serum sodium concentration of > 10 mmol/l during the first 24 h and > 8 mmol/l during every 24 h thereafter (1D).
7.4.1.5. In moderate or profound hyponatraemia, we suggest checking the serum sodium concentration every 6 h until the serum sodium concentration has stabilised under stable treatment (2D).
7.4.1.6. In case of unresolved hyponatraemia, reconsider the diagnostic algorithm and ask for expert advice (not graded).
7.4.2. Patients with expanded extracellular fluid
7.4.2.1. We recommend against a treatment with the sole aim of increasing the serum sodium concentration in mild or moderate hyponatraemia (1C).
7.4.2.2. We suggest fluid restriction to prevent further fluid overload (2D).
7.4.2.3. We recommend against vasopressin receptor antagonists (1C).
7.4.2.4. We recommend against demeclocycline (1D).
7.4.3. Patients with SIAD
7.4.3.1. In moderate or profound hyponatraemia, we suggest restricting fluid intake as first-line treatment (2D).
7.4.3.2. In moderate or profound hyponatraemia, we suggest the following can be considered equal second-line treatments: increasing solute intake with 0.25–0.50 g/kg per day of urea or a combination of low-dose loop diuretics and oral sodium chloride (2D).
7.4.3.3. In moderate or profound hyponatraemia, we recommend against lithium or demeclocycline (1D).
7.4.3.4. In moderate hyponatraemia, we do not recommend vasopressin receptor antagonists (1C).
7.4.3.5. In profound hyponatraemia, we recommend against vasopressin receptor antagonists (1C).
7.4.4. Patients with reduced circulating volume
7.4.4.1. We recommend restoring extracellular volume with i.v. infusion of 0.9% saline or a balanced crystalloid solution at 0.5–1.0 ml/kg per h (1B).
7.4.4.2. Manage patients with haemodynamic instability in an environment where close biochemical and clinical monitoring can be provided (not graded).
7.4.4.3. In case of haemodynamic instability, the need for rapid fluid resuscitation overrides the risk of an overly rapid increase in serum sodium concentration (not graded).
7.5. What to do if hyponatraemia is corrected too rapidly?
7.5.1.1. We recommend prompt intervention for re-lowering the serum sodium concentration if it increases > 10 mmol/l during the first 24 h or > 8 mmol/l in any 24 h thereafter (1D).
7.5.1.2. We recommend discontinuing the ongoing active treatment (1D).
7.5.1.3. We recommend consulting an expert to discuss if it is appropriate to start an infusion of 10 ml/kg body weight of electrolyte-free water (e.g. glucose solutions) over 1 h under strict monitoring of urine output and fluid balance ( 1D).
7.5.1.4. We recommend consulting an expert to discuss if it is appropriate to add i.v. desmopressin 2 μg, with the understanding that this should not be repeated more frequently than every 8 h (1D).
Переклад: проф. Д. Іванов; редакція:
академік НМАН України проф. Л. Пиріг, к.м.н. М. Іванова