Журнал «Здоровье ребенка» 3 (46) 2013
Вернуться к номеру
Контагиозный моллюск в практике детского хирурга
Авторы: Литовка В.К., Журило И.П., Веселый С.В., Латышов К.В., Иноземцев И.Н., Литовка Е.В., Бурцева Т.О., Донецкий национальный медицинский университет им. М. Горького, Областная детская клиническая больница, г. Донецк
Рубрики: Инфекционные заболевания, Педиатрия/Неонатология, Хирургия, Дерматология
Разделы: Справочник специалиста
Версия для печати
В работе представлены сведения о контагиозном моллюске у детей. Контагиозный моллюск — доброкачественное заразное заболевание кожи, возникающее при контакте с больным человеком. Возбудителем является патогенный эпидермотропный вирус (Мolluscum contagiosum virus). В клинике детской хирургии им. проф. Н.Л. Куща за последние 15 лет (1997–2012 гг.) лечилось 116 детей по поводу контагиозного моллюска в возрасте от 8 месяцев до 16 лет. Лиц женского пола было 60 (51,7 %), мужского пола — 56 (48,3 %). Основную группу пациентов (около 70 %) составили больные в возрасте от 2 до 5 лет. Давность заболевания варьировала от нескольких недель до 4–6 месяцев. Диагноз заболевания устанавливали после изучения элементов сыпи с последующей патогистологической верификацией. При наличии нетипичных или сомнительных опухолеподобных образований диагноз контагиозного моллюска устанавливался только после гистологического исследования. В случаях типичных элементов сыпи диагноз контагиозного моллюска до оперативного лечения был выставлен у 102 детей. У остальных больных (14 пациентов) не исключалось также наличие папилломы, бородавки или дерматофибромы. Удаление контагиозного моллюска наблюдаемым детям проводилось методом диатермокоагуляции (электрокоагуляции) опухолеподобных узелков с тщательным удалением содержимого с последующей обработкой спирто-йодной настойкой. В обязательном порядке проводили патогистологическое исследование удаленных тканей моллюска. При единичных элементах использовали местный анестетик путем предварительного нанесения крема ЭМЛА (22 ребенка) за 30–40 минут до манипуляции. У оставшихся больных применяли общую кратковременную анестезию. Осложнений не наблюдали. Рецидивы заболевания имели место у 6 детей. После повторной диатермокоагуляции наступило выздоровление. Всем детям, независимо от места дальнейшего лечения, по показаниям назначались системная противовирусная терапия, поливитамины, пробиотики, иммуномодуляторы. Доказаны доступность и высокая эффективность лечения. Больного, у которого диагностирован контагиозный моллюск, изолируют от детского коллектива до полного выздоровления. Профилактика контагиозного моллюска заключается в своевременном выявлении инфекции и соблюдении правил личной гигиены. Выводы. Диатермокоагуляция контагиозного моллюска у детей является простым, доступным и эффективным методом лечения. Больные с контагиозным моллюском нуждаются в изоляции. После отпадения корочек в местах диатермокоагуляции дети могут посещать детский сад или школу.
У роботі представлено відомості про контагіозний молюск у дітей. Контагіозний молюск — це доброякісне заразне захворювання шкіри, що виникає при контакті з хворою людиною. Збудником є патогенний епідермотропний вірус (Мolluscum contagiosum virus). У клініці дитячої хірургії ім. проф. М.Л. Куща за останні 15 років (1997–2012 рр.) лікувалося 116 дітей із приводу контагіозного молюска віком від 8 місяців до 16 років. Осіб жіночої статі було 60 (51,7 %), чоловічої статі — 56 (48,3 %). Основну групу пацієнтів (близько 70 %) склали хворі віком від 2 до 5 років. Давність захворювання варіювала від декількох тижнів до 4–6 місяців. Діагноз захворювання встановлювали після вивчення елементів висипу з подальшою патогістологічною верифікацією. За наявності нетипових або сумнівних пухлиноподібних утворень діагноз контагіозного молюска встановлювався тільки після гістологічного дослідження. У випадках типових елементів висипу діагноз контагіозного молюска до оперативного лікування був встановлений у 102 дітей. У інших хворих (14 пацієнтів) не виключалася також наявність папіломи, бородавки або дерматофіброми. Видалення контагіозного молюска дітям, які спотерігались, проводилося методом діатермокоагуляції (електрокоагуляції) пухлиноподібних вузликів із ретельним видаленням вмісту з наступною обробкою спирто-йодною настойкою. В обов’язковому порядку проводили патогістологічне дослідження видалених тканин молюска. При одиничних елементах використовували місцевий анестетик шляхом попереднього нанесення крему ЕМЛА (22 дитини) за 30–40 хвилин до маніпуляції. У решти хворих застосовували загальну короткочасну анестезію. Ускладнень не спостерігали. Рецидиви захворювання мали місце у 6 дітей. Після повторної діатермокоагуляції відбувалося одужання. Усім дітям, незалежно від місця подальшого лікування, за показаннями призначалися системна противірусна терапія, полівітаміни, пробіотики, імуномодулятори. Доведені доступність і висока ефективність лікування. Хворого, у якого діагностовано контагіозний молюск, ізолюють від дитячого колективу до повного одужання. Профілактика контагіозного молюска полягає у своєчасному виявленні інфекції та дотриманні правил особистої гігієни. Висновки. Діатермокоагуляція контагіозного молюска у дітей є простим, доступним та ефективним методом лікування. Хворі з контагіозним молюском потребують ізоляції. Після відпадання корочок в місцях діатермокоагуляції діти можуть відвідувати дитячий садок або школу.
This paper provides information about molluscum contagiosum in children. Molluscum contagiosum — a benign contagious skin disease that occurs upon contact with patient. Causative agent is a pathogenic epidermotropic virus (molluscum contagiosum virus). In clinical hospital of pediatric surgery named after professor N.L. Kusch for the last 15 years (1997–2012) 116 children were treated for with molluscum contagiosum, their age was from 8 months to 16 years. Females were 60 (51.7 %), males — 56 (48.3 %). The main group of patients (70 %) consisted of patients aged 2 to 5 years. Disease duration ranged from a few weeks to 4–6 months. Diagnosis of the disease is established after studying elements of the rash with the following pathohistological verification. In the presence of unusual or suspicious tumor formations, diagnosis of molluscum contagiosum has been established only after histological examination. In case of the typical elements of the rash, the diagnosis of molluscum contagiosum before operative treatment was established in 102 children. In remaining patients (14 subjects) the presence of papillomas, verrugas or dermatofibroma weren’t excluded. The removal of moluscum contagiosum has been carried out by diathermocoagulation (electrocoagulation) of tumor-like nodules with careful removal of content with the subsequent processing of the alcohol-iodine tincture. Without fail the histopathological study of tissues from removed moluscum has been carried out. In single cells we were using a local anesthetic, by first applying the cream EMLA (22 children) 30–40 minutes before the procedure. In remaining patients general short-term anesthesia had been used. We did not observe complications. Relapses occurred in 6 children. After the rediathermocoagulation recovery occurred. If indicated, all children, regardless of further treatment, were administered systemic antiviral therapy, multivitamins, probiotics, immune modulators. Availability and high efficacy of treatment were proved. The patient with diagnosis of molluscum contagiosum should be isolated from a group of children until full recovery. Prevention of molluscum contagiosum lies in early detection of infection and personal hygiene. Conclusions. Diathermocoagulation of molluscum contagiosum in children is a simple, available and effective treatment mode. Patients with molluscum contagiosum have to be isolated. After crusts falling-off in places of diathermocoagulation application, children can attend kindergarten or school.
контагиозный моллюск, диатермокоагуляция, дети.
контагіозний молюск, діатермокоагуляція, діти.
molluscum contagiosum, diathermocoagulation, children.
Введение
В своей врачебной деятельности педиатрам и детским хирургам нередко приходится сталкиваться с опухолеподобными образованиями кожи у детей, в том числе и с контагиозным моллюском.
Контагиозный моллюск — доброкачественное заразное заболевание кожи, возникающее при контакте с больным человеком. Возбудителем является патогенный эпидермотропный вирус (Мolluscum contagiosum virus), сходный с вирусом натуральной оспы, семейства оспенных вирусов (Poxviridаe), рода Orthopoxvirus [1, 2, 6, 9]. Вирус поражает кератоциты, образуя в клетках моллюсковые тельца. Распространенность контагиозного моллюска изучена мало. За последние десятилетия отмечен рост заболеваемости во многих странах Европы и Америки [1, 2, 5, 8]. Установлено, что при иммунодефиците (врожденном или приобретенном) контагиозный моллюск встречается у 8–15 % больных [2, 9].
Заражение детей происходит от сверстников или взрослых, страдающих данным заболеванием. Животные, в том числе собаки и кошки, этим заболеванием не болеют. То есть единственным хозяином вируса является человек [1, 3]. Контактный путь передачи вируса возможен при совместном использовании с больным человеком постельного или нательного белья, полотенец, игрушек, мочалок, посуды. Заражение может происходить также в бассейне, при контактных видах спорта, массаже, в парикмахерских. Следует подчеркнуть, что у подростков и взрослых передача чаще всего происходит во время половых контактов. При этом, как правило, высыпания возникают в области гениталий, бедер, лобка. Среди детей заболевание чаще всего наблюдается в возрасте от 2 до 6 лет. Характерные высыпания обычно обнаруживаются в области шеи, лица, туловища и конечностей. Инкубационный период при контагиозном моллюске длится от 2 недель до 2–3 месяцев [1–3, 6, 8]. Заболевание проявляется появлением на теле ребенка единичных, мелких, полупрозрачных опухолеподобных узелков. Обычно эти узелки розоватого, перламутрового или телесного цвета, плотноватой консистенции.
Каждый узелок в центре имеет небольшое углубление. Патогномоничный признак высыпаний — выделение кашицеобразного казеозного содержимого (крошковатой массы) при надавливании. Размеры образований варьируют от 1,5–2 до 7-8 мм. Зуда, лихорадки чаще всего не бывает. Однако при травмировании одеждой или расчесывании возможно присоединение вторичной (бактериальной) инфекции, что проявляется покраснением, припухлостью или нагноением кожи в зоне высыпаний. Следует иметь в виду, что у 10 % больных имеют место атипичные высыпания [1]. Так, на тыльной поверхности пальцев возможно образование сухих узелков с гиперкератозом на верхушке. При этом их трудно отличить от кератоакантомы или ороговевающей бородавки. Крайне редко папулы могут приобретать вид пиогенной гранулемы. Необходимо указать, что на лице и шее могут появляться акнеформные элементы [1, 2, 7].
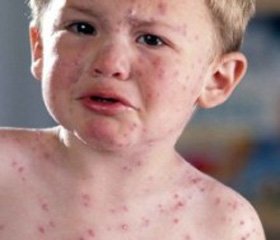
При снижении иммунитета (ОРВИ, грипп, атопический дерматит) вирус контагиозного моллюска обычно активируется, вызывая появление новых высыпаний, которые порой могут сливаться (рис. 1).
/137/137.jpg)
Выделяют локальную форму, когда имеются единичные узелки, чаще в одной области, и генерализованную, при которой количество высыпаний достигает нескольких десятков с поражением нескольких областей тела (рис. 2).
/137/137_2.jpg)
Лечение контагиозного моллюска проводится у детского дерматолога или хирурга. Используют удаление опухолеподобных узелков с помощью пинцета или зажима с обработкой спирто-йодной настойкой всех элементов. Применяется также местное лечение с удалением высыпаний ложечкой Фолькмана, электрокоагуляцией, лазерной деструкцией. Отдельные авторы с успехом применяют криодеструкцию [1, 7, 10]. Манипуляции проводят под общим или местным обезболиванием (лидокаин, ЭMЛA).
В ряде случаев помогает консервативное лечение (при единичных высыпаниях) с помощью кремов и мазей (алдара, тазорак, ретин-А и др.). Иногда положительный эффект оказывают средства народной медицины: свежий сок чистотела (или спиртовая настойка этой травы), концентрированный раствор марганца, насыщенный отвар череды и другие. Такую терапию обычно проводят в течение 3–4 недель, обрабатывая узелки каждые 5–6 часов. Спонтанное излечение наблюдается чрезвычайно редко в течение 3–4 месяцев (при наличии единичных элементов сыпи). Нередко заболевание проявляется на фоне атопического дерматита [8].
Материал и методы
В клинике детской хирургии им. проф. Н.Л. Куща за последние 15 лет (1997–2012 гг.) лечилось 116 детей по поводу контагиозного моллюска в возрасте от 8 месяцев до 16 лет. Лиц женского пола было 60 (51,7 %), мужского пола — 56 (48,3 %). Основную группу пациентов (около 70 %) составили больные в возрасте от 2 до 5 лет. Давность заболевания варьировала от нескольких недель до 4–6 месяцев. Диагноз заболевания устанавливали после изучения элементов сыпи с последующей патогистологической верификацией. При наличии нетипичных или сомнительных опухолеподобных образований диагноз контагиозного моллюска устанавливался только после гистологического исследования.
Результаты и обсуждение
Среди наблюдаемых пациентов с контагиозным моллюском локализованная форма имела место у 72 (62 %) детей, генерализованная — у 44 (38 %). Давность заболевания варьировала от трех недель до шести месяцев. Чаще всего процесс локализовался в области шеи, туловища и конечностей. Было установлено, что почти у трети пациентов в семьях ранее имели место случаи контагиозного моллюска у братьев, сестер или родителей. Следует подчеркнуть, что за этот период на консультативном приеме дерматолога и хирурга в областной детской клинической больнице было осмотрено еще 102 ребенка с контагиозным моллюском, родители которых воздержались от госпитализации в детскую хирургическую клинику. Им проводилось консервативное лечение амбулаторно, или больные направлялись в другие медицинские учреждения. Так, 28 пациентов, с учетом локализации распространенных высыпаний на коже лица, были направлены для дальнейшего лечения в детское челюстно-лицевое отделение ГБ № 1 г. Донецка; 49 больных получили наружное лечение в домашних условиях (дети дошкольного и школьного возраста, с единичными элементами контагиозного моллюска), которое заключалось в тушировании высыпаний спиртовым раствором йода, перманганата калия, местными кератолитиками (колломак, дуофилм). После образования корки, регресса или вылущивания телец моллюска назначались противовирусные мази курсом до 14 дней.
В случаях наличия типичных элементов сыпи диагноз контагиозного моллюска до оперативного лечения был выставлен у 102 детей. В остальных случаях (14 больных) не исключалось также наличие папилломы, бородавки или дерматофибромы. Следует указать, что у 7 детей, поступивших по поводу предполагаемого контагиозного моллюска, диагноз после оперативного удаления опухолеподобных образований не подтвердился. Так, у 4 пациентов верифицированы папилломы перианальной области, у двух — бородавка, у одного — пиогенная гранулема. Во всех случаях среди наших пациентов удаление контагиозного моллюска проводилось методом диатермокоагуляции (электрокоагуляции) опухолеподобных узелков с тщательным удалением содержимого с последующей обработкой спирто-йодной настойкой. В обязательном порядке проводили патогистологическое исследование удаленных тканей моллюска. При единичных элементах использовали местный анестетик путем предварительного нанесения крема ЭМЛА (22 ребенка) за 30–40 минут до манипуляции. В остальных случаях применяли общую кратковременную анестезию. Осложнений не наблюдали. Рецидивы заболевания отмечались у 6 детей. После повторной диатермокоагуляции наступило выздоровление. Всем детям, независимо от места дальнейшего лечения, по показаниям назначались системная противовирусная терапия, поливитамины, пробиотики, иммуномодуляторы.
Больного, у которого диагностирован контагиозный моллюск, изолируют от детского коллектива до полного выздоровления. Здоровым детям, контактировавшим с больным, с профилактической целью рекомендуется закапывание в нос интерферона по 1–2 капли 3 раза в день. Профилактика контагиозного моллюска заключается в своевременном выявлении инфекции и соблюдении правил личной гигиены. Во время лечения необходимо чаще менять постельное и нательное белье, а использованные вещи стирать при самых высоких температурах и обязательно проглаживать утюгом. Кроме того, нужно продезинфицировать все игрушки ребенка.
Выводы
1. Диатермокоагуляция контагиозного моллюска у детей является простым, доступным и эффективным методом лечения.
2. Больные с контагиозным моллюском нуждаются в изоляции. После отпадения корочек в местах диатермокоагуляции дети могут посещать детский сад или школу.
1. Витенчук С.З. Криотерапия снегом углекислоты как эффективный метод лечения больных контагиозным моллюском // Український журнал дерматології, венерології, косметології. — 2011. — № 1. — C. 56-59.
2. Кондрахина И.Н., Кубанова А.А., Резайкина А.В. Клинико-иммунологические особенности у детей, больных контагиозным моллюском // Вестн. дерматол. и венерол. — 2007. — № 2. — С. 25-27.
3. Кубанова А.А. Разработка метода ДНК идентификации вируса контагиозного моллюска // Вестн. дерматол. и венерол. — 2006. — № 5. — С. 23-25.
4. Молочков А.В., Ермилова А.И. Случай генерализованного контагиозного моллюска на фоне длительного приема кетостероидов // Рос. журн. кожных и венер. болезней. — 2007. — № 2. — С. 52-54.
5. Москаленко В.З., Журило И.П., Литовка В.К. Опухоли и опухолеподобные заболевания у детей. — Донецк: Донеччина, 2003. — 92 с.
6. Самаркина В.Н., Сорокина О.А. Детские инфекционные болезни. — СПб.: Невский диалект, 2001. — 318 с.
7. Шевела А.Г., Витенчук С.З. Пятилетний опыт криотерапии заболеваний и новообразований кожи снегом углекислоты (к 100-летию метода). Сообщение II // Дерматол., косметол., сексопатол. — 2006. — № 1–2. — С. 127-132.
8. Berger E.M., Orlow S.J., Patel R.R., Schaffer J.V. Experience With Molluscum Contagiosum and Associated Inflammatory Reactions in a Pediatric Dermatology Practice: The Bump That Rashes // Arch. Dermatol. — 2012. — Vol. 148, № 11. — Р. 1257-1264.
9. Zichichi L., Maniscalco M. The challenges of a neglected STI: Molluscum contagiosum // G. Ital. Dermatol. Venereol. — 2012. — Vol. 147, № 5. — Р. 447-453.
10. Zimmerman E.E., Crawford P. Cutaneous cryosurgery // Am. Fam. Physician. — 2012. — Vol. 86, № 12. — Р. 1118-1124.