Журнал «Почки» 01(2012)
Вернуться к номеру
Дисметаболічні нефропатії у дітей
Авторы: Кушніренко С.В. - Національна медична академія післядипломної освіти імені П.Л. Шупика, кафедра нефрології та нирково-замісної терапії, м. Київ
Рубрики: Кардиология, Нефрология
Версия для печати
Резюме. У цій статті розглядаються причини виникнення диcметаболічних нефропатій, класифікація, клінічні прояви й можливі ускладнення захворювання. Наведено схеми дієтотерапії при різних видах кристалурій, принципи санаторно-курортного лікування й профілактики.
Резюме. В данной статье рассматриваются причины возникновения диcметаболических нефропатий, классификация, клинические проявления и возможные осложнения заболевания. Представлены схемы диетотерапии при разных видах кристаллурий, принципы санаторно-курортного лечения и профилактики.
Summary. This article focuses on the causes leading to dysmetabolic nephropathies and deals with the classification, clinical manifestations and possible complications of the disease. Furthermore, dietary treatment regimens for different types of crystalluria and sanatorium-and-spa treatment and prevention principles are described.
Ключові слова: дисметаболічна нефропатія, діти.
Ключевые слова: дисметаболическая нефропатия, дети.
Key words: dysmetabolic nephropathy, children.
Вступ
Дисметаболічні нефропатії — це група захворювань, що характеризується інтерстиціальним процесом у нирках внаслідок порушення обміну речовин. В Україні у практиці педіатра, сімейного лікаря частіше зустрічається синонім цього терміна — сечосольовий діатез. Поява солей у сечовому осаді може бути транзиторною (при одноманітному харчуванні чи тимчасових порушеннях ферментних систем організму) або постійною (при хронічних захворюваннях, генетично детермінованому порушенні обміну речовин, низькій якості питної води). До факторів, що сприяють утворенню кристалів, зараховують високу концентрацію каменеутворюючих солей у сечі, недостатній водний режим, рідке сечовипускання, тривале використання медикаментів, наявність інфекції сечових шляхів, порушення травлення та ін. Тривала кристалурія, незалежно від її причини, призводить до відкладення кристалів у нирковій тканині з розвитком інтерстиціального процесу або солей у порожнинній системі нирок з утворенням конкрементів, ускладненням у вигляді мікробнозапальних захворювань нирок і сечовивідних шляхів, порушенням уродинаміки [7].
Епідеміологія
Кристалурії та сечокам’яна хвороба (СКХ) займають одне з провідних місць у структурі урологічних і нефрологічних захворювань за поширеністю, частотою звернення по медичну допомогу і госпіталізацією в стаціонар. Так, від уролітіазу страждає 8–15 % населення Європи і Північної Америки. У країнах СНД від сечокам’яної хвороби, за даними деяких авторів, страждає від 3 до 6 % населення [5]. Найбільша поширеність відмічається у мешканців Центральної Азії, Північного Кавказу, Білорусії, Казахстану, Алтаю. Захворюваність на СКХ у Росії становить 500–550 випадків на 100 тис. населення. У цілому в дітей і дорослих СКХ частіше виявляється серед представників чоловічої статі. Поширеність захворювання серед дитячого населення набагато нижча, ніж у дорослих, і становить 19–20 випадків на 100 тис. населення, тоді як у підлітків — 80–82 випадки (у середньому 40,6 — за даними 2006 року і 109,31 — за даними 2010 року), у дорослих — 450–460 випадків на 100 тис. населення [3]. Згідно з даними щорічних звітів відділення нефрології Київської міської дитячої клінічної лікарні № 1, кількість дітей, госпіталізованих з приводу дисметаболічної нефропатії, зросла з 4,58 % за 2006 р. до 9,65 % за 2011 р. Крім того, у 34 % дітей, госпіталізованих у відділення нефрології, супутній діагноз представлений дисметаболічною нефропатією або кристалурією. За даними російських колег, частота виявлення дисметаболічних нефропатій в останні роки коливається в межах 11–13 %, що також значно перевищує показники 2000-х років, коли вони становили 9,6–7,9 % у загальній структурі хвороб нирок.
Класифікація кристалурій
Міжнародна класифікація хвороб 10-го перегляду
Е 79. Порушення обміну пуринів та піримідинів.
Е 79.0 Гіперурикемія без ознак артриту та подагричних вузлів.
Е 79.1 Синдром Леша — Ніхена.
Е 79.8 Інші порушення обміну пуринів та піримідинів.
Е 79.9 Порушення обміну пуринів та піримідинів, неуточнене.
Е 83. Порушення мінерального обміну.
Е 83.4 Порушення обміну магнію.
Е 83.5 Порушення обміну кальцію.
Е 83.8 Інші порушення мінерального обміну.
Е 83.9 Порушення мінерального обміну, неуточнене.
Ураження нирок при порушенні обміну сечової кислоти: гіперурикемія (первинна та вторинна); гіперурикозурія; подагра; ксантинурія; хвороба Леша — Ніхена.
Ураження нирок при порушенні обміну гліоксилової кислоти: первинна гіпероксалурія (І та ІІ типи); оксалатна нефропатія; вторинна гіпероксалурія; фосфатурії; гіперкальціурії; цистинурії.
Етіологічні фактори
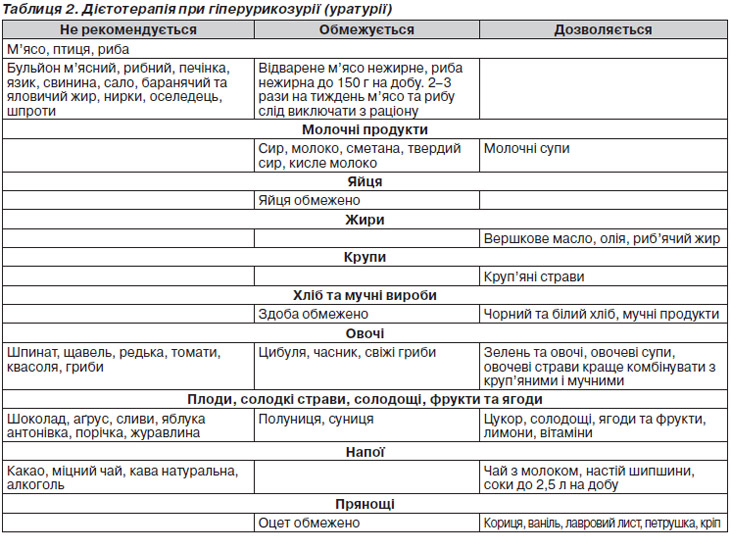
Причинами гіперурикозурії/гіперурикемії є: особливості харчування (переважання в раціоні продуктів, що містять пурини, — м’ясо, ковбаса, субпродукти, консерви, ікра, шоколад), нервово-артритична аномалія конституції з рецидивуючим ацетонемічним синдромом, подагра у близьких родичів, спадкові захворювання, в основі яких лежать порушення синтезу сечової кислоти, — ксантинурія, хвороба Леша — Ніхена, тривале застосування медикаментів (сечогінні, цитостатики, антигіпертензивні препарати, нестероїдні протизапальні препарати), лімфопроліферативні захворювання.
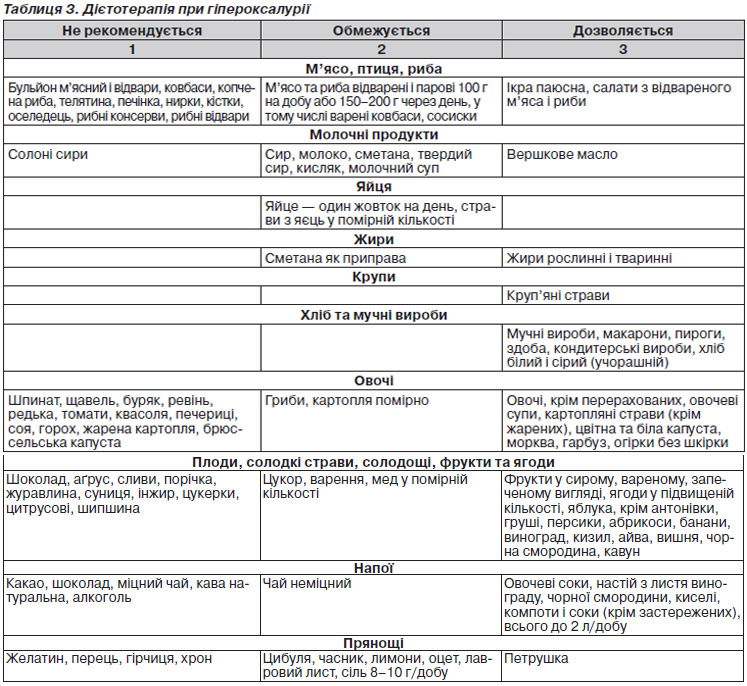
Гіпероксалурія розвивається: при генетично детермінованих захворюваннях — первинній гіпероксалурії, оксалатній нефропатії; вторинна — при вживанні великої кількості зелені, цитрусових, шипшини; у часто хворіючих дітей, дітей з хронічними захворюваннями шлунково-кишкового тракту, при інфекціях сечовивідних шляхів, тривалому застосуванні глюкокортикоїдів, протисудомних препаратів, дефіциті вітаміну В6 [4].
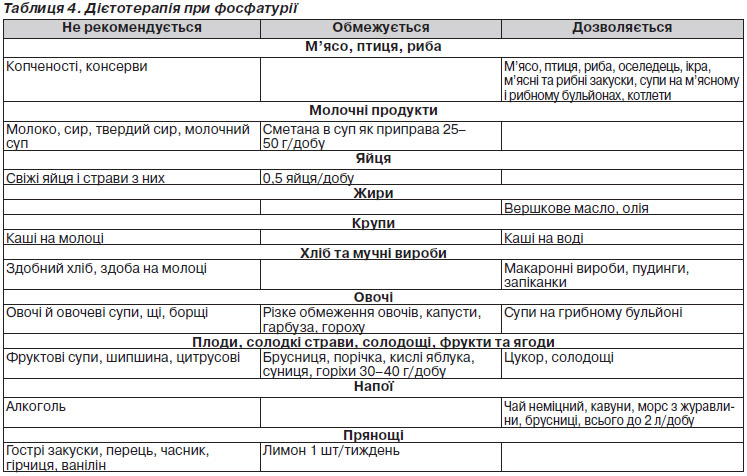
Підвищення екскреції фосфатів (трипельфосфатів або аморфних фосфатів) і кальцію виникає при вітамін-D дефіцитному рахіті, тубулопатіях (спадкових захворюваннях, що супроводжуються порушенням фосфорнокальцієвого обміну), ювенільному остеопорозі, переважанні молочних продуктів у раціоні дитини, у часто хворіючих дітей.
Діагностика
Критеріями встановлення діагнозу є: документоване порушення обміну речовин з надлишком солей у сечі, виявлення ехопозитивних включень у мисках нирок за даними УЗД та наявність сечового синдрому [1].
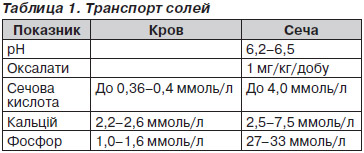
Обстеження пацієнта з дисметаболічною нефропатією включає: збір анамнезу (в тому числі родинного), проведення аналізів сечі (загального, аналізу за Нечипоренком, бактеріологічне дослідження сечі, аналіз за Зимницьким, добова протеїнурія), транспорту солей, загального аналізу крові, біохімічного дослідження крові, УЗД нирок та сечового міхура, за необхідності — проведення рентгенологічного обстеження (оглядової рентгенографії органів черевної порожнини, екскреторної урографії). «Строкатий» сечовий синдром у пацієнта з дисметаболічною нефропатією характеризується наявністю солей (урати, фосфати, оксалати), лейкоцитурією та еритроцитурією, протеїнурією; може супроводжуватися зміною кольору сечі, збільшенням її відносної цільності. Аналіз транспорту солей передбачає визначення рН сечі, екскреції сечової кислоти, оксалатів, кальцію і фосфору з сечею, вмісту сечової кислоти, фосфору і кальцію у сироватці крові (табл. 1). При УЗД солі виглядають як ехопозитивні утворення.
Клініка, можливі ускладнення
Клінічними проявами дисметаболічної нефропатії найчастіше є: дизуричні явища, больовий синдром, зміна кольору сечі — цегляно-червоний (при уратурії), молочносірий (при фосфатурії), біло-жовтий (при оксалурії); гематурія, диспептичні розлади.
Можливі ускладнення: приєднання запалення (цистит, пієлонефрит), кровотеча, підвищення артеріального тиску (особливо у підлітків та дорослих), СКХ, гостра ниркова недостатність, формування інтерстиціального процесу в нирках, хронічної ниркової недостатності.
Лікування
В основі лікування дисметаболічної нефропатії лежить регулярне дотримання дієти (табл. 2–4), що включає раціональне змішане харчування, залежно від типу кристалурії, і виключає функціональне навантаження для активної частини нефрона — тубулярного апарату. Для збільшення діурезу призначається велика кількість рідини — 2 л/1,73 м2 поверхні тіла. У лікуванні дітей з дисметаболічними нефропатіями широко застосовуються фітопрепарати і збори лікарських рослин, що чинять літолітичну дію, покращують обмінні процеси, сприяють виведенню продуктів обміну не тільки через сечовидільну систему, але і через шлунково-кишковий тракт [6, 8].
Фітопрепарати справляють комплексну дію: діуретичну, протизапальну, спазмолітичну, антиоксидантну, нефропротекторну та ін.
У терапії дисметаболічної нефропатії, крім дієтичних рекомендацій і застосування літолітичних препаратів, необхідно також застосовувати мембраностабілізатори і ферменти [2]. Для усунення больового синдрому застосовуються спазмолітики та нестероїдні протизапальні препарати. Курс лікування триває 1–2 місяці.
При гіперурикозурії/гіперурикемії призначають:
— блемарен 1 табл. 3 р/добу під контролем рН сечі;
— канефрон (7–50 крап. 3 р/добу, 1 драже 3 р/добу);
— алопуринол 5 мг/кг/добу (рівень сечової кислоти в сироватці крові > 0,5 ммоль/л та відсутність ефекту від застосування дієтотерапії).
При гіпероксалурії призначають:
— уролесан 1 капс. 3 р/добу (5 мл 3 р/добу, 8–10 крапель 3 р/добу) 10 діб ® ферменти 1 др. 3 р. 10 діб ® канефрон 1 др. 3 р/добу 10 діб;
— часникові капсули 2 капс. 3 р/добу + уролесан 1 капс. 3 р/добу (5 мл 3 р/добу, 8–10 крапель 3 р/добу);
— піридоксин (В6) 1–3 мг/кг/добу, ортофосфати (2% розчин ксидифону 1 ч.л. 3 р/добу або омега-3 1–2 капс./добу).
При фосфатурії призначають:
— уролесан 1 капс. 3 р/добу (5 мл 3 р/добу, 8–10 крапель 3 р/добу) 10 діб ® ферменти 1 др. 3 р. 10 діб ® канефрон 1 др. 3 р/добу 10 діб;
— ортофосфати (2% розчин ксидифону 1 ч.л. 3 р/добу або омега-3 1–2 капс./добу + уролесан 1 капс. 3 р/добу (5 мл 3 р/добу, 8–10 крапель 3 р/добу);
— вітамін D3 (альфакальцидол, кальцитріол) 0,25–0,5 мкг/добу.
Дієтотерапія
Профілактика та санаторно-курортне лікування
Аналіз захворюваності хвороб сечової системи дозволив зробити висновок про необхідність зближення позицій урологів і нефрологів у вирішенні загальних проблем для подальшого удосконалення спеціалізованої допомоги дітям. Це стосується в першу чергу не тільки вроджених вад розвитку сечовивідної системи, але й обмінної патології нирок. Спільний аналіз ситуації дозволив відпрацювати позицію стосовно профілактики дисметаболічних нефропатій. Для профілактики кристалурії рекомендується диспансерне спостереження за дітьми з родин, у яких є спадкова схильність до СКХ, часто хворіючими дітьми, з хронічними захворюваннями шлунково-кишкового тракту, дітьми, які протягом тривалого часу (місяці, роки) отримують будь-які препарати (глюкокортикоїди, цитостатики, нестероїдні протизапальні препарати, сечогінні, протисудомні, антигіпертензивні та інші). Періодично контролювати загальний аналіз сечі, за необхідності — проводити більш поглиблене обстеження — УЗД нирок, аналіз транспорту солей та ін. З метою профілактики дисметаболічної нефропатії необхідно вживати достатню кількість рідини: у холодний період року — 40 мл/кг маси тіла на добу, влітку — до 60 мл/кг/добу (за відсутності артеріальної гіпертензії). Діти з дисметаболічною нефропатією повинні знаходитися на диспансерному обліку у дитячого нефролога, контролювати загальний аналіз сечі 1 раз на місяць (за наявності інфекції сечовивідних шляхів 1 раз на 2 тижні), аналіз транспорту солей та УЗД нирок — 1 раз на 6 місяців, поглиблене обстеження в умовах стаціонару проходити 1 раз на рік. Обов’язковими є контроль за нирковими функціями з визначенням швидкості клубочкової фільтрації. З урахуванням концепції хронічної хвороби нирок урологічного підходу до даних пацієнтів недостатньо. Нефрологічна складова вкрай необхідна для профілактики обмінних нефропатій з метою попередження розвитку ускладнень.
Санаторно-курортне лікування передбачає вживання таких мінеральних вод:
— при гіперурикозурії: свалява, лужанська, поляна квасова, бжні, єссентуки № 4 та 17, боржомі;
— гіпероксалурії: єссентуки № 20, смирновська, нафтуся, слов’янівська, саїрме.
— фосфатурії: доломітний нарзан.
При вживанні мінеральної води її кількість не повинна перевищувати 3–5 мл/кг маси тіла (на один прийом не більше 200 мл).
Висновки
Дисметаболічна нефропатія — група захворювань з різною етіологією і патогенезом, що характеризується інтерстиціальним процесом у нирках внаслідок порушення обміну речовин.
Поява солей у сечовому осаді може бути ознакою спадкової патології, а частіше — відображенням стану здоров’я і способу життя дітей. Своєчасна діагностика дисметаболічної нефропатії та її адекватна терапія дають можливість стабілізувати обмін речовин у дитини, призупинити розвиток ускладнень та запобігти їм.
Рецензент:
головний н.с. відділу дитячої урології
ДУ «Інститут урології НАМН України»,
д.м.н. В.Ф. Петербургський
Іванов Д.Д., Корж О.М. Нефрологія в практиці сімейного лікаря: Навчально-методичний посібник. — 2-ге вид., переробл. — Донецьк: Видавець Заславський О.Ю., 2012. — 400 с.
Кушниренко С.В. Возможности энзимотерапии при дисметаболических нефропатиях у детей // Современная педиатрия. — 2010. — № 2. — С. 1-3.
Маковецкая Г.А. Совершенствование нефрологической помощи в регионе на основе мониторинга заболеваемости и эволюции болезней почек у детей / Г.А. Маковецкая, Л.И. Мазур, Н.И. Куликова и др. // Российский педиатрический журнал. — 2011. — № 1. — С. 37-41.
Нефрологічний портфель сучасного лікаря. Частина ІІ. Дисметаболічна нефропатія: Посібник для лікарів / О.О. Добрик, Д.Д. Іванов. — Львів, 2012. — 47 с.
Нефрология детского возраста: Руководство для врачей / М.В. Эрман. — 2-е изд., перераб. и доп. — СПб.: СпецЛит, 2010. — 683 с.
Россихин В.В. Оптимизация лечения больных с мочевыми диатезами / В.В. Россихин, С.Я. Мысько // Новости медицины и фармации. — 2009. — № 297. — С. 17-18.
Современные представления о модуляторах оксалатного нефролитиаза. Стимуляторы кристаллизации / А.Ю. Жариков, Я.Ф. Зверев, В.М. Брюханов // Нефрология. — 2009. — № 1. — С. 56-72.
Шатохина О.В. Сравнительная эффективность различных режимов лечения дисметаболической нефропатии у детей / О.В. Шатохина, И.М. Османов, В.В. Длин и др. // Российский вестник перинатологии и педиатрии. — 2010. — № 1. — С. 78-82.