Хорошо известно, что нормализация АД при артериальной гипертензии (АГ) достигается очень редко. Лучшие показатели, достигнутые в США и Франции, составляют 27 и 33 % соответственно. В большинстве других регионов показатель колеблется в пределах 5–10 %. Еще в 1989 году данные исследования Glasgow Blood Pressure Clinic подтвердили доминирующую роль достигнутого в результате лечения уровня АД в прогнозе артериальной гипертензии и отчетливо продемонстрировали высокие показатели сердечно-сосудистой смертности и заболеваемости при недостаточной степени его снижения. Позднее эти положения были подтверждены в исследовании НОТ [6]. Комбинированная схема применения антигипертензивных средств как инструмент нормализации повышенного АД всегда присутствовала в фармакотерапевтическом арсенале АГ [2, 7]. Однако взгляды на место комбинированной терапии в лечении АГ неоднократно пересматривались. Первые фиксированные комбинации антигипертензивных препаратов (резерпин + гидралазин + гидрохлортиазид; альфа-метилдопа + гидрохлортиазид; гидрохлортиазид + калийсберегающие диуретики) появились в начале 60?х годов ХХ века. В 70-е и 80-е годы ведущее место заняли комбинации диуретика, как правило, в высокой дозе с бета-адреноблокаторами или препаратами центрального действия. Однако вскоре в связи с появлением новых классов препаратов популярность комбинированной терапии существенно снизилась. Ей на смену пришла тактика дифференцированного выбора препаратов с применением их в максимальных дозах в режиме монотерапии. Монотерапия высокими дозами антигипертензивных средств нередко приводила к активации контррегуляторных механизмов, повышающих АД, и/или развитию нежелательных явлений. В связи с этим неудивительно, что в последующее десятилетие не оправдались надежды на более высокую антигипертензивную активность ингибиторов ангиотензинпревращающего фермента (АПФ) и антагонистов кальция, и маятник отношения к комбинированной терапии вернулся в исходную позицию, т.е. была признана ее необходимость большинству пациентов с АГ. Новый виток в эволюции данного подхода связан с появлением фиксированных низкодозовых комбинаций аптигипертензивных препаратов в конце 90-х годов. Это были комбинации, не содержащие диуретик (антагонист кальция + ингибитор АПФ; дигидропиридиновый антагонист кальция + бета-адреноблокатор) или содержащие его в низких дозах. Уже в 1997 году в списке антигипертензивных препаратов в докладе Объединенного национального комитета США (VI) было представлено 29 фиксированных комбинаций [8]. Целесообразность низкодозовой комбинированной рациональной антигипертензивной терапии, особенно у пациентов с высоким риском развития сердечно-сосудистых осложнений, была подтверждена в последних рекомендациях ВОЗ / Международного общества по артериальной гипертонии (1999) и ДАГ-1 (2000) [3, 10].
Таким образом, в истории комбинированной антигипертензивной терапии можно выделить следующие этапы: 1) использование комбинаций, содержащих производные раувольфии и/или компоненты в высоких дозах; 2) использование комбинаций диуретиков в высоких или средних дозах с бета-адреноблокаторами, калийсберегающими диуретиками, ингибиторами АПФ; 3) преимущественное использование фиксированных комбинаций без диуретиков (бета-адреноблокатор + дигидропиридиновый антагонист кальция; антагонист кальция + ингибитор АПФ) или содержащих диуретики в низких дозах (гидрохлортиазид 6,25–12,5 мг; индапамид 0,625 мг).
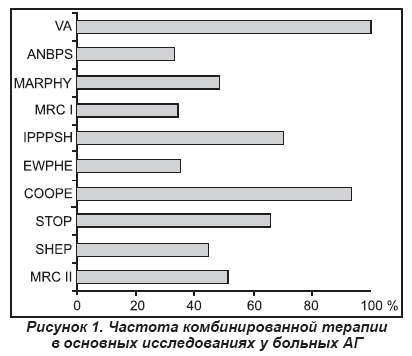
Существенная вариабельность антигипертензивного эффекта разных препаратов была многократно подтверждена в перекрестных и продольных клинических исследованиях. Однако поиск надежных критериев для индивидуального выбора препаратов оказался безуспешным. При этом эффективность монотерапии антигипертензивными средствами разных классов в целом сопоставима: на лечение отвечают 40–50 % больных. Возврат к комбинированной терапии часто связывают с результатами мегаисследования НОТ, подтвердившего обязательность достижения целевого уровня АД для реального снижения сердечно-сосудистого риска. Для решения этой задачи комбинированная терапия потребовалась 2/3 пациентов. Сходные данные были получены при ретроспективном анализе большинства цитируемых исследований по АГ (рис. 1). Чем ниже требуемый уровень целевого давления (например, у больных сахарным диабетом и почечной недостаточностью), тем большее количество препаратов требуется пациенту. Таким образом, обоснованием актуальности комбинированной антигипертензивной терапии могут служить следующие положения: влияние препаратов различных классов на разные физиологические системы, вовлеченные в регуляцию АД, и доказанное увеличение числа больных, отвечающих на лечение (до 70–80 %); нейтрализация контррегуляторных механизмов, направленных на повышение АД; уменьшение количества требуемых визитов; возможность более быстрой нормализации АД без увеличения частоты нежелательных явлений (нередко она снижается); частая потребность в быстром и хорошо переносимом снижении АД и/или достижении низких целевых значений АД в группах высокого риска; возможность расширения показаний для назначения.
Рациональная комбинированная терапия должна отвечать ряду обязательных условий: безопасность и эффективность компонентов; вклад каждого из них в ожидаемый результат; разные, но взаимодополняющие механизмы действия; более высокая эффективность по сравнению с таковой монотерапии каждым из компонентов; сбалансированность компонентов по биодоступности и продолжительности действия; усиление органопротективных свойств; воздействие на универсальные (наиболее частые) механизмы повышения АД; уменьшение количества нежелательных явлении и улучшение переносимости. В табл. 1 приведены нежелательные последствия применения основных классов препаратов и возможности их устранения при добавлении второго препарата.
Применение комбинации двух препаратов, имеющих сходные фармакодинамические свойства, может привести к различным последствиям с точки зрения количественных параметров взаимодействия: сенситизации (0 + 1 = 1,5); аддитивному действию (1 + 1 = 1,75); суммированию (1 + 1 = 2) и потенцированию эффекта (1 + 1 = 3). В связи с этим достаточно условно можно выделить рациональные и нерациональные комбинации антигипертензивных препаратов.
Установленные рациональные комбинации:
— диуретик + бета-адреноблокатор;
— диуретик + ингибитор АПФ;
— бета-блокатор + антагонист кальция (дигидропиридиновый);
— антагонисты кальция (дигидропиридиновые и недигидропиридиновые) + ингибитор АПФ.
Возможные рациональные комбинации:
— диуретик + блокатор АТ2-рецепторов;
— бета-адреноблокатор + альфа1-адреноблокатор;
— антагонист кальция + блокатор АТ2-рецепторов;
— антагонист кальция + агонист имидазолиновых рецепторов;
— ингибитор АПФ + агонист имидазолиновых рецепторов;
— диуретик + агонист имидазолиновых рецепторов.
Возможные, но менее рациональные комбинации:
— антагонист кальция + диуретик;
— бета-адреноблокатор + ингибитор АПФ.
Нерациональные комбинации:
— бета-адреноблокатор + верапамил или дилтиазем;
— ингибитор АПФ + калийсберегающие мочегонные средства;
— антагонист кальция (дигидропиридиновый) + альфа1-адреноблокатор.

Комбинации, рациональность которых требует уточнения:
— ингибитор АПФ + блокатор АТ2-рецепторов;
— антагонист кальция (дигидропиридиновый) + антагонист кальция (недигидропиридиновый);
— ингибитор АПФ + альфа1-адреноблокатор.
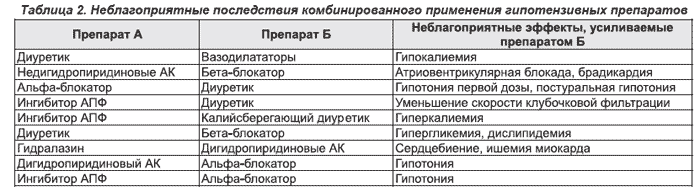
Комбинированная терапия не всегда означает усиление антигипертензивного эффекта и может привести к нарастанию нежелательных явлений (табл. 2).
Существуют разные способы использования комбинированной терапии. Два, три препарата и более можно назначать последовательно, постепенно титруя дозы компонентов. После достижения целевого АД подобранная комбинация может быть использована для длительной поддерживающей терапии. Очень ценными для рационального лечения являются фиксированные комбинированные препараты, для создания которых применяют усовершенствованные лекарственные формы. К достоинствам низкодозовых комбинированных антигипертензивных препаратов можно отнести следующие: простота и удобство приема для пациента; облегчение титрования доз; простота прописывания препарата; повышение приверженности пациентов к лечению; уменьшение частоты нежелательных явлений за счет снижения доз компонентов; снижение риска использования нерациональных комбинаций; уверенность в оптимальном и безопасном дозовом режиме; уменьшение цены. Недостатками являются фиксированные дозы компонентов, трудности в идентификации причины нежелательных явлений, отсутствие уверенности в необходимости всех применяемых компонентов. Дополнительными требованиями к комбинированным препаратам являются отсутствие непредсказуемых фармакокинетических взаимодействий и оптимальное соотношение остаточного и максимального эффектов. Рациональный подбор компонентов создает предпосылки для назначения один раз в сутки препаратов, которые при монотерапии приходится применять два или даже три раза в сутки (некоторые бета-адреноблокаторы, ингибиторы АПФ и антагонисты кальция).
Тиазидный диуретик + калийсберегающий диуретик: амилорид + гидрохлортиазид, спиронолактон + гидрохлортиазид, триамтерен + гидрохлортиазид (триампур). Такая комбинация позволяет предупредить потерю калия и магния, однако в настоящее время практически не применяется, учитывая наличие ингибиторов АПФ, которые позволяют не только эффективно предупредить гипокалиемию и гипомагниемию, но и лучше переносятся.
Тиазидный диуретик + бета-адреноблокатор: теноретик (атенолол 50 или 100 мг + хлорталидон 25 мг), лопрессор (метопролол 50 или 100 мг + гидрохлортиазид 25 или 50 мг) и индерид (пропранолол 40 или 80 мг + гидрохлортиазид 25 мг). Это комбинация двух наиболее хорошо изученных классов антигипертензивных средств. Бета-адреноблокатор модулирует следующие возможные последствия применения диуретика: тахикардию, гипокалиемию и активацию ренин-ангиотензиновой системы. Диуретик способен устранить задержку натрия, обусловленную бета-адреноблокатором. Имеются данные о том, что подобная комбинация обеспечивает контроль АД в 75 % случаев. Тем не менее необходимо уточнение последствий длительного применения этой комбинации из-за возможного неблагоприятного воздействия компонентов на липидный, углеводный, пуриновый обмен, а также сексуальную активность.
Диуретик + ингибитор АПФ или блокатор AT-рецепторов. Высокоэффективные комбинации, обеспечивающие воздействие на два основных патофизиологических механизма АГ: задержку натрия и воды и активацию ренин-ангиотензиновой системы. Эффективность таких комбинаций продемонстрирована при низко-, нормо- и высокорениновой АГ, в том числе у пациентов, не отвечающих на блокаторы ренин-ангиотензиновой системы (например, у афроамериканцев). Частота контроля АГ повышается до 80 %. Блокаторы ренин-ангиотензиновой системы устраняют гипокалиемию, гипомагниемию, дислипидемию, нарушения углеводного обмена, которые могут развиться при монотерапии диуретиками. Применение блокатора AT1-рецепторов лозартана способствует снижению уровня мочевой кислоты. Подобные комбинации весьма перспективны у пациентов с гипертрофией левого желудочка и диабетической нефропатией. Наиболее известными комбинированными препаратами такого состава являются капозид (каптоприл 25 или 50 мг + гидрохлортиазид 15 или 25 мг), ко-ренитек (эналаприл 10 мг + гидрохлортиазид 12,5 мг), гизаар (лозартан 50 мг + гидрохлортиазид 12,5 мг). Дополнительный благоприятный потенциал имеет нолипрел, представляющий собой комбинацию периндоприла 2 мг с метаболически нейтральным диуретиком индапамидом 0,625 мг.
Ингибитор АПФ + антагонист кальция. Ингибиторы АПФ нейтрализуют возможную активацию симпатоадреналовой системы под действием антагонистов кальция. По способности к активации этой системы антагонисты кальция располагаются в следующем порядке (по убыванию): дигидропиридины короткого действия, дигидропиридины длительного действия, недигидропиридиновые антагонисты кальция. Обладая венодилатирующими свойствами, ингибиторы АПФ уменьшают частоту периферических отеков, развивающихся в результате артериолярной дилатации под влиянием антагонистов кальция. С другой стороны, натрийуретическое действие антагонистов кальция создает отрицательный баланс натрия и усиливает гипотензивное действие ингибиторов АПФ. Имеется обнадеживающий опыт клинического применения подобных комбинаций. В частности, в исследовании FACET лучшие показатели сердечно-сосудистой заболеваемости и смертности были достигнуты именно в группе больных, получавших фозиноприл и амлодипин. В исследовании НОТ антагонист кальция фелодипин уже на второй ступени дополнялся ингибитором АПФ в малой дозе. Именно это крупнейшее исследование, в котором изучалось влияние комбинированной антигипертензивной терапии на риск неблагоприятных исходов, продемонстрировало возможность достижения целевого диастолического АД более чем у 90 % пациентов. В последнее время широко обсуждаются результаты исследования HOPE, которые представляют большой интерес и с точки зрения эффективности комбинированной терапии при АГ в группах высокого риска. АД было повышено у 47 % больных, включенных в это исследование; большинство из них страдали также ИБС. Частота комбинированного применения рамиприла с антагонистами кальция составила 47 %, с бета-адреноблокаторами — 40 %, диуретиками — 25 %. Комбинация антагониста кальция и ингибитора АПФ привлекательна с точки зрения усиления не только кардиопротективного, но и нефропротективного эффекта [9]. В настоящее время существует несколько фиксированных комбинаций препаратов этих классов: лотрель (амлодипин 2,5 или 5 мг + беназеприл 10 или 20 мг), тарка (верапамил ER + трандолаприл в следующих дозах (мг): 180/2, 240/1, 240/2, 240/4), лексель (фелодипин 5 мг + эналаприл 5 мг).
Антагонист кальция (дигидропиридиновый) + бета-адреноблокатор. Данная комбинация рациональна с позиции гемодинамического и метаболического взаимодействия [5]. Многочисленные данные свидетельствуют не только о теоретической обоснованности, но и о практической ценности комбинации высоковазоселективного дигидропиридинового антагониста кальция фелодипина и кардиоселективного бета-адреноблокатора метопролола в дозах 5 и 50 мг (логимакс) [1, 4]. Компоненты хорошо изучены в многоцентровых клинических исследованиях. В исследованиях HAPPPY, MAPHY, MERIT HF продемонстрированы следующие эффекты метопролола и метопролола SR: достоверное снижение общей и сердечно-сосудистой смертности, в том числе при сердечной недостаточности; выраженное кардиопротективное действие при лечении и профилактике инфаркта миокарда; отсутствие влияния на углеводный и липидный обмен. Антагонист кальция фелодипин по доказательной базе занимает одну из лидирующих позиций не только в своем классе препаратов, но и среди всех антигипертензивных препаратов. В клинических исследованиях НОТ, V-HeFT, STOP-HYPERTENSTON?2 установлены следующие эффекты фелодипина: снижение общего периферического сосудистого сопротивления и нагрузки на миокард; увеличение сердечного выброса в покое и при физической нагрузке; повышение толерантности к физической нагрузке; значимое снижение гипертрофии левого желудочка; улучшение реологических свойств крови; 24-часовой контроль АД при однократном применении в сутки; высокая эффективность и хорошая переносимость при всех стадиях АГ, независимо от возраста; эффективность при часто сопутствующих АГ состояниях, таких как ИБС, сахарный диабет, облитерирующий эндартериит; отсутствие противопоказаний (кроме гиперчувствительности) и, самое главное, отчетливое благоприятное влияние на показатели сердечно-сосудистой заболеваемости и смертности, в том числе в группах высокого риска (у пожилых людей, больных сахарным диабетом). Возможность применения метопролола и фелодипина в относительно низких дозах позволяет компонентам логимакса в полной мере проявить кардиоселективные и вазоселективные свойства. Логимакс является уникальной лекарственной формой, обеспечивающей контролируемое высвобождение активных лекарственных веществ на протяжении 24 часов. Фелодипин представляет собой гелевый матрикс, содержащий микрокапсулы метопролола. После контакта с жидкой средой происходит формирование гелевой оболочки, при постепенном разрушении которой высвобождаются фелодипин и микрокапсулы с метопрололом.
Место комбинированной терапии в современном лечении артериальной гипертензии
Первоначальный выбор тактики медикаментозного лечения АГ часто играет критическую роль в дальнейшей судьбе пациента. Удачный выбор является залогом для высокой приверженности к лечению, неудачный — означает отсутствие контроля АД и/или невыполнение предписаний врача. Выбор начальной схемы медикаментозной коррекции АГ остается эмпирическим. В соответствии с традиционным алгоритмом лечение считают целесообразным начинать с одного препарата в минимальной дозе. В последующем дозу его увеличивают или добавляют второй препарат. Однако такой подход вряд ли можно считать всегда обоснованным. Современные препараты, предназначенные для базовой терапии АГ, полностью проявляют свой потенциал через 4–6 недель, поэтому подбор антигипертензивной терапии может растянуться на долгие месяцы, требуя повторных визитов, а нередко и дополнительных обследований. Определенные показания для преимущественного назначения препаратов (табл. 3) не позволяют сократить этот период из-за вариабельной индивидуальной переносимости.

Ранее длительную монотерапию настоятельно рекомендовали пациентам с так называемой «мягкой» АГ. Принимая во внимание современную клиническую трактовку АГ с позиций уровня риска, такая рекомендация может быть распространена лишь на небольшую группу пациентов с низким уровнем сердечно-сосудистого риска. У пациентов с высоким и очень высоким риском следует чаще прибегать к использованию фиксированных комбинаций уже на первой ступени лечения. Немаловажное значение имеет предполагаемая приверженность пациентов к лечению АГ. Если она низкая, то также следует более активно рекомендовать применение фиксированных комбинаций.
Факторы, влияющие на приверженность к лечению
Связанные с препаратами:
— количество принимаемых препаратов и частота приема;
— время приема препаратов.
Персональные характеристики пациента:
— образовательный, культурный и семейный статус;
— пол;
— курение / употребление алкоголя.
Общие и экономические аспекты:
— цена препарата и система возмещения его стоимости;
— количество визитов и требуемых обследований;
— время, проведенное в ожидании приема врача и затраченное на обследование;
— индивидуальный уровень подготовки врача и используемые стандарты;
— взаимодействие врача и пациента.
Таким образом, в настоящее время мы можем использовать два принципиальных подхода к медикаментозному лечению АГ: последовательная монотерапия до выбора эффективного и хорошо переносимого средства или комбинированная терапия в режиме последовательного назначения препаратов или использования фиксированных комбинаций антигипертензивных средств. Оба подхода имеют достоинства и недостатки. Современные представления о патогенезе АГ привлекают внимание к фиксированным низкодозовым комбинациям, которые позволяют увеличить эффективность лечения, уменьшить риск нежелательных явлений и повысить приверженность пациента к лечению, а следовательно, оптимизировать терапию у большого количества пациентов. Тем не менее, необходимы дальнейшие крупномасштабные контролируемые исследования для изучения влияния этих относительно новых препаратов на информативные промежуточные показатели и отдаленный прогноз.




