Журнал «Боль. Суставы. Позвоночник» 1 (01) 2011
Вернуться к номеру
Клинический случай Тяжелого остеопороза у пациентки после трансплантации почек
Авторы: Григорьева Н.В., ГУ «Институт геронтологии НАМН Украины», Украинский научно-медицинский центрпроблем остеопороза, г. Киев
Рубрики: Семейная медицина/Терапия, Ревматология, Травматология и ортопедия, Неврология
Версия для печати
В повседневной практике врачи различных специальностей могут столкнуться с пациентом, имеющим остеопороз, и в этом случае врач должен помнить, что остеопороз характеризуется разнообразной клинической картиной, которая может отличаться в зависимости от длительности, стадии и особенностей течения заболевания. Важным клиническим симптомом у пациента с остеопорозом является вертебральный болевой синдром, однако в клинической практике боль в спине чаще связывают с дегенеративно-дистрофическими изменениями позвоночника. Возникшие на фоне остеопороза переломы тел позвонков, к сожалению, увеличивают риск не только последующих вертебральных переломов, но и остеопоротических переломов другой локализации, наиболее опасным из которых является перелом шейки бедренной кости. Поздняя диагностика остеопороза приводит к возникновению осложнений (малотравматических переломов), снижению качества жизни и уменьшению ожидаемой продолжительности жизни больных.
Ниже представлен клинический случай пациентки с тяжелым остеопорозом.

Пациентка М., 59 лет, обратилась в Украинский научно-медицинский центр проблем остеопороза и была госпитализирована в отделение возрастных изменений опорно-двигательного аппарата ГУ «Институт геронтологии НАМН Украины» с жалобами на боли в нижнегрудном и поясничном отделах позвоночника, усиливающиеся в вертикальном положении и иррадиирующие по ходу ребер и в область живота, а также на ограничение подвижности, быструю утомляемость и снижение работоспособности.
Из анамнеза заболевания известно, что боли в позвоночнике беспокоят с 37 лет и усилились в течение последнего года, однако пациентка ранее за специализированной медицинской помощью не обращалась.
Анамнез жизни. В 2006 г. установлен васкулит Хортона, в сязи с чем принимала метипред (максимальная доза 24 мг/д) с последующим снижением дозы до 4 мг/д.
Артериит Хортона (височный артериит, гигантоклеточный артериит; МКБ-10: M31.5) — первичный системный васкулит, гранулематозный артериит аорты и ее главных ветвей (главным образом экстракраниальных ветвей сонной артерии). Обычно встречается у людей старше 50 лет и часто ассоциируется с ревматической полимиалгией. Заболеваемость артериитом Хортона колеблется от 7 до 33 случаев на 100 000 населения. Соотношение заболеваемости мужчин и женщин составляет 1 : 1,5–2.
В 2007 году при лабораторном обследовании выявлены высокие показатели мочевины и креатинина без клинических признаков какого-либо заболевания и установлен диагноз вторично сморщенных почек и хронической почечной недостаточности. С 2008 по 2010 год находилась на гемодиализе, 1 июля 2010 года проведена трансплантация почки справа. Послеоперационный период протекал без особенностей; до момента госпитализации принимала иммуносупрессивные средства (неорал (циклоспорин) — 25 мг/д), медрол (16 мг/д), кальций-Д3 никомед форте (2 р/д).
Поражение почек при артериите Хортона встречается крайне редко, однако при этом может носить самый разнообразный характер: мембранозный, гранулематозный гломерулонефрит и др. Описаны случаи возникновения острой почечной недостаточности вследствие развития некротизирующего гранулематозного артериита почечных артерий.
Данные объективного обследования. Рост 164 см, масса тела 61,0 кг, индекс массы тела 22,7 усл.ед. Кожные покровы и видимые слизистые оболочки бледные, периферических отеков нет; дыхание везикулярное, хрипов нет; тоны сердца несколько приглушены, ритмичны, гемодинамика стабильна; живот — без особенностей; симптом Пастернацкого отрицательный с двух сторон. Осанка сутулая, походка замедленная. Усилен грудной кифоз в нижнегрудном и верхнепоясничном отделах позвоночника, уплощен поясничный лордоз. При пальпации области позвоночника отмечаются выраженные боли в проекции остистых отростков и паравертебрально на уровне Th10–Th12 и L1–L2. Движения в нижнегрудном и поясничном отделах позвоночника резко ограничены и болезненны.
Учитывая характер жалоб, возраст пациентки и особенности течения заболевания, было проведено лабораторно-инструментальное обследование.
Основные результаты лабораторного и инструментального исследований
Общий анализ крови: Hb — 108 г/л; Ht — 0,32; эр. — 3,61 х 1012/л; лейк. — 8,9 х 109/л; СОЭ — 16 мм/ч; формула крови — без особенностей.
Общий анализ мочи: удельный вес — 1020; реакция кислая, следы белка, плоский эпителий — небольшое кол-во, лейк. — 50–60 в поле зрения, слизь — большое кол-во.
Биохимический анализ крови: альбумин — 30,0 г/л (N: 35–50); мочевина — 12,7 ммоль/л (N: 1,7–8,3); креатинин — 154,2 мкмоль/л (N: 53–113); мочевая кислота — 470,61 мкмоль/л (150,0–350,0); холестерин — 6,60 ммоль/л (N: до 5,2); ЛПНП — 4,69 ммоль/л (N: до 3,37); коэффициент атерогенности — 3,96 (N: меньше 3); кальций — 2,44 ммоль/л (N: 2,15–2,58); магний — 0,81 ммоль/л (N: 0,70–0,98); фосфор — 1,16 ммоль/л (N: 0,81–1,45). Другие биохимические показатели в пределах нормы.
Иммуноферментный анализ маркеров костного ремоделирования: TP1ND — 125,8 нг/мл (N: 20,0–100,0); остеокальцин — 14,21 нг/мл (N: 11,0–43,0); паратгормон — 27,03 пг/мл (N: 15,0–65,0).
Заключение ультразвукового исследования органов брюшной полости и малого таза: признаки хронического холецистита, умеренно выраженные диффузные изменения в поджелудочной железе. Вторично сморщенные почки. Тазовое положение донорской почки (расположена справа от мочевого пузыря, размерами 91 х 47 см, паренхима — 15 мм, центральный комплекс уплотнен, не фрагментирован). Конкременты не выявлены.
Данные электрокардиографического исследования — без особенностей.
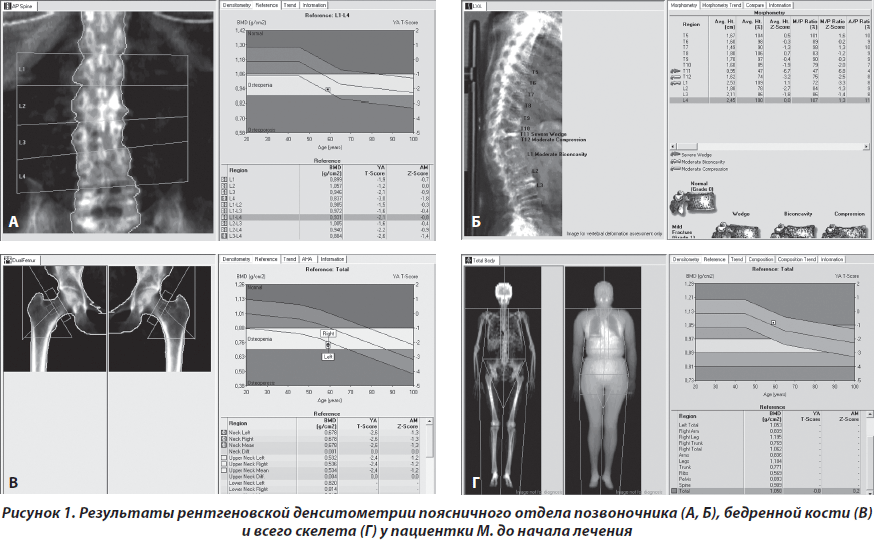
По данным двухфотонной рентгеновской абсорбциометрии (рис. 1) Т-критерий составил на уровне позвоночника –2,1, бедренной кости — –2,1; лучевой кости — 0,3; всего скелета — –0,7 SD. По данным рентгенморфометрического исследования позвоночника — деформации тел Th11, Th12 и L1 позвонков.
С учетом жалоб больной, анамнеза заболевания и жизни, данных объективного статуса и дополнительных методов исследования был верифицирован клинический диагноз: глюкокортикоид-индуцированный остеопороз с компрессионными переломами тел позвонков (Th11, Th12, L1). Состояние после трансплантации почки (01.07.2010).
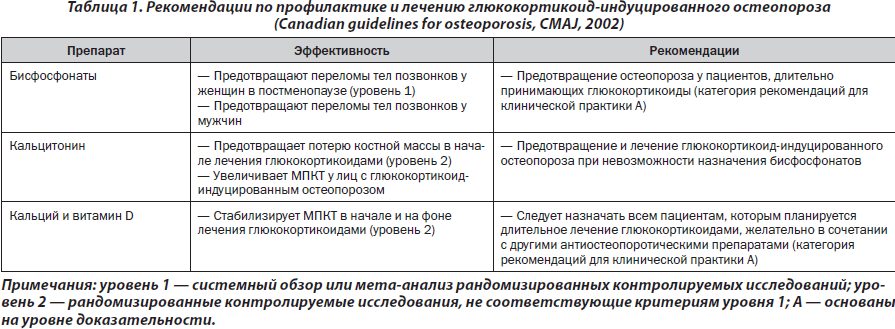
При решении вопроса о выборе лечения руководствовались рекомендациями по профилактике и лечению глюкокортикоид-индуцированного остеопороза, которые приняты во многих странах Европы и Америки (табл. 1). В большинстве из них препаратами первой линии являются бисфосфонаты, которые увеличивают показатели минеральной плотности костной ткани (МПКТ) и снижают риск переломов (уровень доказательности А).
В настоящее время среди бисфосфонатов наибольшим антиостеопоротическим эффектом обладает золедроновая кислота. В мультицентровом двойном слепом рандомизированном исследовании сравнительной эффективности золедроновой кислоты и ризедроната в профилактике и лечении глюкокортикоид-индуцированного остеопороза (HORIZON, ClinicalTrials.gov, номер NCT00100620) с участием 833 пациентов из 12 европейских стран продемонстрирован более выраженный положительный эффект золедроновой кислоты по сравнению с ризедронатом. За 12 мес. исследования достоверные различия между исследуемыми препаратами выявлены как в группе лечения (соответственно 4,06 ± ± 0,28 % и 2,71 ± 0,28 %, p = 0,0001), так и в группе профилактики (соответственно 2,60 ± 0,4 и 0,64 ± 0,46 %, p < 0,0001).
Почечный клиренс золедроновой кислоты коррелирует с клиренсом креатинина. При оценке почечной безопасности ежегодных инфузий золедроната у постменопаузальных женщин с остеопорозом зафиксированы транзиторные изменения функции почек после введения препарата, однако при длительном наблюдении почечная функция не отличалась по сравнению с контролем. Как и с другими бисфосфонатами, использование золедроната у пациентов старческого возраста с клиренсом креатинина < 35 мл/мин не рекомендуется из-за ограниченных клинических данных о безопасности.
Для лечения глюкокортикоид-индуцированного остеопороза пациентке была назначена комплексная терапия бисфосфонатами (препарат акласта) на фоне постоянного приема комбинированного препарата кальция и витамина D. Препарат акласта вводили согласно инструкции внутривенно капельно 1 раз в год на фоне приема кальцемина сильвер по 1 табл. 2 раза в день. Препарат акласта (5 мг на 100 мл готового для инфузии раствора) вводили внутривенно капельно со стабильной скоростью. Время инфузии составило 20 минут. Для купирования гриппоподобных реакций в течение первых трех дней назначали парацетамол 500–1000 мг/д per os.
При выписке пациентке рекомендовано продолжать прием препаратов кальция в стабильном режиме с денситометрическим контролем через 3 мес., наблюдение у нефролога в связи с основным заболеванием с соответствующей сопутствующей терапией.
Пациентка в амбулаторном порядке через 3 мес. обратилась в Украинский научно-медицинский центр проблем остеопороза для контрольного обследования. Отмечает значительное улучшение общего состояния и уменьшение выраженности вертебрального болевого синдрома.
По результатам рентгеновской денситометрии установлена положительная тенденция показателей, наиболее выраженная на уровне поясничного отдела позвоночника (рис. 2).
В настоящее время пациентка остается под наблюдением в Украинском научно-медицинском центре проблем остеопороза и продолжает регулярный прием комбинированного препарата кальция и витамина D.