Газета «Новости медицины и фармации» Антимикробная терапия (343) 2010 (тематический номер)
Вернуться к номеру
Алгоритм выбора антибактериальных препаратов в отделении интенсивной терапии
Авторы: В.И. Черний, А.Н. Колесников, И.В. Кузнецова и соавт., Кафедра анестезиологии, интенсивной терапии и медицины неотложных состояний факультета последипломного образования Донецкого национального медицинского университета им. М. Горького
Версия для печати
Практическое применение основных принципов назначения антибактериальных препаратов (АБП) в медицине критических состояний было реализовано нами на клинических базах Донецкого областного клинического территориального медицинского объединения (ДОКТМО).
При анализе данных спектра чувствительности АБП к выделенным патогенам в отделениях интенсивной терапии (ОИТ) ДОКТМО была выявлена их разнородность и низкая чувствительность практически ко всем группам АБП. Эта ситуация связана с тем, что в ОИТ, кроме первичных пациентов, находятся пациенты, поступающие из других отделений хирургического и терапевтического профиля ДОКТМО. В силу происходящего «микста» до получения информации об индивидуальной чувствительности сложно назначить эффективную антибактериальную терапию. В связи с этим была разработана программа алгоритмизации для назначения эмпирической деэскалационной терапии.
Необходимость разграничения нозокомиальных инфекций на приобретенные в ОИТ и возникшие в других отделениях стационара связана не с различной локализацией этих инфекций, а со спецификой спектра возбудителей и их антибиотикочувствительности. В отличие от соматических отделений, в том числе профильных хирургических, в ОИТ значительно выше доля инфекционных осложнений со стороны верхних и нижних дыхательных путей и первичной бактериемии.
С учетом выявленных в ДОКТМО стабильных патогенов, реализующих нозокомиальную инфекцию уже в течение 6 лет, интересна топография колонизации теми или иными патогенами отделений ДОКТМО и динамика этого процесса наряду с динамикой изменения чувствительности преобладающих штаммов. Данный подход наиболее актуален с точки зрения препятствия селекции резистентных штаммов в ОИТ.
Главным шагом этой программы было условное разделение векторов потока больных в ОИТ, нуждавшихся в АБ-терапии, на следующие группы:
1. Первичные больные — больные с явлениями внебольничной инфекции, ранее (не менее 48 часов) не лечившиеся в стационаре (то есть не имеющие госпитальных штаммов микроорганизмов).
2. Больные, переведенные в ОИТ из других отделений ДОКТМО (как хирургического, так и терапевтического профиля).
3. Больные в крайне тяжелом состоянии, находящиеся на продленной искусственной вентиляции легких (ИВЛ) (с высоким риском развития вентилятор-ассоциированной пневмонии).
4. Больные, длительно находящиеся в ОИТ (с высоким риском развития нозокомиальной инфекции).
На основании анализа спектра основных векторов потока больных в ОИТ была выявлена чувствительность основных патогенов и разработана политика деэскалационной антибактериальной терапии (АБТ) (до получения данных индивидуальной чувствительности): у первичных больных (по данным поликлинической службы) была выявлена тенденция к преобладанию грамположительной флоры (до 59 %). Наиболее тяжелой инфекцией, не связанной с хирургическим вмешательством или, что чаще, сопутствующей ей, является внегоспитальная пневмония. Внебольничная инфекция дыхательных путей (ВИДП) — инфекция, возникшая в домашних условиях или в первые 48 часов после госпитализации.
Наиболее распространены две формы ВИДП: обострение хронического бронхита и внегоспитальная пневмония (ВГП).
В последнее время наблюдается тенденция к росту заболеваемости ВГП, особенно на фоне тяжелой гриппозной инфекции. Тяжелой ВГП принято считать (критерии американского торакального общества) при наличии минимум 3 признаков:
— частота дыхания более 30 вдохов в минуту;
— диастолическое АД < 60 мм рт.ст.;
— гипоксемия с парциальным давлением кислорода < 8 кПа (60 мм рт.ст.);
— необходимость механической вентиляции легких;
— признаки двустороннего воспаления или поражение нескольких долей;
— потребность в лечении вазопрессорными препаратами на протяжении 4 часов и более.
Основой патогенеза ВГП является микроаспирация бактерий, составляющих нормальную микрофлору верхних дыхательных путей (ВДП). При этом имеет значение массивность дозы микроорганизмов или их повышенная вирулентность на фоне снижения противоинфекционной защиты нижних дыхательных путей (НДП).
Менее часто наблюдающийся путь возникновения ВГП — вдыхание аэрозоля, содержащего возбудитель, что обычно отмечается при инфицировании облигатными патогенами.
Еще меньшее значение по частоте встречаемости имеет гематогенное распространение микроорганизмов из внелегочного очага инфекции (эндокардит трехстворчатого клапана, септический тромбофлебит вен таза) и непосредственное распространение инфекции из соседних пораженных тканей (абсцесс печени, проникающие ранения грудной полости и др.).
Стабильными возбудителями ВГП являются:
— Streptococcus pneumoniae — 30–50 %;
— Haemophilus influenzae — 10– 20 %;
— Chlamydia pneumoniae;
— Mycoplasma pneumoniae — до 20 %.
При так называемых аспирационных пневмониях, возникающих в 6–10 % случаев на фоне психической заторможенности, энцефалопатии, травм, цереброваскулярных заболеваний, возбудителями являются анаэробы микрофлоры полости рта (Peptostreptococcus spp., Bacteroides spp., Veilonella spp. и др.).
Чувствительность к антибиотикам
Часто мультирезистентность, ограничен выбор антибиотиков. Чувствительность к большинству антибиотиков (кроме лактамов).
Постгриппозные пневмонии чаще вызываются гемолитическим стрептококком серогруппы А (Streptococcus pyogenes), S.aureus, H.influenzae или S.pneumoniae. В последнее время наиболее актуальной становится проблема внебольничного метициллинрезистентного стафилококка (MRSA) (табл. 1).
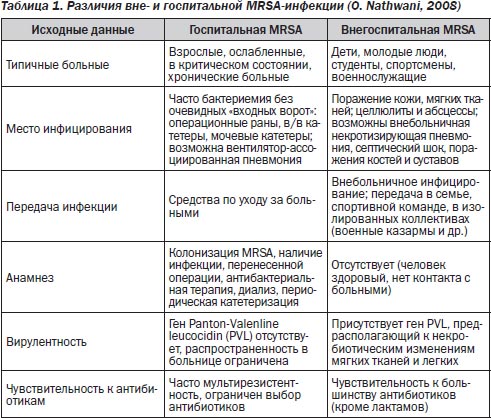
Большинство исследователей пришли к мнению, что вирулентность MRSA связана с генами, кодирующими субъединицы Panton-Valentine leucocidin. Встречаемость S.aureus, продуцирующих PVL, достигает 85 % у внебольничных штаммов. Именно S.aureus вызвал более 73 % летальных случаев бактериальных инфекций во время эпидемии гриппа в США в 2006–2007 годах.
Основными проблемами при терапии ВГП являются:
1. Эмпирический подход (патогены редко идентифицируются, тесты могут занять много времени).
2. Резистентность:
а) природная — некоторые бактерии нечувствительны к определенным классам препаратов (Micoplasma spp., например, не чувствительна к аминопенициллинам);
б) приобретенная (развивается в процессе антибиотикотерапии):
— перенос плазмид (быстрый и наиболее часто встречаемый процесс);
— хромосомные мутации (относительно редко встречаемый и медленно протекающий процесс).
3. Подбор дозы и длительность терапии.
4. Восприимчивость пациента к проводимой терапии (зависит от пути введения, кратности назначения, переносимости препарата).
Антибиотикорезистентность
Streptococcus pneumoniae:
— развили резистентность к пенициллинам путем модификации пенициллин-связывающего протеина стенки бактерии;
— становятся все более резистентны к макролидам, тетрациклинам и хлорамфениколу;
— сохраняют высокую чувствительность к новым фторхинолонам (левофлоксацин (лефлоцин), гатифлоксацин (бигафлон)).
Haemophilus influenzae и Moraxella catarrhalis:
— развили резистентность к β-лактамным антибиотикам путем синтеза β-лактамаз;
— некоторые штаммы Haemophilus также резистентны к хлорамфениколу и триметоприму;
— сохраняют высокую чувствительность к новым фторхинолонам (левофлоксацин (лефлоцин), гатифлоксацин (бигафлон)).
В соответствии с протоколом оказания помощи больным с пневмонией, утвержденным приказом МЗ Украины № 128 от 19.03.2007 г., при отсутствии клинического эффекта от стартовой дозы в течение 48–78 ч лечение ВГП продолжают респираторными фторхинолонами III–IV поколений.
Рекомендации по лечению внебольничной пневмонии (Infectious Diseases Society of America, 2000):
1. Амбулаторные больные:
— доксициклин (вибрамицин Д), макролид (рокситромицин, кларитромицин, азитромицин) или респираторный фторхинолон (левофлоксацин, моксифлоксацин, гатифлоксацин); у пожилых или с СП: респираторный фторхинолон (левофлоксацин, моксифлоксацин, гатифлоксацин).
2. Госпитализированные больные:
— цефалоспорин II–III поколений + макролид;
— амоксициллин/клавуланат + макролид;
— респираторный фторхинолон (левофлоксацин (лефлоцин), гатифлоксацин (бигафлон)).
3. Streptococcus pneumoniae PR:
— цефотаксим, цефтриаксон или респираторный фторхинолон (левофлоксацин (лефлоцин), гатифлоксацин (бигафлон)).
В отношении этой категории пациентов, согласно данным нашего клинического опыта и международным рекомендациям, наиболее эффективно назначение в качестве стартовой терапии комбинации защищенных аминопенициллинов (тиментин, аугментин, амоксиклав, амписульбин, уназин) с макролидами, пригодными для внутривенного введения — кларитромицин (клацид), рокситромицин (рулид), сумамед и др. Либо комбинации защищенных цефалоспоринов (цефоперазон/сульбактам — сульперазон) с макролидами.
При исходной тяжести пациентов с ВГП рекомендовано назначение респираторных фторхинолонов — моксифлоксацин (авелокс) либо гатифлоксацин (бигафлон, тебрис, флоксиум). Возможным вариантом может быть использование как на догоспитальном, так и на госпитальном этапах нового карбапенема — эртапенема (инванз).
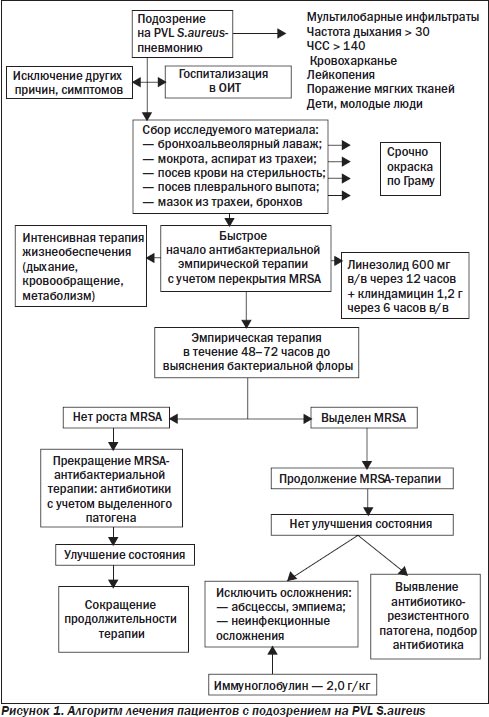
При отсутствии эффекта от проводимой терапии рекомендовано подозревать наличие PVL S.aureus и лечение начинать по алгоритму (рис. 1).
Теоретически и практически необходимо отдавать предпочтение комбинации линезолида (зивокс) и клиндамицина (далацин), поскольку они снижают продукцию экзотоксинов и существенно подавляют продукцию PVL уже в начале лечения. Однако эмпирически данную комбинацию назначать нельзя в связи с потенциальной возможностью наличия резистентности по так называемому макролид-линкозамид-стрептограмин В (MLSB)-индуцибельному типу.
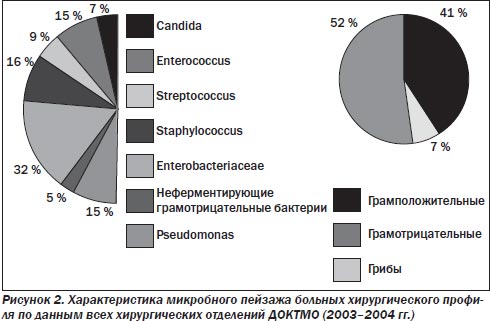
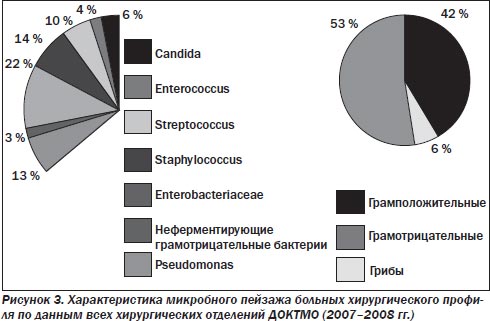
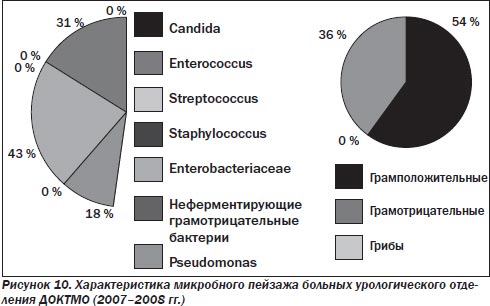
У больных хирургического профиля (рис. 2–7) по-прежнему преобладает смешанная микрофлора грамотрицательных и грамположительных аэробов. Около 30 % от общего числа занимают энтеробактерии, представленные как монокультурой, так и в комбинации с энтерококками (до 29 %), стафилококками (до 36 %), стрептококками (до 20 %), а иногда и синегнойной палочкой (не более 10–15 %). В течение 10 лет процентное соотношение внутри этой группы микроорганизмов менялось, лидерство удерживали Escherichia coli и Enterococcus, однако в последние 2 года принципиально увеличилась доля S.aureus. Значительно реже стали выделять синегнойную палочку.
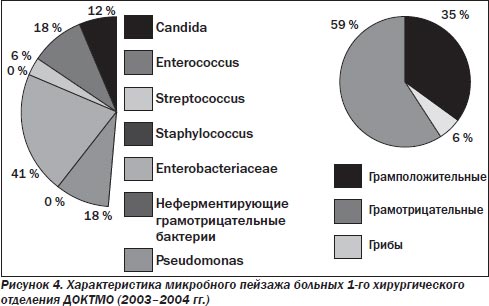
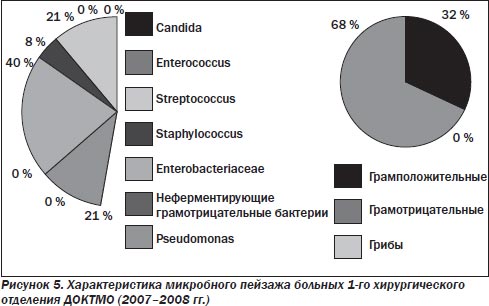
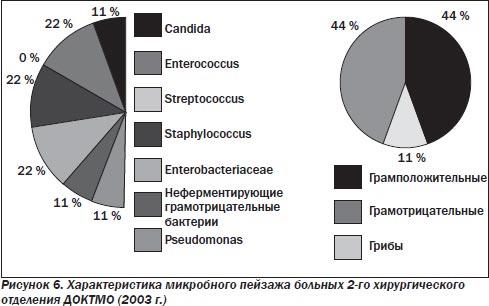
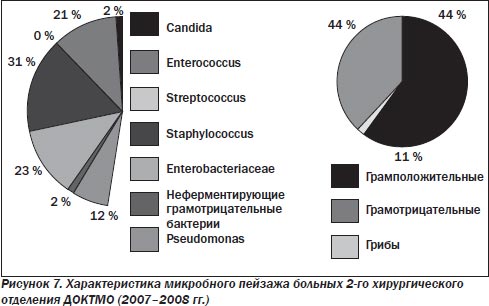
В настоящее время проблема лечения больных с гнойной хирургической инфекцией остается одной из актуальных в связи с высоким уровнем летальности и большим числом послеоперационных гнойно-септических осложнений. Очевидно, что лечение больных с гнойной инфекцией не может ограничиваться решением чисто хирургических проблем, сколь явным бы ни был прогресс в их решении. Успех лечения больных обеспечивается комплексом мероприятий, в котором важную роль играет рациональная антибактериальная терапия. С точки зрения фармакокинетических и фармакодинамических свойств, для лечения перитонита наиболее приемлемыми являются антибактериальные препараты, быстро создающие минимальную подавляющую концентрацию в крови, желчи и полостях абсцессов, имеющие длительный период полувыведения, возможность как внутримышечного, так и внутривенного введения и минимальное количество побочных эффектов. При выборе антибиотика большое значение имеет также влияние его на выброс эндотоксинов.
Коломицин (колистин, группа полимиксинов) в дополнение к своей бактериальной активности, связываясь с липидами А, которые являются бактериальным эндотоксином, нейтрализует биологический эффект липополисахаридов (ЛПС): 1 мг коломицина связывает 5 мг эндотоксина.
Предпочтение следует отдавать препаратам, не вызывающим существенного увеличения уровня эндотоксинов в крови. При этом в качестве стартовой эмпирической деэскалационной терапии, согласно данным чувствительности, возникает необходимость комбинации АБП.
АБП выбора являются аминогликозиды (нетромицин), карбапенемы (дорибакс, тиенам, меронем) и фторхинолоны (авелокс, бигафлон). В качестве комбинации при лечении перитонита необходимо добавление метронидазола.
С учетом развившейся в течение последних лет резистентности микроорганизмов за счет бета-лактамазы расширенного спектра действия наиболее перспективно использование защищенных от действия лактамаз как пенициллинов (тиментин), так и цефалоспоринов (сульперазон). Также актуально широкое использование нового карбапенема — дорипенема (дорибакс), который обладает широким спектром действия и минимальным потенциалом развития резистентности. Использование незащищенных цефалоспоринов уже привело к критическому снижению чувствительности к большинству из них.
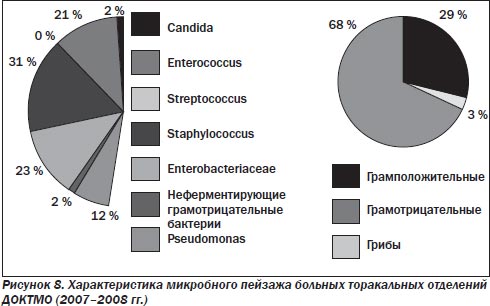
Для больных из торакальных отделений (рис. 8), где господствует грамотрицательная флора (68 %) с преобладанием псевдомонад (32) % и энтеробактерий (32 %), в настоящее время в распоряжении клиницистов имеется ограниченный круг антибактериальных средств. В порядке убывания степени активности in vitro эти препараты могут быть представлены следующим образом: коломицин > авелокс > бигафлон > дорипенем > имипенем > нетромицин. Чувствительность к этим препаратам в каждом конкретном случае предсказать сложно. Не выявлено резистентности только к коломицину. С целью усиления бактерицидного эффекта (% киллинга) и предотвращения развития резистентности в процессе терапии инфекции АБТ требует комбинированного подхода.
Пациенты различных отделений хирургического профиля
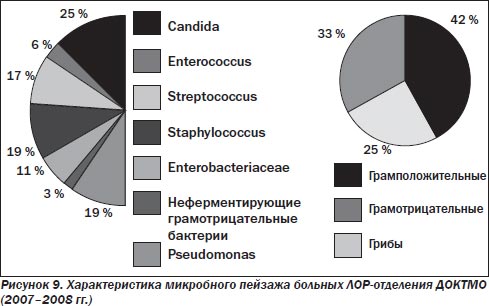
Больные, поступившие из ЛОР-отделения в 2007–2008 гг., характеризовались умеренным преобладанием грамположительной флоры, вероятно, за счет внегоспитальных штаммов (рис. 9). Наличие грамотрицательной флоры указывает на госпитальные штаммы. С учетом изменившихся условий бактериального пейзажа препаратами выбора для этих пациентов рекомендованы следующие АБП: макролиды (кларитромици-клацид СР) = > респираторные фторхинолоны (моксифлоксацин, гатифлоксацин) > защищенные цефалоспорины (сульперазон). В случае устойчивых штаммов: дорипенем = > эртапенем = > гликопептиды (ванкомицин, тейкопланин) = > линезолид.
Повышение удельного веса синегнойной палочки у пациентов ЛОР-отделения не случайно и, по-видимому, связано с тем, что во многих клинических ситуациях патологический процесс имеет полиорганный характер.
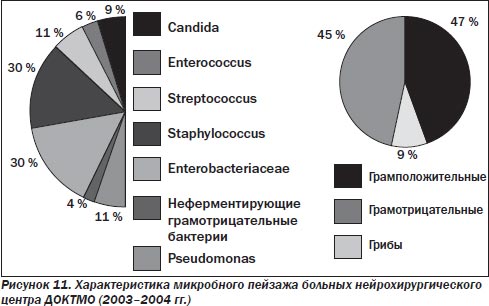
Для пациентов клиники нейрохирургии ДОКТМО (рис. 11, 12) не столь характерна разнородность потоков, которая отмечается в ОИТ областного реанимационного центра. В течение последних 5 лет практически не выявлено изменений в микробиологическом пейзаже. Исходя из определения чувствительности, практически единственной группой препаратов, пригодной для применения в нейрохирургии, являются карбапенемы, в частности меропенем, дорипенем.
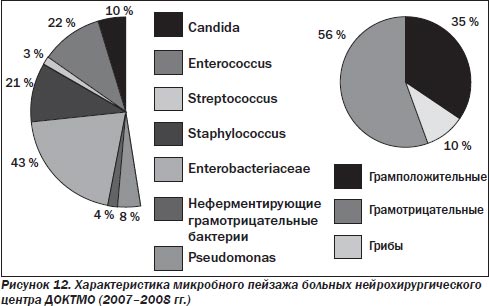
При менингитах бактериального происхождения проникновение антибиотиков через гематоэнцефалический барьер (ГЭБ) крайне затруднено, хотя и несколько повышено при воспалении менингеальных оболочек.
Заболеваемость бактериальным менингитом составляет в среднем около 3 случаев на 100 тыс. населения. В более чем 80 % случаев бактериальные менингиты вызываются N.meningitidis, S.pneumoniae и H.influenzae. В России N.meningitidis является причиной около 60 % случаев бактериальных менингитов, S.pneumoniae — 30 % и H.influenzae — 10 %. Необходимо отметить, что в развитых странах после внедрения широкомасштабной вакцинации против H.influenzae типа B заболеваемость бактериальным менингитом данной этиологии снизилась более чем на 90 %. Кроме того, бактериальный менингит может вызываться другими микроорганизмами (листериями, стрептококками группы B, энтеробактериями, S.aureus и др.) (табл. 2).
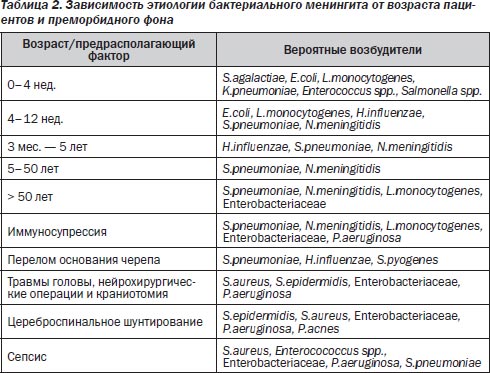
Возбудителями бактериального менингита могут быть спирохеты: при болезни Лайма у 10–15 % пациентов в первые 2 нед. после инфицирования имеется менингеальный синдром. В целом этиология во многом определяется возрастом и преморбидным фоном пациентов.
Бактериальный менингит может возникать в стационаре после нейрохирургических или оториноларингологических операций, в этом случае в этиологии важную роль играет грамотрицательная (до 40 %) и грамположительная флора (до 30 %). Нозокомиальная флора, как правило, характеризуется высокой резистентностью, и летальность при такой этиологии достигает 23–28 %.
Выбор антимикробных препаратов при менингите
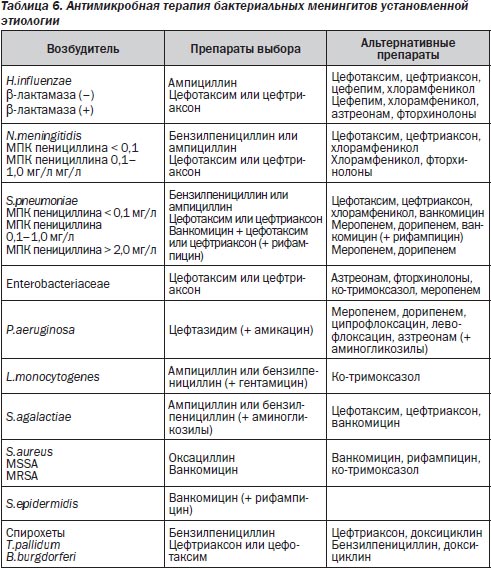
Успех лечения острого бактериального менингита зависит от целого ряда факторов и в первую очередь от своевременности и правильности назначения антимикробных препаратов (АМП). При выборе антибиотиков нужно помнить, что не все они хорошо проникают через ГЭБ (табл. 3, 4).
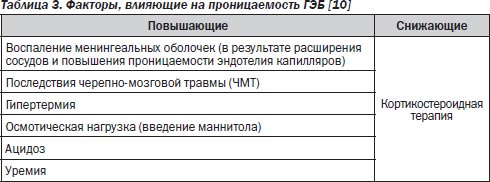
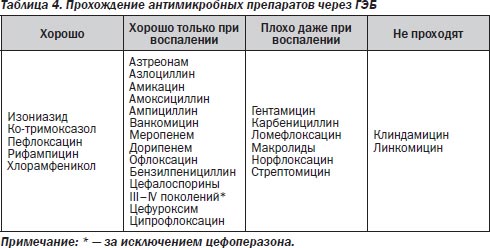
Антимикробная терапия должна быть начата немедленно после установления предварительного диагноза. Важно, чтобы люмбальная пункция и забор материала (СМЖ, кровь) для микробиологического исследования выполнялись до введения антибиотиков.
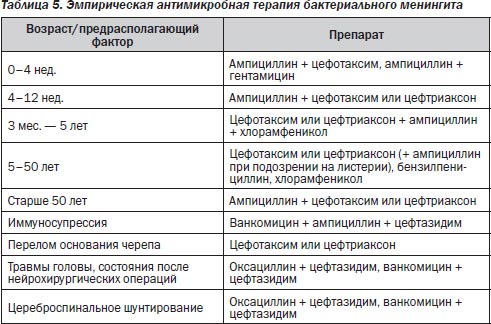
Если быстрые методы диагностики не позволяют предварительно идентифицировать возбудителя или по каким-либо причинам происходит задержка с выполнением люмбальной пункции, то антибактериальная терапия назначается эмпирически (табл. 5). Выбор АМП в данной ситуации диктуется необходимостью перекрыть весь спектр наиболее вероятных возбудителей.
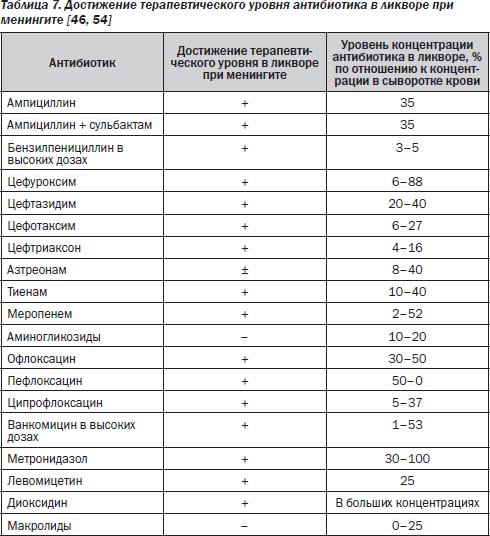
При менингите в ликвор проникают в значительных количествах бета-лактамные препараты группы пенициллина, цефалоспоринов III поколения, карбапенемов; фторхинолоны, гликопептид ванкомицин в больших дозах, химиопрепараты: левомицетин, метронидазол, диоксидин (табл. 7).
В нейрохирургии антибиотикотерапия нозокомиальных интракраниальных осложнений основывается на целом комплексе объективных клинических и лабораторных, в том числе микробиологических показателей, которые определяют взаимодействие антибиотика, макроорганизма больного и бактериального возбудителя. Важное значение имеет ургентное начало антибиотикотерапии согласно эмпирическим схемам с учетом наиболее вероятного нозокомиального возбудителя с известным уровнем антибиотикорезистентности либо использование препаратов широкого спектра действия для парентерального введения и эндолюмбально — 0,5–1,0 % раствора диоксидина. По результатам экспресс-микроскопии окрашенного по Граму нативного ликвора возможна своевременная коррекция эмпирической антибиотикотерапии с учетом определения тинкториальных и морфологических свойств (грамположительные, грамотрицательные бактерии, кокки, палочки).
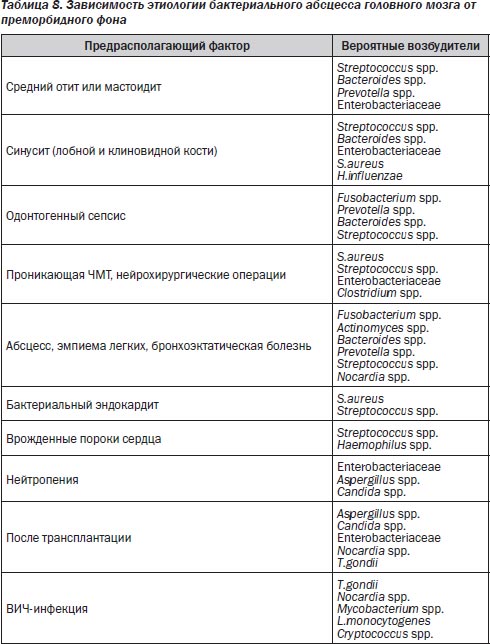
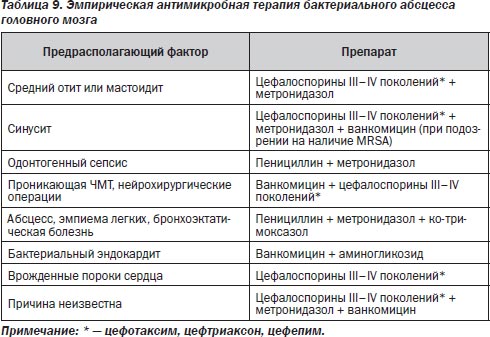
Этиологической причиной абсцесса головного мозга могут быть бактерии, грибы, простейшие и гельминты. Из бактериальных возбудителей наиболее частыми являются зеленящие стрептококки (S.anginosus, S.constellatus и S.intermedius), которые встречаются в 70 % случаев. В 30–60 % случаев им сопутствуют другие бактерии. S.aureus высевается у 10–15 % больных, часто в монокультуре, особенно при ЧМТ, инфекционном эндокардите. Анаэробы выделяются в 40–100 % случаев, причем в 20–40 % — это бактероиды или превотеллы. Энтеробактерии встречаются в 23–33 % случаев, особенно часто при отогенном инфицировании или у больных с иммунологическими нарушениями.
При использовании иммуносупрессивной терапии, антибиотиков широкого спектра действия, кортикостероидов повышается риск развития абсцесса головного мозга грибковой этиологии. Как и при менингите, этиология абсцесса головного мозга зависит от преморбидного фона (табл. 8).
Выбор антимикробных препаратов при абсцессе головного мозга
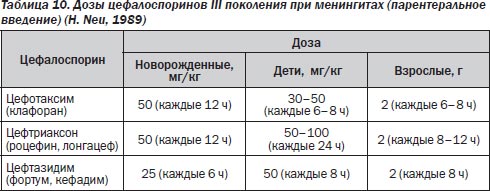
Данное заболевание требует наряду с хирургическим лечением применения АМП. До выяснения этиологии процесса антибактериальные средства назначаются эмпирически (табл. 9). После идентификации возбудителя может потребоваться смена антибиотиков. При лечении абсцесса головного мозга так же, как и при остром менингите, используются максимальные дозы препаратов (табл. 10).
Рациональная схема антибиотикотерапии бактериальных осложнений интракраниальной локализации в нейрохирургии предполагает использование комбинированных путей введения препаратов:
1) парентеральный — внутривенный, внутримышечный — с учетом дифференцированного проникновения препаратов через ГЭБ и создания терапевтических концентраций в режиме монотерапии или комбинированной антибиотикотерапии для достижения синергидного взаимодействия;
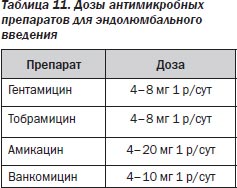 2) интратекальный — введение в ликвор (эндолюмбальный, интравентрикулярный, введение в дренаж, субокципитальный) с учетом рационального выбора препаратов (аминогликозиды, диоксидин, ванкомицин, полимиксин Е (коломицин) в целях достижения синергидного взаимодействия с вводимыми парентерально антибиотиками (табл. 11);
2) интратекальный — введение в ликвор (эндолюмбальный, интравентрикулярный, введение в дренаж, субокципитальный) с учетом рационального выбора препаратов (аминогликозиды, диоксидин, ванкомицин, полимиксин Е (коломицин) в целях достижения синергидного взаимодействия с вводимыми парентерально антибиотиками (табл. 11);
3) регионарное введение:
а) длительная внутриартериальная (интракаротидная) инфузия при дренировании поверхностной височной артерии до уровня бифуркации общей сонной артерии и введение препаратов при помощи инфузомата;
б) внутриаортальный метод введения пенициллина, разработанный и применяемый в Центральном военном госпитале им. Н. Бурденко в Москве, который предполагает катетеризацию бедренной артерии через аорту к устью общей сонной артерии под рентгеновским контролем и введение антибиотиков инфузоматом. Регионарный путь не нашел пока широкого распространения из-за технических сложностей, его использование предполагает дополнительное эндолюмбальное введение адекватных антибиотиков.
Выбор антибиотиков для парентерального введения:
1. Бета-лактамные антибиотики.
1.1. Пенициллины. Среди традиционных антибактериальных препаратов, сохранивших свою эффективность до настоящего времени, в эмпирической терапии при черепно-мозговой травме (ввиду значительной антианаэробной активности), по данным В.В. Лебедева и В.В. Крылова (1998), применяют бензилпенициллина натриевую соль в больших дозах — до 42 млн ЕД в сутки (7 млн ЕД через каждые 4 ч).
Использовавшийся ранее препарат первого ряда широкого спектра действия для лечения менингитов — ампициллин — назначают только при избирательной чувствительности, так как большинство современных возбудителей устойчивы к этому антибиотику. Доза ампициллина для взрослых — до 10 г и более, разделенная на 4–6 приемов; для детей — до 150–200 мг/кг, разделенная на 4–6 приемов.
При лечении нозокомиальных менингитов, вызванных новым «проблемным» мультирезистентным возбудителем Acinetobacter baumannii, по данным M.E. Jimenez-Mejias, значительную эффективность показал комбинированный препарат — ампициллин/сульбактам (уназин), который применяют у больных старше 12 лет в дозе 2 г каждые 6 ч (максимальная суточная доза 12 г) в комбинации с интратекальным введением аминогликозидов: нетилмицина — по 15–20 мг/день или амикацина — по 15 мг/день.
1.2. Цефалоспорины III поколения — цефотаксим, цефтриаксон, цефтазидим. Предлагаемые в 1980-х годах эмпирические схемы антибактериальной терапии цефалоспоринами III поколения революционизировали лечение менингитов, в том числе послеоперационных и посттравматических.
По данным J.J. Scheld (1989), при грамотрицательных менингитах излечение с применением цефалоспоринов III поколения достигало 78–94 % по сравнению с уровнем летальности в 40–90 % при использовании стандартных схем «левомицетин + гентамицин». R.G. Finch (1990) показал высокую эффективность цефалоспоринов III поколения при лечении менингитов, вентрикулитов, послеоперационных стафилококковых абсцессов спинного и головного мозга.
Цефалоспорины III поколения создают в ликворе терапевтические концентрации для большинства возбудителей менингитов, за исключением синегнойной палочки, ацинетобактера, энтерококков и листерий. Цефалоспорины III поколения входят в состав препаратов выбора эмпирической схемы комбинированной антибиотикотерапии при госпитальных менингитах: «ЦФ III + аминогликозид» или «ЦФ III + рифампицин ± ванкомицин». Среди цефалоспоринов III поколения цефтриаксон по сравнению с цефотаксимом и цефтазидимом имеет значительные преимущества, обусловленные его фармакокинетическими характеристиками — периодом полувыведения 8 ч у взрослых и 16 ч у новорожденных, «двойным» путем экскреции (почки и печень), значительным, но обратимым связыванием с белками сыворотки крови, что обеспечивает сохранение высоких концентраций цефтриаксона в органах и тканях более 24 ч и возможность введения препарата только 2 раза в сутки при менингите.
1.3. Карбапенемы — меропенем, дорипенем. Представители нового класса бета-лактамных антибиотиков — карбапенемы — обладают самым широким спектром антимикробной активности среди современных антибактериальных средств, охватывающим 98 % бактериальных патогенов человеческого организма, включая все виды клинически значимых анаэробов. Исключение составляет немногочисленная группа аэробов: Stenotrophomonas maltophilia, Enterococcus faecium, метициллинрезистентных штаммов Staphylococcus aureus и Staphylococcus epidermidis.
Карбапенемовые антибиотики характеризуются удовлетворительными фармакодинамическими и фармакокинетическими характеристиками — проницаемостью через гистогематологические барьеры, включая ГЭБ, значительным уровнем биодоступности в тканях; хорошей переносимостью в больших дозах; обладают выраженной стабильностью к существующим бета-лактамазам и незначительным уровнем развития антибиотикорезистентности.
Для карбапенемов определен выраженный постантибиотический эффект в отношении аэробной грамотрицательной микрофлоры, включая Pseudomonas aeruginosa, Staphylpcoccus aureus, Enterococcus faecalis, а также анаэробов Bacteroides fragilis. B отношении метициллинрезистентных штаммов Staphylococcus aureus карбапенемы синергидно взаимодействуют в комбинации с ванкомицином, пенициллинами, цефалоспоринами; в отношении Pseudomonas aeruginosa — в комбинации с гентамицином или другими аминогликозидами.
Инновационный карбапенем, появившийся на рынке Украины в 2009 г., уже показал превосходные результаты в лечении тяжелых форм инфекционных процессов различной локализации. Основными его преимуществами являются наиболее широкий спектр активности и бактерицидное действие в отношении большинства грамположительных и грамотрицательных, аэробных и анаэробных патогенов, стабильность к гидролизу различными β-лактамазами (включая бета-лактамазы расширенного спектра), повышенная активность в отношении неферментирующих бактерий (P.aeruginosa, Acinetobacter spp.), благоприятные фармакокинетические параметры и профиль безопасности. Кроме этого, дорипенем имеет низкий потенциал развития резистентности, что позволяет препарату оставаться эффективным длительное время. Благодаря высокой стабильности его можно использовать в качестве длительных инфузий (4 часа) в отношении штаммов с промежуточной резистентностью.
Меропенем — второй антибактериальный препарат группы карбапенемов, разрешенный для применения в клинической практике с 1994 года, в Украине зарегистрирован в 1998 г. В многочисленных контролируемых клинических исследованиях меропенем продемонстрировал высокую эффективность при лечении тяжелых форм инфекционных процессов, включая инфекции интракраниальной локализации. По данным П.В. Марютина, применение меропенема обосновано в нейрохирургии в виде как стартового антибиотика эмпирической схемы, так и целенаправленного препарата в случаях тяжелой политравмы, включавшей ЧМТ. Его применяют при вторичных менингоэнцефалитах и консервативном лечении внутримозговых абсцессов у взрослых пациентов. Назначение меропенема целесообразно в виде этиотропного препарата целенаправленной терапии при гнойных процессах интракраниальной локализации с учетом приоритетной грамотрицательной госпитальной мультирезистентной микрофлоры — Enterobacteriaceae, Acinetobacter baumannii, Pseudomonas aeruginosa, при полиэтиологических инфекционных осложнениях интра- и экстракраниальной локализации, особенно грамотрицательном сепсисе.
Сообщение сотрудников Института педиатрии РАМН (Г.В. Яцык, 1998) об эффективном использовании препарата в неонатологии у больных с гнойно-септическими процессами, включая менингиты, позволило отказаться от комбинированной антибиотикотерапии в пользу монотерапии меропенемом и значительно расширило клиническое использование антибиотика у новорожденных, так как инструкция по применению меропенема для внутривенного введения рекомендует назначать препарат с 3-месячного возраста. Важным преимуществом меропенема является его большая безопасность по сравнению с имипенемом при использовании в детском возрасте (неонатологии). Основными особенностями имипенема являются:
1. Некоторое токсическое действие на центральную нервную систему (ЦНС) имипенема, связанное с его эпилептогенной активностью, которая потенцирует судорожный синдром. В связи с этим имипенем не показан для лечения менингита и имеет ограниченное применение у больных с ЧМТ.
2. Некоторое нефротоксическое действие циластатина — ингибитора инактивации имипенема в почках.
3. Превосходящая активность в отношении грамположительных бактерий и сниженная (в 5–10 раз) в отношении грамотрицательных микроорганизмов.
Рекомендуемые дозы карбапенемов:
— меропенем — по 1,0–2,0 г 3 раза в сутки (до 6 г/сутки);
— детям старше 28 дней: меропенем — по 60–120 мг/кг в сутки, разделенная на 3 приема;
— детям в возрасте от 3 мес. до 12 лет: меропенем — по 40 мг/кг 3 раза в сутки;
— новорожденным: меропенем — по 15–20 мг/кг в сутки.
2. Антимикробный химиопрепарат — диоксидин, производное ди-N-оксихиноксалина, имеет широкий антимикробный спектр бактерицидного действия, к нему высокочувствительны как аэробы, так и факультативные анаэробы: стафилококки, стрептококки, энтеробактерии, синегнойная палочка. Препарат проявляет выраженную активность в отношении большинства анаэробных бактерий: бактероидов, пептококков. Диоксидин при парентеральном введении проникает через ГЭБ и создает терапевтические концентрации при менингитах, вызванных бактериальными возбудителями, в том числе госпитального происхождения с высоким уровнем резистентности к антибиотикам.
Препарат обладает мутагенными, тератогенными и эмбриотоксическими свойствами, разрешен для внутривенного введения у взрослых. В 1989 г. МЗ СССР разрешил клиническую апробацию диоксидина у новорожденных по жизненным показаниям при неэффективности предшествующей антибиотикотерапии гнойно-септических заболеваний, включая менингиты, в комбинации с корректором цитогенетического эффекта — бемитилом.
Н.С. Богомолова обосновала комбинированное применение бета-лактамов и диоксидина, потенцирующего бактерицидный эффект антибиотиков.
Рекомендуемые дозы диоксидина при внутривенном введении (эмпирическая терапия): взрослым — 0,5% раствор 0,6–0,9 г в 2–3 приема; новорожденным по жизненным показаниям при менингите, сепсисе — суточная доза не более 10 мг/кг внутривенно капельно в 2 приема + бемитил в суточной дозе 20 мг/кг в 2 приема внутрь.
3. Фторхинолоны — ципрофлоксацин, офлоксацин, пефлоксацин, гатифлоксацин, левофлоксацин.
В последние годы достаточно надежными и эффективными зарекомендовали себя новые синтетические антимикробные препараты с принципиально отличным от существующих антибиотиков механизмом антимикробного действия — ингибицией ДНК-гиразы микробной клетки и нарушением биосинтеза ДНК бактерий, оптимальными фармакокинетическими и фармакодинамическими характеристиками. Системное использование фторхинолонов обеспечивает высокую антибактериальную активность при тяжелых формах вторичных бактериальных менингитов, вызванных полирезистентными возбудителями нозокомиального происхождения, включая стрептококковые инфекции (при использовании «новых» фторхинолонов — левофлоксацина, гатифлоксацина).
Фторхинолоны применяют для лечения вторичных менингитов при избирательной чувствительности к ним. Их вводят внутривенно в режиме целенаправленной или эмпирической терапии при неэффективности предшествующего антибактериального лечения.
Основные характеристики фторхинолонов:
1. Механизм действия — ингибиция ДНК-гиразы микробной клетки, приводящая к нарушению биосинтеза ДНК бактерий.
2. Широкий антимикробный спектр, включающий грамотрицательные, грамположительные анаэробные и атипичные микроорганизмы.
3. Оптимальные фармакодинамические и фармакокинетические свойства: хорошо проникают в ткани, органы, биологические жидкости, через гистогематологические барьеры, в том числе через ГЭБ; имеют высокую степень биодоступности.
4. Относительно низкая токсичность и хорошая переносимость больными.
5. Системное действие при генерализованных формах инфекций и выраженный постантибиотический эффект.
6. Широкие показания к применению: бактериальные инфекции различной локализации, включая ЦНС.
7. Ограниченное применение в педиатрии (в связи с артротоксичностью, установленной в эксперименте для некоторых видов животных в определенные возрастные периоды).
3.1. Ципрофлоксацин имеет широкий антимикробный спектр, проявляет максимальную активность в отношении псевдомонад, особенно Р.aeruginosa; назначают при менингитах в режиме монотерапии (400 мг 3 раза или 800 мг 2 раза в сутки в/в капельно) [26, 48] или комбинированной антибиотикотерапии: парентеральное введение ципрофлоксацина дополняют интратекальным введением 20 мг амикацина в день [42].
3.2. Офлоксацин обладает более оптимальными фармакокинетическими характеристиками по сравнению с ципрофлоксацином и биодоступностью на уровне 95–100 %; проявляет более выраженную активность в отношении стафилококков и стрептококков. Назначают в дозе 400 мг 2 раза в сутки [26, 50].
3.3. Пефлоксацин по сравнению с ципрофлоксацином проявляет большую антистафилококковую активность и меньшую в отношении энтеробактерий, ацинетобактеров, синегнойных палочек. Оказывает пролонгированное действие, обладает биодоступностью на уровне 100 %, быстро проникает в кожу и мышечную ткань, аккумулируется в полинуклеарах и макрофагах, активирует фагоцитоз. Назначают в дозе 400 мг 2–3 раза в сутки или 800 мг 2 раза в сутки.
3.4. Левофлоксацин (лефлоцин + флоксацин) по сравнению с ципрофлоксацином и офлоксацином обладает в 2–4 раза большей активностью относительно грамположительной и грамотрицательной флоры, в 100 раз реже ципрофлоксацина приводит к резистентным мутациям пневмококка [109]. По данным исследования TRUST, за период с 2000 по 2005 г. чувствительность микроорганизмов к левофлоксацину практически не изменилась (с 0 до 0,5 %). Благодаря повышенной антипневмококковой активности левофлоксацин первым из фторхинолонов был одобрен FDA (Комиссия по контролю качества продуктов питания и лекарственных средств США) для лечения пневмоний, вызванных пенициллинорезистентными пневмококками. Левофлоксацин проявляет высокую активность относительно как продуцирующих, так и непродуцирующих β-лактамазы штаммов микроорганизмов. Благодаря длительному периоду полувыведения и выраженному постантибиотическому эффекту возможно назначение препарата 1 раз в сутки. К тому же левофлоксацин в настоящее время признан самым безопасным фторхинолоном (к 2001 году в мире левофлоксацином было пролечено 150 млн человек, ни в одном случае жизнеугрожающих побочных реакций выявлено не было). В США официально одобрено применение коротких высокодозовых курсов лечения левофлоксацином (750 мг 1 раз/сутки на протяжении 5 дней) у людей старше 18 лет с нормальной функцией почек при негоспитальных пневмониях, бактериальных синуситах, осложненных инфекциях мочевыводящих путей и остром пиелонефрите. Установлена высокая активность левофлоксацина в дозе 750 мг при синегнойной инфекции. Назначают в дозе 500 мг 1–2 раза в сутки или 750 мг 1 раз в сутки.
3.5. Гатифлоксацин — «респираторный» + «антианаэробный» фторхинолон IV поколения. Имеет более широкий, чем у фторхинолонов ранних поколений, спектр действия. Обладает повышенной антианаэробной активностью, что позволяет эффективно применять его при тяжелых госпитальных инфекциях. Имеет длительный период полувыведения и выраженный постантибиотический эффект. Хорошо проникает практически во все органы и ткани, образуя в них достаточные для бактерицидного действия концентрации, в связи с чем эффективен при лечении инфекций практически любой локализации.
3.6. Моксифлоксацин — фторхинолон IV поколения, обладающий высокой активностью к грамположительным и грамотрицательным аэробным микробам, атипичным микроорганизмам и анаэробам, имеет наиболее сбалансированный антимикробный спектр среди всех антибактериальных препаратов в отношении внебольничных инфекций дыхательных путей, в режиме ступенчатой монотерапии может с успехом применяться для лечения внебольничной пневмонии, осложненной интраабдоминальной инфекции различной локализации, осложненной инфекции кожи и мягких тканей (включая инфицированную диабетическую стопу), воспалительных заболеваний органов малого таза. Моксифлоксацин обладает хорошим профилем безопасности и переносимостью.
Благодаря уникальному механизму бактерицидного действия (воздействие на генетический аппарат микробной клетки) фторхинолоны не вызывают массивного высвобождения бактериальных эндотоксинов, что чрезвычайно важно при лечении генерализованных инфекций, при которых массивное высвобождение эндотоксинов может привести к эндотоксическому шоку.
Использование в педиатрии (неонатологии). В мире обобщено 2000 наблюдений использования фторхинолонов («терапия отчаяния») при неэффективности предшествующей антибиотикотерапии и избирательной чувствительности к ним с учетом:
а) широкого антимикробного спектра, включающего «проблемные» полирезистентные возбудители;
б) удовлетворительных фармакокинетических характеристик — высокого концентрационного уровня и хорошей диффузии в тканях; достижения терапевтической концентрации в ликворе, составляющей 60 % от концентрации в сыворотке;
в) хорошей переносимости и низкой частоты нежелательных реакций.
Рекомендуемые в педиатрии дозы ципрофлоксацина, пефлоксацина, левофлоксацина — по 20 мг/кг массы тела в сутки.
4. Метронидазол — высокоэффективный противоаэробный химиопрепарат, обладает оптимальными фармакокинетическими и фармакодинамическими свойствами, хорошо проникает в ткани, органы, через ГЭБ, достигая терапевтических концентраций в ликворе для большинства анаэробных возбудителей (Bacteroides spp., B.fragilis, Clostridium sрр., Clostridium difficile, Рерtococcus sрр.).
Рекомендуемые дозы метронидазола: взрослым — по 500 мг (7,5 мг/кг) внутривенно 4 раза в сутки (до 4 г в сутки) [48]; детям — внутривенно по 15–35 мг/кг в сутки, разделенная на 2–3 приема.
5. Гликопептиды (ванкомицин, тейкопланин). В связи с драматическим ростом стафилококковых и стрептококковых инфекций, вызванных полирезистентными к бета-лактамам, макролидам, аминогликозидам, тетрациклинам возбудителями (метициллинрезистентными штаммами Staphylococcus aureus и коагулазоотрицательными штаммами Staphylococcus epidermidis, Streptococcus pyogenes, S.agalactiae; пенициллинрезистентными стрептококками S.pneumoniae, Streptococcus viridans; полирезистентными штаммами Enterococcus faecalis и Е.faecium), возникла острая потребность в применении гликопептидов, высокоактивных в отношении грамположительных «проблемных» микроорганизмов.
Механизм действия гликопептидов отличается от других антибиотиков и представляет собой блокирование синтеза пептидогликана клеточной стенки грамположительных бактерий.
Согласно последним данным, гликопептиды в больших дозах проникают через ГЭБ и достигают терапевтических концентраций при менингите, поэтому показаны для целенаправленной терапии интракраниальных осложнений, вызванных «проблемными» грамположительными возбудителями [46], и входят в эмпирическую схему комбинированной антибиотикотерапии нозокомиальных менингитов «цефтазидим + ванкомицин».
Рекомендуемые дозы ванкомицина для парентерального введения: взрослым — по 1 г внутривенно каждые 6–12 ч, детям старше 28 дней — по 15 мг/кг 4 раза в сутки внутривенно.
Рациональный выбор препаратов для введения в ликвор — интратекально (интравентрикулярно, эндолюмбально, субокципитально, введение в дренаж).
Интратекально вводят только определенные антимикробные препараты, оказывающие местное действие, — аминогликозиды, ванкомицин, полимиксин Е (коломицин), пенициллина натриевую соль, диоксидин. Введение антибиотиков в «обход» ГЭБ является высокоэффективным дополнением парентерального применения препаратов и возможностью достижения синергидного взаимодействия оптимальных сочетаний антибиотиков, вводимых комбинированными путями.
6. Аминогликозиды (при парентеральном введении создают субтерапевтические концентрации при менингитах). Препараты аминогликозидной группы синергидно взаимодействуют с вводимыми парентерально бета-лактамами. При интратекальном введении аминогликозидов возможен феномен «дезактивации» при кислом значении рН ликвора 6,5–7,0.
Рекомендуемые дозы при интратекальном введении:
1) гентамицин — по 5–10 мг/день взрослым [48];
2) амикацин — по 20–30 мг/день [48, 42];
3) нетилмицин — по 15–20 мг 1 раз в день [49];
4) стрептомицина хлоркальциевый комплекс — в случае лабораторного подтверждения чувствительности выделенной микрофлоры эндолюмбально вводят 0,075–0,15 г взрослым; детям до 3 лет — 0,01–0,015 г; от 3 до 7 лет — 0,015–0,025 г, от 7 до 14 лет — 0,03–0,05 г [22].
Диоксидин (эмпирически) вводят эндолюмбально до 10 мл 0,5% раствора [14] или 2–3 мл 1% раствора.
Ванкомицин вводят интратекально: детям — по 5–10 мг/сутки, взрослым — по 10–20 мг каждый день или 5–10 мг через 48–72 ч.
Полимиксин В сульфат вводят в спинномозговой канал только с маркировкой «препарат для инъекций», разведенный в изотоническом растворе натрия хлорида: взрослым — по 5 мг (50 000 ЕД/сутки в объеме 1–2 мл); новорожденным и детям в возрасте до 12 лет — от 1 мг до 2–3 мг в сутки.
Бензилпенициллина натриевую соль вводят эндолюмбально по 50 000–200 000 ЕД в 5 мл изотонического раствора натрия хлорида.
Таким образом, эффективность лечения нозокомиального менингита зависит от рационального выбора эмпирического и этиотропного препарата (после определения вида возбудителя и его антибиотикочувствительности по данным бактериологического исследования) с учетом оптимальных фармакокинетических характеристик — проникновения через ГЭБ и достижения терапевтической концентрации, рационального использования комбинированных путей введения антибактериальных препаратов (парентерального, интратекального в обход ГЭБ, внутриартериального), а также адекватной дозы, максимально допустимой на фоне кортикостероидной терапии, необходимых кратности введения для поддержания постоянного уровня антибиотика и продолжительности курса лечения.
Список литературы находится в редакции
