Газета «Новости медицины и фармации» Акушерство и гинекология (347) 2010 (тематический номер)
Вернуться к номеру
Папіломавірусна інфекція у жінок
Авторы: Наомі Джей, Анна-Барбара Мосціцкі, Каліфорнійський університет Сан-Франциско (штат Каліфорнія)
Версия для печати
Вступ
Ураження, причиною яких є вірус папіломи людини (ВПЛ), було ідентифіковано вже в Давній Греції та Римі. У стародавніх медичних документах описували екзофітні смоквоподібні утворення на геніталіях, які нагадують гостроверхі кондиломи (генітальні бородавки), спричинені вірусом папіломи людини. Хоча тоді ще не було відомо про їх вірусне походження, автори цих записів визнавали зв’язок цих ушкоджень зі статевою активністю [1]. Дотепер гостроверхі кондиломи залишаються найпоширенішим клінічним проявом папіломавірусної інфекції. Однак найбільша медична проблема (а також і соціальні витрати), пов’язана з папіломавірусною інфекцією, полягає в її зв’язку з розвитком плоскоклітинних передракових і ракових утворень шийки матки та інших відділів генітального тракту. Наявність зв’язку між вірусом папіломи людини й раком статевих органів припускали вже 1974 року [2]. Тепер доказові епідеміологічні та лабораторні дослідження підтвердили цей важливий зв’язок. Хоча щорічна захворюваність на рак шийки матки у Сполучених Штатах відносно низька (менше ніж 10 випадків на 100 000 жінок), спостерігається приблизно 50 випадків передракових ушкоджень, виявлених на кожний новий випадок раку, що економічно коштує досить дорого [3]. Навпаки, у менш промислово розвинених регіонах, таких як Африка або Латинська Америка, ризик розвитку злоякісних уражень шийки матки протягом життя надто високий, а саме 10 000 випадків на 100 000 жінок [3]. Вісімдесят відсотків з 425 000 нових випадків, які реєструють щорічно у світі, припадає на країни, що розвиваються. У світі це п’ятий із найпоширеніших видів раку і другий із найпоширеніших серед жінок [4].
Діагностика папіломавірусної інфекції людини
Спектр хвороб, пов’язаних з інфікуванням вірусом папіломи людини, широко коливається — від виявлення ДНК у випадках без очевидних клінічних проявів хвороби до злоякісних ракових пухлин. Знання методів діагностики, включаючи загальний візуальний огляд, виявлення ДНК вірусу папіломи людини, цитологію, кольпоскопію і біопсію, важливі для розуміння спектра цієї вірусної хвороби. Хоча стандартний клінічний огляд є адекватним методом діагностики за наявності виражених клінічних ознак гостроверхої кондиломи, він виявляє менше 1 % випадків папіломавірусної інфекції. Молекулярний аналіз ДНК забезпечує найчутливіший рівень аналізу, але його клінічна корисність обмежена, оскільки більшість жінок, заражених вірусом папіломи людини, не мають жодних наслідків або клінічних проявів хвороби. Аналізи на основі ампліфікаційних методів, наприклад полімеразна ланцюгова реакція (ПЛР), вважають золотим стандартом для виявлення ДНК. Аналізи типу ПЛР чутливіші за більшість інших аналізів, зокрема дот-блот, гібридизація in situ і гібридизація саузерн-блот. Єдиним аналізом, схваленим Адміністрацією з контролю продуктів харчування та ліків СІЛА (FDA) і доступним у практиці, є гібридне захоплення (ГЗ) (фірми Digene Diagnostics, Silver Spring, MD). Його аналітична чутливість — 105 копій вірусу папіломи людини, а ПЛР може виявити лише від 10 до 100 копій геномів цього вірусу [5]. Нині існують варіант ГЗ, що виявляє різновиди типів вірусу низького канцерогенного ризику (6, 11, 42, 43, 44), і варіант ГЗ, що виявляє різновиди типів вірусу високого канцерогенного ризику (16, 18, 31, 33, 35, 45, 51, 52, 56). Хоча цей аналіз дає кількісний результат (тобто кількість вірусів), він не дає змоги й відрізнити високе навантаження вірусом окремого типу від інфекції комплексом різних типів вірусу. Друге покоління аналізу гібридного захоплення у мікрочашках (ГЗМ), за даними досліджень, виявляє 1000 копій геномів вірусу папіломи людини, і на даний час оцінюються чутливість та специфічність цього аналізу [6].
Цитологічне дослідження, або мазок Papanicolaou, є лабораторним аналізом, який найчастіше використовується для виявлення папіломавірусної інфекції. Pap-мазок беруть з узятих з поверхні шийки матки (або з іншої зони) відшарованих клітин, що наносять на предметне скло. Мазок фарбують за стандартними правилами, використовуючи техніку Papanicolaou (звідси й назва pap-мазок). Цитопатолог досліджує рар-мазок під мікроскопом на наявність змін, спричинених вірусом папіломи людини на клітинному рівні, використовуючи специфічні цитологічні критерії (див. нижче). Діагноз, встановлений за допомогою pap-мазка, вважають попереднім, оскільки чутливість і специфічність єдиного pap-мазка оцінюються приблизно відповідно у 40 і 90 % [7]. Золотий стандарт у виявленні плоскоклітинних внутрішньоепітеліальних ушкоджень, спричинених вірусом папіломи людини, потребує гістологічного дослідження тканин, отриманих за допомогою біопсії, яку звичайно здійснюють під час проведення кольпоскопії. Кольпоскопія дає клініцисту огляд тканин збільшенням, а використання перед оглядом 3% оцтової кислоти, що зумовлює певні епітеліальні та судинні зміни в ушкоджених зонах епітелію, допомагає клініцисту знайти місце для біопсії. Матеріал, узятий на біопсію, відтак направляють на гістологічну оцінку патологоанатомам. Хоча кольпоскопія є стандартним доповненням цитології, вона має надто недостатню специфічність у діагностиці папіломавірусної інфекції щодо нормальної цитології і її не варто використовувати як інструмент скринінгу.
На основі зазначених методологічних інструментів папіломавірусну інфекцію часто класифікують за такими категоріями: латентна, гостроверхі кондиломи і субклінічна (або передракова). Латентна інфекція, на наш погляд, є найпоширенішим варіантом папіломавірусної інфекції. Латентність у цьому разі визначається наявністю ДНК вірусу папіломи людини, виявленого за допомогою молекулярного аналізу, без клінічних ознак епітеліальних інфекційних уражень, визначених методами зовнішнього огляду, кольпоскопії, цитології або гістології. Гостроверхі кондиломи — екзофітні ураження, які звичайно називають генітальними бородавками. Хоча гостроверхі кондиломи є найменш поширеною формою цієї інфекції, вона найчастіше виявляється клінічно як хвороба, пов’язана з вірусом папіломи людини. До субклінічних інфекцій її зараховують тоді, коли пов’язані з вірусом папіломи людини ушкодження є невидимими для неозброєного ока, але їх можна побачити за допомогою кольпоскопа й оцтової кислоти. Однак оскільки кольпоскопічні знахідки часто є неспецифічними, субклінічні прояви інфекції найчастіше виявляють за допомогою цитології або гістологічної верифікації ушкоджень, визначених під час проведення кольпоскопії. Гістологічна інтерпретація цих субклінічних кольпоскопічних знахідок полягає в тому, що вони є передраковими ушкодженнями, які називають плоскоклітинними внутрішньоепітеліальними ушкодженнями (SIL). Кольпоскопічні знахідки, пов’язані із субклінічними ушкодженнями, містять добре окреслені білі плями після нанесення оцтової кислоти, зернисті або гладкі поверхні та судинні зміни. Кольпоскопічне обстеження можна використовувати для ідентифікації субклінічних ушкоджень усієї аногенітальної зони, але з тими самими застереженнями стосовно ушкоджень шийки матки.
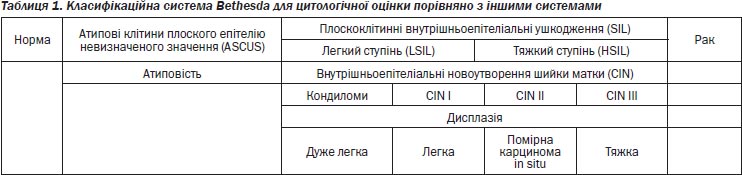
Класифікацію передракових ушкоджень дещо змінили, що відбиває прогрес у нашому розумінні патогенезу папіломавірусної інфекції [8]. Система цитологічної оцінки Bethesda, яка нині є дуже популярною у Сполучених Штатах, являє собою схему двох рівнів, за якою незлоякісні ушкодження класифікують як плоскоклітинні внутрішньоепітеліальні ушкодження легкого (LSIL) або тяжкого (HSIL) ступеня (табл. 1).
LSIL включає такі терміни, що їх часто вживають як взаємозамінні і/або тому, що вони використовувалися історично: «ефект вірусу папіломи людини», «плоска кондилома», «дисплазія помірного ступеня» або «внутрішньоепітеліальна неоплазія шийки матки І» (CIN I). LSIL — це зміни, що характеризують фази папіломавірусної інфекції з продуктивними змінами або активною реплікацією вірусу і вважають доброякісними. Деякі протеїни, що виробляються вірусом папіломи людини, найімовірніше, є безпосередньою причиною цитопатологічної дії. Тому цитологічні зміни, описані як елементи LSIL, часто називають ефектом вірусу папіломи людини. Термін HSIL охоплює поняття дисплазії помірного або тяжкого ступеня (CIN II, CIN III), а також карциному in situ (CIS). На відміну від LSIL HSIL вважають справжнім попередником плоскоклітинного раку. Визнання того, що LSIL і HSIL характеризують по-різному, ґрунтувалося на дослідженнях, у яких вивчали частоту зворотного розвитку й прогресування LSIL і HSIL. Метааналіз досліджень природного розвитку LSIL показав, що зворотний розвиток виявили майже у 65 % випадків, а при вивченні HSIL — у 32–43 % випадків [9]. Прогресування LSIL (визначеної як CIN І) до HSIL (визначеної як CINIII) відбувалося в 11 % випадків; прогресування HSIL (визначеної як CIN II) до CIN III — у 22 % випадків [9]. Прогресування до раку, за даними досліджень, відбувалося у щонайменше 1 % випадків LSIL і в 5–12 % випадків HSIL [9, 10]. У Європі система Bethesda непопулярна, там частіше використовують CIN-класифікацію (табл. 1). Це ґрунтується на переконанні, що CIN III — ушкодження, відмінне від CIN II і вважається передраковим ушкодженням, що, найімовірніше, трансформується у плоскоклітинний рак (SCC).
Класифікація плоскоклітинних внутрішньоепітеліальних ушкоджень в інших зонах генітального тракту є аналогічною — з виділенням вагінальних, вульварних і періанальних SIL. Природний розвиток цих ушкоджень ще менш вивчений, аніж перебіг SIL шийки матки. Хоча вірус папіломи людини знайдено в поєднанні з багатьма видами раку вульварної, вагінальної та періанальної локалізації, імовірність того, що ці SIL прогресуватимуть до злоякісних пухлин у цих генітальних зонах, ще не підтверджено.
Вірусологія
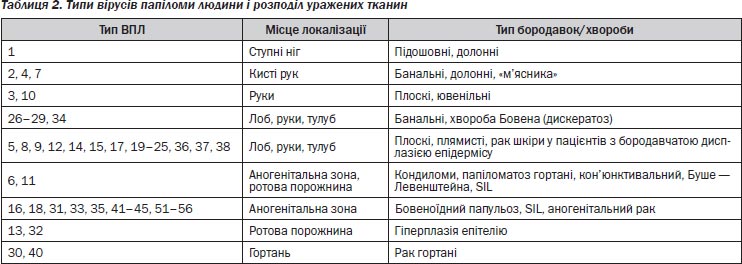
Віруси папіломи (ВП) уражають деяких тварин, наприклад корів, оленів і кроликів, а також людей, але вони є видоспецифічними. Наприклад, люди не можуть заразитися вірусом папіломи кролика і навпаки. Віруси папіломи людини — це маленькі віруси з дволанцюговою спіраллю ДНК, які містять приблизно 7900 пар нуклеотидів (basepairs). У кожного з приблизно 80 різних ідентифікованих типів вірусу папіломи людини виявлено специфічний тропізм до різних типів тканин. Приблизно 30 із них виявлено в зонах статевих органів [11]. У табл. 2 відображено розподіл тканин, які найчастіше уражаються різними типами вірусів папіломи людини. Різниця між типами цих вірусів грунтується на відсутності повної гомології ДНК. Щоб вважатися новим типом вірусу, гомологія послідовності ДНК має бути менше 90 % для білків Е6, Е7 і L1 вірусу папіломи людини (див. розділ про механізми онкогенності), а загальна гомологія послідовності ДНК нового типу вірусу папіломи людини — менше 50 % щодо інших типів [12].
Типи вірусів папіломи людини генітальної локалізації розділяють на віруси низького ризику, високого ризику і помірного ризику відповідно до їх потенційного онкогенного ризику. Типи низького ризику пов’язані з наявністю гостроверхих кондилом. Понад 90 % таких уражень містять віруси людської папіломи типу 6 або 11. Ці типи низького ризику також пов’язані з плоскоклітинними внутрішньоепітеліальними ушкодженнями легкого ступеня, але їх рідко виявляють в ізоляті з плоскоклітинних внутрішньоепітеліальних ушкоджень тяжкого ступеня і плоскоклітинного раку [13]. Віруси папіломи людини високого ризику типів 16, 18, 33, 39, 45, 52 і 56 найчастіше знаходять у HSIL і SCC. Їх також зазвичай виявляють у випадках латентної інфекції, незлоякісної кондиломи і LSIL. З усіх типів генітальних вірусів папіломи людини тип 16 найпоширеніший, і його виявляють у жінок з HSIL, а також з плоскоклітинним раком шийки матки [5]. Вірус папіломи людини типу 16 також є домінуючим типом вірусів папіломи людини, виявленим у випадках раку періанальної зони, ротової порожнини, пеніса, вульви й піхви. Однак інтерпретація високого ризику не обов’язково передбачає ризик розвитку, оскільки типи високого ризику, такі як тип 16 вірусу папіломи людини, також є найпоширенішими типами в жінок з латентною інфекцією. Типи 18, 45 і 56 вірусу папіломи людини, з іншого боку, рідше виявляють при HSIL, аніж при ракових утвореннях. В одному дослідженні 2627 жінок ці типи вірусів папіломи людини виявили у 26,8 % ракових утворень, але становили лише 6,5 % типів вірусів папіломи людини, виявлених при HSIL [14]. Поняття типу помірного ризику іноді використовують для типів 31, 33, 39, 52 і 58 вірусів папіломи людини, пов’язаних з плоскоклітинним раком, але рідше порівняно з типами високого ризику.
Ці групи низького, помірного і високого ризику не зовсім чітко розрізняються, і фактичний ризик розвитку хвороби може змінитися за типом у межах кожної групи ризиків [14]. Наприклад, деякі дослідники стверджують, що віруси папіломи людини типу 18 спричиняють ураження швидше за віруси типу 16 [15]. Класифікація типів вірусів папіломи людини на групи за подібністю, на противагу до виділення окремих типів виходячи з філогенетичних схем на основі гомології ДНК, — досягнення останнього часу, що має забезпечити кращу характеристику цих типів та їхню значущість [16]. ВПЛ-16-подібні типи включають типи 31, 33, 35, 52 і 58, ВПЛ-18-подібні типи — типи 45 і 39.
Механізм онкогенезу
Успіхи у вивченні молекулярної біології вірусу папіломи людини пояснюють його роль у розвитку плоскоклітинних внутрішньоепітеліальних ушкоджень і ракових утворень. Визначено кілька провідних шляхів, які сприяють онкогенезу. Геном вірусу папіломи людини ділиться на три ділянки: ранню (early-E), пізню (late-L) і вхідну регулюючу (upstream regulatory region-URR), яку також називають ділянкою довгочасного контролю (long control region-LCR). Білки ділянки Е пов’язані з реплікацією клітини та її трансформацією, які виконують важливі функції в онкогенезі. Ділянка L, що поділяється на L1 і L2, потрібна для складання елементів вірусів. LCR розташована між ділянками Е і L і є важливою для регуляції транскрипції вірусного гена (синтезу вірусних білків). З білків ранньої ділянки білки Е6 і Е7 вважають найважливішими вірусними білками для розвитку злоякісних утворень. Вони здатні стимулювати перетворення клітини, приєднуючись до пухлинопригнічувальних генів р53 і Rb, які відповідають за регуляцію нормального клітинного росту, за відновлення та реплікацію клітин. За нормальних фізіологічних умов ушкодження ДНК часто відбуваються у процесі реплікації клітини (тобто природна випадковість). Клітини звичайно програмуються в такий спосіб, щоб припинити реплікацію для виправлення ушкоджень за допомогою генів Rb і р53. Коли функціонуванню р53 і Rb заважає приєднання до них білків Е6 і Е7 вірусу папіломи людини, аномальна реплікація клітини завершується злоякісними змінами.
У нормі Е6 і Е7 регулюються іншими білками з ділянок Е і LCR. Інтегрування ДНК вірусів папіломи людини в клітину-хазяїна вважають ключовою подією канцерогенезу, як наслідок, відбувається втрата регуляторних білків для Е6 і Е7, а отже, і збільшена транскрипція Е6 і Е7. Згодом інтегрування вірусів до клітини може посилювати функціонування Е6 і Е7, що завершується порушенням її функціонування. Відмінності в біологічній дії цих білків знайдено для типів вірусу папіломи людини високого і низького ризику. Підвищену експресію Е7 знайдено в тканинах, інфікованих типами ВПЛ високого ризику порівняно з типами низького ризику [17]. Білки Е6 типу ВПЛ високого ризику приєднуються до гена р53 ефективніше, ніж типи ВПЛ низького ризику [18]. Виявлено також більш високий потенціал перетворення клітин ВПЛ типу 18 порівняно з ВПЛ типу 16 in vitro [19]. Однак оскільки більшість інфекційних уражень вірусами папіломи людини, включаючи спричинені типами високого ризику, не прогресують до злоякісних новоутворень, для виникнення раку мають існувати інші чинники. Наприклад, елементи довгочасного контролю відповідають за регуляторні чинники росту, такі як трансформуючі чинники росту (transforming growth factors-TGFs) бета 1 і 2, які пригнічують проліферацію нормальних епітеліальних клітин, однак водночас вони функціонують як регулятори експресії генів вірусів папіломи людини в інфікованих клітинах [20]. Останній і, звичайно, найменш зрозумілий чинник — імунна реакція хазяїна на первинну інфекцію вірусів папіломи людини — є, найімовірніше, провідним щодо усунення інфекції або її латентного перебігу.
Більшість даних щодо молекулярної біології ВПЛ отримано з досліджень вірусів папіломи людини типу 16 і меншою мірою типу 18, а також типів «низького ризику» 6 і 11. Важливо пам’ятати про це, узагальнюючи дані щодо ролі вірусів папіломи людини. Розбіжності можуть пояснюватися відмінностями в молекулярній біології штамів, які достатньо не досліджувалися.
Передача інфекції
Більшість, якщо не всі види папіломавірусної інфекції статевих органів серед підлітків і дорослих передаються статевим шляхом. У жінок, які ніколи не мали вагінальних статевих контактів, рідко ізолюються віруси папіломи людини з шийки матки або з піхви [21, 22]. Інфекція починається з контакту шкіри зі шкірою, зараженою вірусом, який проникає до місця локалізації епітеліальних ушкоджень, наприклад маленькі садна або болячки, де вірус упритул наближається до основного шару епітелію. Циліндричний епітелій шийки матки й ануса уразливіший щодо ушкоджень, оскільки він досить тонкий порівняно з ороговілим (стовщеним) плоским епітелієм.
Відомо про відносно високу частоту передачі інфекції (приблизно 30–60 %) після появи гостроверхих кондилом у партнерів [23–25]. Відрізок часу від статевого контакту до появи бородавок на зовнішніх статевих органах (EGW) становить приблизно 3–6 місяців. Вірусне навантаження корелює, хоча це й не доведено, з розміром кондилом і з імовірністю зараження. Іншими словами, імовірніше, що віруси папіломи людини передадуть особи з великими кондиломами, аніж із відносно невеликими. Частота передачі у випадках SIL або латентної інфекції невідома. Однак через всюдисущу природу цього вірусу вважають, що вона така ж висока, якщо не вища, як і частота передачі у випадках кондиломи.
Питання ймовірності нестатевої передачі вірусу папіломи людини більш суперечливе. У кількох дослідженнях описано кондиломи зовнішніх статевих органів у малят і дітей без будь-яких доказів сексуальних дій з дітьми [26, 27]. У таких випадках це пояснюється тим, що може відбуватися аутоінокуляція через пальці дитини або інших людей, оскільки до 25 % бородавок зовнішніх статевих органів у дітей спричинені вірусом папіломи людини типу 2 або це вульгарні бородавки шкіри [28, 29]. Решта 75 % спричинені генітальними типами вірусів папіломи людини, найчастіше типами 6 і 11, і вони пояснюються можливим існуванням вертикальної передачі (від матері дитині). Однак кілька досліджень засвідчили, що перинатальна передача вірусів папіломи людини є надзвичайно рідкісним явищем у дітей [30]. Якщо таке відбувається, типи вірусів папіломи людини зазвичай не знаходять у дітей з кондиломами, а саме типи 16 і 18. І на останнє, кондиломи у дітей, про яких відомо, що з ними здійснювали сексуальні дії, містять переважно типи вірусів папіломи людини 6 і 11, за якими йдуть віруси 16 і 18, підтверджуючи роль статевої передачі вірусів кондилом, виявлених у дітей.

Вертикальна передача вірусів папіломи людини від матері дитині під час народження корелює з появою ювенільного рецидивуючого папіломатозу гортані (РПГ). Захворюваність на цю рідкісну хворобу, за оцінками, становить 2000 випадків на 4 мільйони народжень щорічно. Існування вертикальної передачі доводить той факт, що діти матерів з наявністю бородавок на зовнішніх статевих органах (EGW) в анамнезі швидше матимуть РПГ, аніж діти жінок без EGW [31]. Хоча РПГ частіше виявляють у дітей, народжених природним шляхом, аніж у дітей, народжених за допомогою кесаревого розтину [32], через низьку захворюваність на цю хворобу не потрібно вдаватися до кесаревого розтину в жінок з папіломавірусною інфекцією. Інші ХПСПІ, наприклад спричинені Chlamydia trachomatis, Neisseria gonorrhoeae або ВІЛ, передаються вертикально, і більшість із цих інфекційних хвороб призводять також до уражень інших органів, а не лише статевих.
Інших способів передачі, найімовірніше, не існує. Роль передачі інфекції через предмети спільного користування, наприклад мило, рушник або ванну, не обґрунтовано, і таке відбувається рідко. Були окремі повідомлення про виявлення вірусів папіломи людини в амніотичній рідині, з одним зафіксованим випадком хвороби в дитини, народженої за допомогою кесаревого розтину з гостроверхими кондиломами [33, 34].
Поширеність папіломавірусної інфекції
У Сполучених Штатах вірус папіломи людини є найпоширенішим захворюванням, що передається статевим шляхом. Однак, як описано раніше, поширеність інфекції коливається залежно від методів виявлення. Ризик наявності папіломавірусної інфекції протягом життя, виявленої за допомогою молекулярного аналізу, оцінюється майже у 79 % [35]. Навпаки, бородавки зовнішніх статевих органів діагностують набагато рідше, із найвищою частотою від 1,5 до 2 % у контингентах сексуально активних жінок [36, 37]. Справжня поширеність невідома, оскільки бородавки зовнішніх статевих органів не підлягають реєстрації Центрами контролю та профілактики хвороб як захворювання, що передається статевим шляхом. Не дивно, що вищі показники частоти (від 4 до 13 %) виявлено в контингентах жінок, які відвідують спеціалізовані клініки з лікування хвороб, що передаються статевим шляхом [36–39]. Поширеність субклінічних форм папіломавірусної інфекції, діагностованої за допомогою pap-мазка, коливається від 4 до 24 %, з нижчими показниками, виявленими в загальній сукупності населення і з вищими показниками в групах підвищеного ризику [35, 37, 40, 41].
При використанні методів полімеразної ланцюгової реакції для виявлення ДНК вірусу папіломи людини поширеність коливається від 2,8 до 57 % [42–48]. Ці показники залежать від віку та числа обстежених вогнищ інфекції генітальної локалізації (тобто піхви, вульви, шийки матки й анусу). Кілька досліджень засвідчили, що більш високу частоту зафіксовано в молодших за віком жінок порівняно зі старшими жінками [49-51]. На жаль, у більшості досліджень порівнювали жінок, яких вивчали в різних медичних закладах і вони мали різні форми ризикованої поведінки. Отже, неясно, чи ця відмінність у поширеності спостерігається через біологічні процеси, пов’язані з віком, наприклад незрілість імунної системи, чи через відмінності в сексуальній поведінці.
Виявлено, що відмінності в поширеності всіх видів папіломавірусної інфекції залежать від віку. Молодий вік пов’язаний з більшою частотою виявлення ДНК вірусу папіломи людини і частотою випадків TSIL, а показники зменшуються у віці після 30 років [49–51]. Захворюваність на гостроверхі кондиломи також залежить від віку, зы зменшенням частоти нових випадків у віці після 25 років [40, 53]. Навпаки, старший вік — це більший ризик розвитку раку шийки матки, з піком захворюваності > 5,3 випадку на 100 000 жінок віком 35 років і старше із піком поширеності ≤ 8,1 випадку на 100 000 жінок віком 29 років і молодше (Програми спостереження, епідеміології та кінцевих результатів (SEER), 1987–1991). Хоча звичайно на це не звертали уваги, расових або етнічних відмінностей щодо папіломавірусної інфекції не виявлено в дослідженнях, у яких аналізували таку інформацію [54].
Найвищу поширеність папіломавірусної інфекції описують у ВІЛ-інфікованих. Частота патологічних результатів цитологічних досліджень тканин шийки матки у ВІЛ-серопозитивних підлітків і дорослих сягає 63 %, і ця частота є однаково вищою, якщо порівнювати з ВІЛ-серонегативними особами з контрольних груп, навіть за умови статистичної корекції щодо форм сексуальної поведінки [41, 54–56]. Повідомлялося про підвищені показники кондилом і ДНК вірусу папіломи людини також у ВІЛ-серопозитивних жінок (проби з шийки матки і періанальної зони) [57–59]. Хоча є мало даних, які свідчать про зростання частоти випадків раку шийки матки у ВІЛ-серопозитивних жінок, приблизний коефіцієнт співвідношення випадків, що спостерігаються, і тих, що передбачаються, становить 2,28 (ґрунтуючись на даних спостереження СНІД у Нью-Йорку). Як наслідок, 1993 року рак шийки матки стали вважати хворобою, що визначає можливість наявності СНІДу [41].
У Сполучених Штатах показники захворюваності на рак шийки матки різняться за расовою належністю. Дані SEER 1987–1991 років показали, що афроамериканці мають удвічі більшу поширеність раку шийки матки порівняно з білими (7,8 випадку на 100 000 білих жінок порівняно з 14 випадками на 100 000 темношкірих жінок).
Поширеність уражень позацервікальної локалізації, пов’язаних із вірусом папіломи людини, менше вивчена. Хоча бородавки на зовнішніх статевих органах охоплюють вульварну та періанальну зони, фактична захворюваність на ураження, спричинені вірусом папіломи людини, або на плоскоклітинні внутрішньоепітеліальні ушкодження вульварної та періанальної локалізації невідома. Інтерпретація факту виявлення ВПЛ і SIL у цих зонах досить суперечлива, оскільки рак цих двох локалізацій, на наш погляд, рідше пов’язують з вірусом папіломи людини, аніж рак шийки матки. Вірус папіломи людини виявлено лише у 50 % випадків раку вульви і у 85 % випадків плоскоклітинного раку періанальної зони; це наштовхує на думку, що природний розвиток папіломавірусної інфекції такої локалізації, найімовірніше, інший, аніж у разі інфекційних уражень шийки матки. Однак еволюційна та гістологічна схожість між заднім проходом і шийкою матки уможливила застосування тих самих діагностичних методик до папіломавірусної інфекції і SIL анальної зони. Хоча початкові спостереження уражень анальної зони вірусом папіломи людини пов’язувалися з чоловіками-гомосексуалістами, дані підтверджують думку, що вірус папіломи людини також інфікує задній прохід у жінок. Дослідження, в яких у жінок без порушень імунітету вивчали види папіломавірусної інфекції анальної локалізації за допомогою молекулярного аналізу, виявили частоту таких уражень у межах 2–60 % [56, 57]. Результати цих досліджень не можна узагальнити, оскільки в більшості з них залучали селективні групи ризику. У кількох дослідженнях моногамних жінок старшого віку отримано небагато (або жодних) доказів папіломавірусної інфекції анальної локалізації, що доводить статевий характер цих інфекцій [60, 61]. Також виявилося, що в жінок існують SIL анальної локалізації. У разі використання для діагнозу pap-мазка дослідження виявили, що лише у 4–8 % жінок без порушень імунітету він засвідчує наявність SIL анальної локалізації [57, 62]. Захворюваність на рак анальної локалізації низька; вона становить приблизно менше одного випадку на 100 000 жінок. Однак слід зазначити, що у разі раку анальної локалізації існує перевага жінок порівняно з чоловіками у співвідношенні відповідно 2 : 1.
Чинники ризику зараження вірусом папіломи людини і розвитку уражень
Свідчення на підтримку або спростування важливості різних чинників ризику потрапляння папіломавірусної інфекції дещо заплутують, оскільки дослідники часто використовують непорівнянні результати (наприклад, ототожнення плоскоклітинних внутрішньоепітеліальних ушкоджень з вірусом папіломи людини). Навіть у дослідженнях за допомогою виявлення ДНК методи виявлення були різними, що ускладнює будь-яке порівняння. Однак більшість дослідників погоджуються, що домінуючим чинником ризику потрапляння папіломавірусної інфекції є статева активність [48, 51, 63]. Хоча більшість досліджень, в яких оцінюють ці чинники, є поперечними, у кількох лонгітюдних дослідженнях захворюваності обґрунтувано їхній зв’язок із сексуальною активністю. Но і колеги [45] повідомили, що серйозними чинниками ризику зараження вірусом папіломи людини є численні сексуальні партнери протягом минулих шести місяців, а також кількість партнерів партнера-чоловіка, які були в нього впродовж життя. Кореляції з нещодавніми, але не з минулими формами статевої поведінки особи в цьому та інших дослідженнях підкреслюють минущий характер папіломавірусної інфекції. Зауважимо, що нестатева передача фактично не відіграє жодної ролі в інфекційних ураженнях шийки матки в дітей, підлітків і дорослих жінок. Хоча статева активність, безумовно, є єдиним найважливішим чинником ризику папіломавірусної інфекції анальної зони й вульви, менш зрозумілою залишається роль нестатевої передачі інфекції при цій локалізації уражень. Цілком можливо, що обсіменіння вагінальних виділень від уражень шийки матки, імовірно, сприяє потраплянню вірусу до вульви й анальної зони. Однак зв’язок між цим типом контакту з джерелом вірусу папіломи людини і фактичним зараженням або розвитком хвороби дуже сумнівний.
Молодий вік (менше 25 років) часто вважають чинником ризику зараження ВПЛ. Найсильнішим аргументом на користь чинника віку є його кореляція із сексуальною поведінкою високого ризику. Молоді жінки, особливо дівчата-підлітки, як свідчать дані більшості досліджень, демонструють сексуальну поведінку високого ризику, наприклад невдалий вибір партнерів, численні сексуальні партнери, часті сексуальні контакти порівняно із жінками старшого віку [64]. Крім того, партнери молодших за віком жінок схильні мати більшу кількість сексуальних партнерок. У ході аналізу епідеміологічних досліджень тяжко здійснити статистичну корекцію щодо значення поведінки партнера. Franco і колеги [65] повідомили, що за даними когортного дослідження, проведеного в Бразилії, особливості сексуальної поведінки відповідали за більшість відмінностей, пов’язаних із віком, у виявленні типів вірусу папіломи людини як низького, так і високого ризику. Інші дослідження засвідчили, що вік як чинник ризику зараження вірусом папіломи людини не залежить від сексуальної активності, отже, існує біологічний чинник ризику, пов’язаний з молодим віком [49–51]. Shew і колеги [66] повідомили, що дівчата-підлітки, в яких нещодавно почалася менструація, частіше заражалися вірусом папіломи людини, аніж дівчата-підлітки, які впродовж кількох років вже мали менструацію; автори припускають, що вразливість щодо вірусу папіломи людини припадає саме на час перед початком першої менструації. Однак якби вік був чинником ризику, очікувалося б, що вік при першому статевому контакті мав би також корелювати із виявленням латентної папіломавірусної інфекції. Кілька досліджень засвідчили, що вік при першому статевому контакті не є суттєвим (після статистичної корекції щодо кількості партнерів, яких жінка мала протягом життя) [67–69].
Як показано в дослідженнях із використанням методів виявлення ДНК вірусу папіломи людини, сексуальна поведінка, імовірно, є важливим чинником ризику розвитку захворювань, пов’язаних з ВПЛ, або чинники ризику розвитку SIL такі: ранній вік при першому статевому контакті, кількість сексуальних партнерів, кількість сексуальних партнерів партнера-чоловіка і наявність супутніх інших хвороб, що передаються статевим шляхом. На жаль, різні дослідження по-різному оцінюють важливість цих чинників ризику. Ці розбіжності зумовлені чинниками, що вносять плутанину, як це обговорювалося попередньо щодо досліджень з виявлення ДНК вірусу людської папіломи, тому що ці чинники ризику, пов’язані із сексуальною поведінкою, можуть просто відбивати ймовірність контакту з джерелом зараження вірусом папіломи людини. Оскільки всі плоскоклітинні внутрішньоепітеліальні ушкодження легкого ступеня (LSIL) пов’язані з папіломавірусною інфекцією, але не всі ураження, спричинені вірусом папіломи людини, є SIL, ці розбіжності в дослідженнях залишаються незрозумілими.
На відміну від даних щодо чинників ризику, отриманих у дослідженнях із виявлення ДНК вірусу папіломи людини, сексуальна поведінка протягом життя порівняно зі статевою активністю останнього часу, і вік при першому статевому контакті, на наш погляд, відіграють суттєву роль у розвитку SIL (і SCC). Кілька досліджень показали, що кількість статевих партнерів протягом життя корелює з дещо вищим відношенням шансів (1, 5) розвитку SIL і SCC [70, 71]. Так само дослідження показують, що жінки, які контактували з джерелом вірусу папіломи людини в молодому віці, можуть мати особливо високий ризик розвитку SIL і SCC. Вік при першому статевому контакті сильно корелює з ризиком розвитку інвазійного раку шийки матки. Ризик у жінок, у яких перший статевий контакт відбувся у віці до 18 років, у п’ять разів перевищував ризик у жінок, які почали статеве життя після 22 років [70–72]. Про подібні результати щодо SIL повідомив Wright [73]. Середній вік пацієнтів із діагнозом LSIL — 22,5 і HSIL — 25 років у групі пацієнтів, чий вік при першому статевому контакті був у межах від 10 до 14 років, порівняно із середнім віком 34 і 37 років при діагнозах LSIL і HSIL відповідно у групі пацієнтів, які почали статеве життя у віці 20 років або старше.
Використання оральних контрацептивів (за даними деяких досліджень) вважають чинником ризику папіломавірусної інфекції, розвитку HSIL і SCC. Vandenvelde (1992) [74] повідомив, що виявлення ДНК вірусу папіломи людини корелювало з використанням оральних контрацептивів, але лише тих, які містять одночасно і постійний сильнодіючий естроген, і високоактивний сильнодіючий прогестерон, підтверджуючи тим самим, що такі кореляції, по суті, можуть пояснюватися конкретною формою прогестерону, який міститься в препаратах. Більшість досліджень, метою яких було вивчення використання оральних контрацептивів і виявлення в жінок вірусу папіломи людини, не засвідчили жодних кореляцій після статистичної корекції щодо форм сексуальної поведінки [45, 48, 75]. З іншого боку, HSIL і SCC, за даними досліджень, сильніше корелюють з тривалим використанням оральних контрацептивів, що доводить їх суттєвий вплив на розвиток хвороб, пов’язаних з вірусом папіломи людини, але не на зараження вірусом. Moscicki [76] і Ho [45] та їхні колеги також не виявили жодної кореляції між використанням оральних контрацептивів і сталим характером папіломавірусної інфекції.
Ендогенний гормональний вплив, пов’язаний з вагітністю, тривалий час вважали чинником ризику розвитку хвороб, пов’язаних з вірусом папіломи людини. Більшість досліджень засвідчили, що у вагітних жінок не зафіксовано підвищеної частоти виявлення ДНК вірусу папіломи людини, а також кондилом [77, 78]. Однак кілька спостережень показали, що кондиломи, які трапляються протягом вагітності, більш стійкі до терапії. Хоча в минулому повідомлялося про швидкий розвиток плоскоклітинних внутрішньоепітеліальних ушкоджень протягом вагітності, результати сучасних досліджень не підтверджують такого висновку. Слід зазначити, що кольпоскопія протягом вагітності може часто вводити в оману через деформації шийки матки. Інший цікавий зв’язок з вагітністю — спостереження асоціації між високою плідністю (> 7) і раком шийки матки [70, 71]. Це наводить на думку, що можуть відігравати роль численні травми, пов’язані з народженням дітей, чи хронічні гормональні зміни. З іншого боку, ці дані виявилися більш характерними для країн третього світу, як і наявність партнерів з поведінкою високого ризику (партнери, які практикують секс з повіями), і набагато вищі в жінок, які часто народжували [79].
Хоча не помічено, що куріння сигарет впливало на частоту та тривалість виявлення ДНК вірусу папіломи людини, доведено його роль у розвитку SIL і SCC. Звичайно, тютюн має відомі канцерогенні властивості. Цікаво, що метаболіти тютюну — нікотін і котинин — можна виявити в слизу шийки матки жінок, які курять. Крім того, дослідження показали, що вміст цих метаболітів корелює з імунною функцією епітелію шийки матки. Barton і колеги [80] виявили, що кількість звичайних для епітелію генітального тракту клітин Лангерганса (КЛ), що вміщують антигени, зменшується в жінок з високим рівнем нікотину в слизовій оболонці шийки матки порівняно з жінками з нижчим рівнем. Інші дослідники виявили, що зменшена кількість клітин Лангерганса є звичайним явищем при SIL, висуваючи гіпотезу про роль нікотину в розвитку SIL. Однак результати епідеміологічних досліджень, в яких вивчали роль куріння сигарет, виявилися суперечливими. Кілька досліджень показали підвищений ризик LSIL, HSIL і SCC у жінок, які курять [81–83]. Olsen із колегами [84] повідомили, що в жінок-курців, в яких постійно виявляли ДНК вірусу папіломи людини типу 16, ризик HSIL у 66 разів вищий порівняно із жінками без HSIL. Тривалість куріння, на наш погляд, також є важливою характеристикою [85]. З іншого боку, кілька досліджень виявили, що після статистичної корекції щодо інших чинників, включаючи сексуальну поведінку, вплив куріння був відсутній [68, 86].
Вивчення кореляцій між характером харчування і раком також поширюється на рак шийки матки. Більшість досліджень у цій сфері пов’язані з клінічними випробуваннями, що обмежує нашу спроможність узагальнити цю інформацію щодо природного розвитку папіломавірусної інфекції. Фолієва кислота, ретиноїди й антиоксиданти, наприклад бета-каротин, викликають найбільший інтерес. Butterworth і колеги [87] повідомили про те, що недостатність фолатів і каротиноїдів пов’язана з розвитком SIL. Liu і колеги [88] з’ясували, що більш високий вміст цинку та ретинолу в плазмі крові пов’язаний з регресом SIL. Однак результати досліджень, в яких вивчали використання харчових добавок у лікуванні SIL, виявилися невтішними [88].
Одним із найважливіших, але найменш зрозумілих чинників розвитку SIL є імунна реакція носія. Хоча утворення в сироватці крові антитіл до вірусу папіломи людини добре задокументовано, гуморальна реакція (або утворення антитіл), за даними досліджень, не є важливою в контролі зараження вірусом папіломи людини або розвитку хвороби. Більш імовірно, що жінки із SIL, SCC або просто з виявленим вірусом папіломи людини матимуть у сироватці крові антитіла до вірусу папіломи людини, аніж жінки, в яких немає захворювання або його не виявлено. Це вказує на те, що виявлення антитіл є відносно адекватним показником наявності вірусу папіломи людини, але не є важливим у запобіганні розвитку хвороби. Навпаки, переконливі докази свідчать про те, що клітинний імунітет відіграє важливу роль у розвитку хвороби. Найпереконливіші докази отримано в епідеміологічних дослідженнях пацієнтів з порушеннями клітинного імунітету, наприклад в осіб із трансплантованими органами, уродженим імунодефіцитом чи ВІЛ-інфікованих. Помічено, що серед них частіше фіксують випадки кондиломи, вірусу папіломи людини і ракових утворень аногенітальної зони. Стократне зростання ризику раку шийки матки, вульви та анальної зони спостерігалося у пацієнтів із трансплантованими нирками порівняно з особами з контрольних груп. Численні дослідження засвідчили також зростання частоти нових випадків виявлення ДНК вірусу папіломи людини в шийці матки й анальній зоні та SIL у жінок з ВІЛ-інфекцією порівняно з жінками без ВІЛ-інфекції з контрольної групи. Вважається, що такі кореляції в основному пояснюються пригніченням імунної системи, пов’язаним із втратою клітин CD4. У жінок із кількістю клітин CD4 менше 200 кл/мл, за даними досліджень, суттєво зростає ризик розвитку SIL [41]. Однак деякі дослідники доводять, що у ВІЛ-інфікованих жінок можуть спрацьовувати інші імунні механізми, включаючи аномальне продукування цитокінів ураженими ВІЛ лімфоцитами у вогнищі інфекції й посилену впливом ВІЛ-1 експресію генів Е6 і Е7 [89]. На відміну від зростання частоти випадків SIL зараження вірусом папіломи людини й кондилом, не повідомляли про зростання частоти випадків раку шийки матки, вульви та анальної зони серед ВІЛ-інфікованих жінок. Цю невідповідність можна пояснити кількома факторами. Передусім час, необхідний для розвитку раку, може перевищувати сучасну тривалість життя ВІЛ-позитивних жінок. Однак існує гіпотеза, що частота нових випадків повільного розвитку плоскоклітинного раку аногенітальної зони може зростати разом з поліпшеним прогнозом тривалості життя, що очікується з появою високоактивної антиретровірусної терапії (HAART). Ефективність скринінгових програм із виявленням і наступним лікуванням передракових ушкоджень також може впливати на захворюваність на рак.
Хоча досліджувати функцію клітинного імунітету (КІ) дуже тяжко, результати кількох досліджень підтверджують його роль у проявах папіломавірусної інфекції в жінок без порушень імунітету. Nakagawa з колегами [90] показали, що менш імовірним є те, що жінки із SIL матимуть реакцію клітинного імунітету на ВПЛ типу 16 порівняно з жінками, інфікованими вірусом папіломи людини, але без ознак SIL. Інші дослідження, що проводилися на мишах, підтвердили роль клітинного імунітету в опосередкуванні експресії вірусу папіломи людини.
Хоча дослідження засвідчили, що папіломавірусна інфекція є тимчасовою в більшості молодих жінок, стійка папіломавірусна інфекція відіграє вирішальну роль у розвитку HSIL і SCC. Стійкість папіломавірусної інфекції корелювала зі зростанням у 14–40 разів ризику розвитку HSIL порівнянна з випадками минущої інфекції або без неї. Ступінь ризику зростає з подовженням часу існування інфекції; він найвищий у жінок, які відвідують спеціалізовані клініки з лікування хвороб, що передаються статевим шляхом, більший щодо стійкості папіломавірусної інфекції при зараженні типами вірусу високого ризику і найнижчий у молодих жінок [43, 45, 65]. В одному з досліджень Но і колеги [45] виявили, що ризик розвитку SIL за наявності стійкої папіломавірусної інфекції типами вірусу високого ризику зростає у 37 разів, тоді як ризик, пов’язаний із наявністю стійкої папіломавірусної інфекції типами вірусу низького ризику, — лише в 7 разів. Moscicki і колеги [76] виявили трохи менше зростання ризику (у 14 разів) розвитку HSIL серед підлітків і молодих жінок із стійкою інфекцією ВПЛ високого ризику, порівняно з тим ризиком, про який повідомили Но і колеги [45], наголошуючи на ризику, пов’язаному з часом існування інфекції, оскільки вікова група в дослідженні Moscicki і колег була молодшою. Хоча ці ризики є високими, зазначимо, що більшість жінок у цих дослідженнях залишаються вільними від SIL, незважаючи на наявність папіломавірусної інфекції або на стійкість інфекції, з акцентом на важливості інших супутніх чинників для розвитку хвороби. Ризик стійкості папіломавірусної інфекції важко визначити, оскільки більшість жінок мають минущу інфекцію й повторний аналіз на наявність вірусу папіломи людини в жінок показав, що поточні аналізи характеризуються деякою непостійністю щодо здатності виявити латентну інфекцію або низьким рівнем інфекції. Ураховуючи ці обмеження, окремі дослідження з вивчення довготривалих випадків стійкої інфекції засвідчили небагато епідеміологічних кореляцій або ризиків, пов’язаних безпосередньо зі стійкістю папіломавірусної інфекції.
Клінічне використання скринінгових досліджень на наявність вірусу папіломи людини
Скринінгові дослідження на наявність раку шийки матки в клінічну практику запровадили наприкінці 1950-х років після появи рар-мазків. Скринінг базується на тому факті, що раку шийки матки передує тривала передракова стадія. Раннє виявлення передбачає лікування та усунення передракового ушкодження й таким чином зменшує ризик і захворюваність на рак. Ефективність скринінгу щодо зниження захворюваності на рак шийки матки не заперечується. Показники частоти випадків раку шийки матки, що ґрунтуються на даних Програми спостереження, епідеміології та кінцевих результатів, становлять 50 випадків на 100 000 жінок до появи скринінгових досліджень за допомогою pap-мазка і 8 випадків на 100 000 жінок останнім часом за даними скринінгових досліджень населення у Сполучених Штатах [91]. Половину випадків раку шийки матки у Сполучених Штатах виявлено серед жінок, в яких ніколи не брали pap-мазок, і ще 10 % виявлено серед жінок, в яких не брали його протягом останніх п’яти років [92].
Хоча pap-мазки різко знизили частоту раку шийки матки, існують також відомі обмеження, пов’язані зі скринінгом за допомогою рар-мазка. Чутливість pap-мазків у середньому становить 80 % [93, 94]. Щорічно виявляють, що приблизно у 4500 жінок у Сполучених Штатах, які брали участь у скринінговому дослідженні коли-небудь, розвивається рак шийки матки [95]. Лабораторні помилки, так само як і проблеми із формуванням вибірки, сприяють хибнонегативним результатам. Ці проблеми спонукали клініцистів використовувати альтернативні цитологічні методи скринінгу, такі як цитологія на рідкій основі та допоміжний тест на основі молекулярного аналізу ДНК вірусу папіломи людини.
Традиційно клітини з поверхні шийки матки, зібрані щіточкою або тампоном, наносять (часто нерівномірно) на предметне скло й фіксують в умовах клінічних відділень, а потім направляють до лабораторії для забарвлювання за методом Papanicolaou. Звичайно лише мала частина клітин плоского епітелію (приблизно до 10 %) потрапляє на скло; більшість залишається на щіточці або тампоні й не використовується. Крім того, до предметного скла прилипають слиз, кров та органічні залишки, для цитології на рідкій основі використовують клітини, зібрані звичайним шляхом, однак їх змішують з рідким середовищем (виробництва PreservCyt Cytyc Corporation, Marlborough, MA). Дослідження показали, що зі щіточки/тампона до рідкого середовища потрапляє більша кількість клітин порівняно з традиційною технікою мазка. Середовище направляють до лабораторії, де клітини обробляють на фірменому апараті ThinPrep. Апарат фільтрує середовище, видаляючи домішки, слиз і кров, і перемішує клітини, накладаючи їх на предметне скло рівномірним шаром. Хоча при цьому клітини легше розрізняти, на предметному склі знаходиться лише 5 % зразка. Деякі дослідження показали, що технологія ThinPrep може дати більшу кількість зразків, які визнають неадекватними через втрату клітин із зони трансформації. У кількох поточних дослідженнях вивчають рентабельність методів скринінгу pap-мазків з використанням технології ThinPrep.
Дві комп’ютерні системи цитологічних досліджень у Сполучених Штатах (Papnet і AutoPap 300QC) отримали схвалення Адміністрації з контролю продуктів харчування і ліків щодо допомоги в контролі якості. Ці комп’ютеризовані системи призначені читати pap-мазок за допомогою технології невральних мереж, що дає змогу комп’ютеру розпізнавати нормальні й патологічні клітини. Koss і колеги [96] повідомили, що система Papnet, яка розпізнає 97 % патологічних мазків, про аномальність яких було відомо, здатна додатково виявити 30 % зразків, що їх помилково вважали нормальними, для тих жінок, в яких згодом розвивалися плоскоклітинні внутрішньоепітеліальні ушкодження тяжкого ступеня або плоскоклітинний рак [97]. Зафіксована чутливість Auto-Pap: 88,4 % для LSIL, 95,1 % для HSIL і 96,4 % для SCC [98]. Ці методи останнім часом схвалено лише для контролю якості, тривають дослідження щодо визначення їхньої корисності як первинного інструменту скринінгу. Їхню ефективність і рентабельність у звичайній практиці ще не встановлено.
Ще більшу суперечність викликає корисність для клінічної практики аналізу на виявлення ДНК вірусу папіломи людини. У кількох дослідженнях оцінювали аналіз на виявлення ДНК вірусу папіломи людини як компонент медичної допомоги жінкам, в яких знайдено атипові клітини плоского епітелію невизначеного значення (ASCUS) або ознаки LSIL за даними рар-мазка. Сучасні стандарти практики стосовно ASCUS коливаються, і деякі медичні центри повторюють pap-мазок через 3–6 місяців, тоді як інші центри відразу направляють жінку на кольпоскопічне обстеження, оскільки, за оцінками, приблизно 20–30 % цих жінок мають HSIL. Хоча pap-мазок на LSIL узагалі виявляє тих, кого треба направити на кольпоскопію, деякі клінічні стандарти вимагають повторення pap-мазка перед направленням на кольпоскопію. Однак із лікуванням LSIL часто не поспішають, хіба що коли ушкодження стає стійким або прогресує. Оскільки більшість жінок з ASCUS або LSIL не потребують лікування, був би корисним аналіз, який краще сортував би тих, хто потребує або кольпоскопії, або лікування. Дослідження, базовані на виявленні ДНК вірусу папіломи людини, на які ми посилалися вище, показали, що наявність і стійкість типів ДНК вірусу папіломи людини «високого ризику» є факторами ризику розвитку SIL до HSIL або до SCC. Обгрунтування необхідності додаткових аналізів полягає в тому, що жінок з невизначеними результатами pap-мазків (наприклад, ASCUS) або LSIL направляють для подальшого обстеження лише в тому разі, якщо в них виявлено ДНК вірусу папіломи людини типів «високого ризику». Дані дослідження з оцінки так званого рефлекс-тестування на ВПЛ, в якому аналіз на виявлення ДНК вірусу папіломи людини автоматично проводять при наявності ASCUS на pap-мазках, показали чутливість у 93 % щодо виявлення HSIL [99]. Чутливість аналізу на виявлення ДНК вірусу папіломи людини в комбінації з цитологічним дослідженням — 95–100 % у жінок з ASCUS або LSIL, які належали до груп високого ризику або були у віці старше 25 років [100, 101]. На жаль, через високу поширеність папіломавірусної інфекції саме серед молодих жінок специфічність аналізу на виявлення ДНК дуже низька (30–44 %) [99]. Така низька специфічність призводить до додаткових витрат, пов’язаних з кольпоскопічним обстеженням занадто великої кількості осіб. З іншого боку, додатковий звичайний аналіз на виявлення ДНК вірусу папіломи людини в жінок віком понад 35 років може підвищити специфічність, оскільки жінки, в яких виявлено вірус папіломи людини, найімовірніше, мають стійку папіломавірусну інфекцію й високий ризик можливого розвитку HSIL. Аналіз на виявлення ДНК вірусу папіломи людини як основний метод дослідження може бути кориснішим для клінічної практики в країнах, що розвиваються, де програми цитологічного дослідження дорогі й жінки можуть бути досліджені за допомогою pap-мазка лише один раз протягом усього життя.
Вакцини проти вірусу папіломи людини
Прогрес у вивченні молекулярної структури вірусу папіломи людини, імунних реакцій і в розвитку технологій рекомбінації ДНК на молекулярному рівні сприяв створенню вакцин для запобігання інфекції й лікування хвороб, пов’язаних з ВПЛ-1. Профілактичні вакцини мають на меті запобігати розвитку плоскоклітинних внутрішньоепітеліальних ушкоджень легкого ступеня або плоскоклітинних внутрішньоепітеліальних ушкоджень тяжкого ступеня за рахунок стимулювання антивірусної імунної реакції. Кілька тваринних вакцин показали багатообіцяючі результати щодо запобігання інфікуванню вірусом папіломи корів, вірусом папіломи ротової порожнини собак і вірусом папіломи американського кролика [102–104]. Лікувальні вакцини на основі імунологічно важливих епітопів призначені для лікування існуючих HSIL або SCC. У дослідженнях на тваринах виявлено захисну дію від розвитку деяких Е6- і Е7-позитивних пухлин [105]. Генна терапія, за допомогою якої до клітини передається потенційно корисний генетичний матеріал, є іншим типом лікування вакцинами, що використовується при інших ракових утвореннях. Проводяться клінічні випробування людської вакцини проти вірусу папіломи людини для лікування пацієнтів з пізніми стадіями раку шийки матки, а також широкомасштабні дослідження з профілактики цього захворювання. Через великий проміжок у часі між інфікуванням і розвитком HSIL і SCC (навіть ще більший) потрібно кілька років, щоб отримати будь-які висновки з широкомасштабних досліджень щодо профілактики.
Лікування
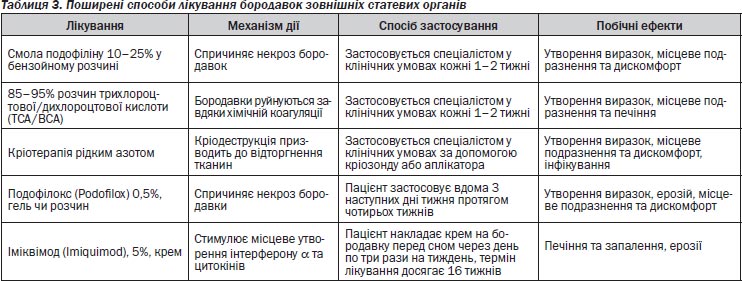
Стандарти лікування бородавок статевих органів є досить однотипними, і ті процедури, що їх використовує лікар, і ті, до яких вдаються пацієнти, мають однакові показники ефективності (приблизно 50–70 %) (табл. 3).
Лікування бородавок статевих органів може бути тривалим і фруструючим процесом для деяких жінок, примушуючи їх неодноразово відвідувати лікаря протягом кількох місяців. Отже, набувають популярності методи лікування, за якими процедури проводить сама пацієнтка. Хоча тривалість лікування однакова (від кількох тижнів до місяців), таке лікування не потребує відвідування медичної установи. Радикальна терапія лазером або хірургічним видаленням надто дорога, але може виявитися необхідною в резистентних випадках. Лікувати жінок зі зниженим імунітетом особливо тяжко, оскільки випадки резистентності й частота рецидивів у них надзвичайно високі, незважаючи на активну терапію.
Лікування плоскоклітинних внутрішньоепітеліальних ушкоджень шийки матки залежить від низки чинників, включаючи ступінь цих ушкоджень, їхній розмір, вік та імунний статус жінки. Як зазначалося, на LSIL найчастіше звертають увагу, тому спонтанні ремісії є загальновизнаними. Однак тривалість інфекції протягом року і більше або розвиток HSIL — критерії для втручання. Мета лікування полягає у видаленні або викоріненні ушкодження. Існує кілька методів видалення. Кріотерапія як найдешевша залишається основним методом лікування більшості випадків SIL шийки матки. Нові методи, наприклад процедура електрохірургічного видалення петлею (loop electrosurgical excision procedure — LEEP), тепер є стандартом для багатьох типів ушкоджень. Цей метод дорожчий, однак ефективніший, адже при цьому видаляється досить велика ділянка тканини, щоб патолог був у змозі гарантувати, що межі ушкоджень не містять злоякісної тканини. Інші методи включають лазерне видалення або конізацію заморожуючим мікротомом. Обидва методи зараз використовуються рідше, ніж LEEP-терапія. Хоча ці хірургічні методи є стандартними при HSIL піхви та вульви, немає жодних сучасних практичних стандартів щодо лікування HSIL анальної зони. Нехірургічні методи, включаючи застосування хімічних засобів, таких як 5-фторурацил, використовують для великих ушкоджень генітального тракту. Також тривають дослідження щодо використання системної медикаментозної терапії [106].
Консультування
Широкий діапазон клінічних проявів папіломавірусної інфекції призводить до плутанини як із боку лікаря, так і з боку жінки, коли вони стикаються з діагнозом. Лонгітюдні дослідження папіломавірусної інфекції поглибили наше розуміння щодо природного розвитку захворювання, але безліч питань залишаються джерелом фрустрації пацієнтів при пошуках інформації. Хоча важливість ролі сексуальної активності в передачі вірусу не заперечують, частота передачі інфекції у випадках її латентної форми залишається невідомою. Це «невідоме» джерело вірусу папіломи людини часто викликає занепокоєння щодо чесності партнера. Звичайно, якщо не підійти делікатно й щиро, діагноз може призвести до конфлікту в теперішніх або майбутніх стосунках.
Доступність аналізу на виявлення ДНК вірусу папіломи людини не дає прямої вигоди пацієнткам, які в разі позитивного результату постають перед проблемами діагнозу інфекційної хвороби, що передається статевим шляхом, щодо того, матиме чи не матиме захворювання клінічні наслідки, матиме чи не матиме інфекція зворотний розвиток, можуть чи не можуть розвинутися злоякісні новоутворення. Хоча переваги аналізу обговорювалися раніше, треба наголосити, що більшість жінок не матимуть ані хронічної інфекції, ані її розвитку до HSIL або SCC. Про негативний психологічний вплив діагнозу папіломавірусної інфекції не повідомлялося. Дослідження студенток коледжу, яким пропонували відповісти на запитання, як вони оцінюють гіпотетичну можливість виявлення в них вірусу папіломи людини, констатувало, що цей діагноз пов’язаний з почуттями провини, гніву, тривоги й відчуттям чогось брудного [107]. Ці негативні почуття можуть призвести до сексуальних розладів або до ризикованої поведінки [108]. Процес повідомлення діагнозу має супроводжуватися інформаційним консультуванням, яке акцентує увагу на всюдисущому характері інфекції, низькій імовірності подальшого її розвитку й сучасних обмеженнях медичного знання. Це також дає нагоду обговорити ризики статевого життя та безпечну сексуальну поведінку.
Висновки
Досягнення наукових досліджень щодо розуміння молекулярних процесів і природного розвитку папіломавірусної інфекції поліпшили нашу здатність її оцінювати й діагностувати та належним чином спостерігати жінок з папіломавірусною інфекцією і тих осіб, які мають ризик розвитку захворювань, пов’язаних із вірусом папіломи людини. Існує, утім, розрив між науковим знанням, що має сприяти дедалі ширшому моніторингу наслідків, пов’язаних із папіломавірусною інфекцією, і системою медичної допомоги, в якій обмеження вартості послуг часто є першочерговим питанням у практичних рішеннях. З іншого боку, недооцінка ситуації, пов’язана з обмеженням вартості послуг, може протистояти судово-медичним вимогам, що диктують переоцінку, щоб захистити клініциста від можливості того, щоб наявність хвороби пропустили. Цілком імовірно, що аналіз на виявлення ДНК вірусу папіломи людини в майбутньому запровадять у клінічну практику, але треба краще зрозуміти переваги цього аналізу, перш ніж буде переглянуто стандарти обслуговування. Наукові дослідження також треба зосередити на психологічному впливі діагнозу латентної інфекції, перш ніж тестування на наявність вірусу папіломи людини стане частиною звичайної клінічної практики. Зусилля щодо розробки нових методів лікування й профілактики за допомогою вакцин у майбутньому, імовірно, змінять перебіг і епідеміологію папіломавірусної інфекції.
1. Bafverstedt В. Condylomata Acuminata — past and present // Acta Derm. Vernereol. 1967, 47, 376-381.
2. Hausen Hz. Attempts to detect virus specific DNA in human tumors // Int. J. Cancer. 1974, 13, 650-656.
3. Franco E.L.F. Epidemiology of anogenital warts and cancer // Obset. Gynecol. Clin. North Am. 1996, 23, 597-623.
4. Bosch P., Sanjose S., Castellsaugue X., Munoz N. Geographical and social patterns of cervical cancer incidence // New Developments in Cervical Cancer Screening and Prevention / E.L. Franco, J. Monsonego, eds. — Blackwell, Oxford, 1997. — Р. 23-33.
5. IARC. IARC monographs on the Evaluation of Carcinogenic Risks to Humans: Human Papillomaviruses. — World Health Organization, Lyon, 1995, vol. 64.
6. Lorincz A. Methods of DNA hybridization and their clinical applicability to human papillomavirus detection // New Developments in Cervical Cancer Screening and Prevention / E.L. Franco, J. Monsonego, eds. — Blackwell, Oxford, 1997. — Р. 325-337.
7. Shulman J., Leyton M., Hamilton R. The Papanicolaou smear: An insensitive case-finding procedure // Am. J. Obstet. Gynecol. 1974, 120, 446-451.
8. Wright T.C., Kurman R.J., Ferenczy A. Precancerous lesions of the cervix // Blaustein’s Pathology of the Female Genital Tract / R.J. Kurman, ed. — 4th ed. — New York: Springer-Verlag, 1994. — Р. 229-277.
9. Ostor A.G. Natural history of cervical intraepithelial neoplasia: A critical review. International // Gynecol. Pathol. 1993, 12, 186-192.
10. Syrjanen K. Biological behaviour of cervical intraepithelial neoplasia // New Developments in Cervical Cancer Screening and Prevention / E. Franco, J. Monsonego, eds. — Blackwell, Oxford, 1997. — Р. 93-108.
11. Chan S.Y., Delius H., Halpern A.L., Bernard H.U. Analysis of genomic sequences of 95 papillomavirus types: uniting typing, phylogeny, and taxonomy // Virol. 1995, 69, 3074-3083.
12. De Villiers E.M. Human pathogenic papillomavirus types: An update // Microbiol. Immunol. 1994, 186, 1-12.
13. Southern S., Hemngton C. Molecular events in uterine cervical cancer // Sex. Transm. Infect. 1998, 74, 101-109.
14. Lorincz A.T., Reid R., Jenson A.B., Greenberg M.D., Lancaster W., Kurman R.J. Human papillomavirus infection of the cervix: Relative risk associations of 15 common anogenital types // Obstet. Gynecol. 1992, 79, 328-337.
15. Cullen A.P., Reid R., Campion M., Lorincz A.T. Analysis of the physical state of different human papillomavirus DNAs in intraepithelial and invasive cervical neoplasm // Virol. 1991, 65, 606-612.
16. Van Ranst M., Tachezy R. and Burk R.D. Human papillomavirus: A never ending story? // Papillomavirus Reviews: Current Research on Papillomaviruses / C. Lacey, ed. — Leeds University Press, Leeds, 1996. — Р. 1-20.
17. Smotkin D., Prokoph H., Wettstein F. O. Oncogenic and nononcogenic human genital papillomaviruses generate the E7 mRNA by different mechanisms // J. Virol. 1989, 63, 1441-1447.
18. Werness B.A., Levine A.J., Howley P.M. Association of human papillomavirus types 16 and 18 E6 proteins with p53 // Science. 1990, 248, 76-79.
19. Romanczuk H., Howley P.M. Disruption of either the El or the E2 regulatory gene of human papillomavirus type 16 increases viral immortalization capacity // Proc. Natl. Acad. Sci. V.S.A. 1992, 89, 3159-3163.
20. Woodworth C.D., Notario V., DiPaolo J.A. Transforming growth factors beta 1 and 2 transcriptionally regulate human papillomavirus (HPV) type 16 early gene expression in HPV-immortalized human genital epithelial cells // J. Viral. 1990, 64, 4767-4775.
21. Fairley C.K., Chen S., Tabrizi S.N., Leeton K., Quinn M.A., Garland S.M. The absence of genital human papillomavirus DNA in virginal women // Int. J. STD AIDS. 1992, 3, 414-417.
22. Rylander E., Ruusuvaara L., Almstromer M.W., Evander M., Wadell G. The absence of vaginal human papillomavirus 16 DNA in women who have not experienced sexual intercourse // Ohstet. Gynecol. 1994, 83, 735-737.
23. Barrett T.J., Silbar J.D., McGlinley J.P. Genital warts — a venereal diseas // JAMA. 1954, 154, 333-334.
24. Oriel J.D. Natural history of genital warts // Br. J. Vener. Dis. 1971, 47, 1-13.
25. Barrasso R., Debrux J., Croissant O., Orth G. High prevalence of papillomavirus-associated penile intraepithelial neoplasia in sexual partners of women with cervical intraepithelial neoplasia // N. Engl. J. Med. 1987, 317, 916-923.
26. Ingram D.L., Everett V.D., Lyna P.R., White S.T., Rockwell L.A. Epidemiology of adult sexually transmitted disease agents in children being evaluated for sexual abuse // Pediat. Infect. Dis. 1992, 11, 945-950.
27. Handley L., Dinsmore W., Maw R., Corbette R., Burrows D., Bharucha H., Swann A., Bingham A. Anogenital warts in prepubertal children; sexual abuse or not? // Int. J. STD AIDS 1993, 4, 271-279.
28. Nuovo G.J., Lastarria D.A., Smith S., Lemer J., Comite S.L., Eliezri Y.D. Human papillomavirus segregation patterns in genital and nongenital warts in prepubertal children and adults // Am. J. Clin. Pathol. 1991, 95, 467-474.
29. Obalek S., Jablonska S., Favre M., Walczak L., Orth G. Condylomata acuminata in children: Frequent association with human papillomaviruses responsible for cutaneous warts // Am. Acad. Dermatol. 1990, 23, 205-213.
30. Watts D.H., Koutsky L.A., Holmes K.K., Goldman D., Kuypers J., Kiviat N.B., Galloway D.A. Low risk of perinatal transmissin of human papillomavirus: Results from a prospective cohort study // Am. J. Ohstet. Gynecol. 1998. 178, 363-373.
31. Quick C.A., Watts S.L., Kryzyzek R.A., Faras A.J. Relationship between condylomata and laryngeal papillomata. Clinical and molecular virological evidence // Ann. Otol. Rhinol. Laryngol. 1980, 89, 467-471.
32. Shah K., Kashima H., Polk B.F., Shah P., Abbey H., Abramson A. Rarity of cesarean delivery in cases of juvenile-onset respiratory papillomatosis // Ohstet. Gynecol. 1986, 68, 795-799.
33. Sedlacek T.V., Lindheim S., Eder C., Hasty L., Woodland M., Ludomirsky A., Rando R.F. Mechanism for human papillomavirus transmission at birth // Am. J. Obstet. Gynecol. 1989, 161, 55-59.
34. Rogo K.O., Nyansera P.N. Congenital condylomata acuminata with meconium staining of amniotic fluid and fetal hydrocephalus: Case report // East Afr. Med. J. 1989, 66, 411-413.
35. Syrjanen K., Hakama M., Saarikoski S., Vayrynen M.,Yliskoski M., Syrjanen S., Kataja V., Castren O. Prevalence, incidence, and estimated life-time risk of cervical human papillomavirus infections in a nonselected Finnish female population // Sex. Transm. Dis. 1990, 17, 15-19.
36. Koutsky L., Galloway D.A., Holmes K.K. Epidemiology of genital human papillomaviruses // Epidemiol. Rev. 1988, 10, 122-163.
37. Kiviat N.B., Koutsky L.A., Paavonen J.A., Galloway D.A., Critchlow C.W., Beckmann A.M., McDou-gall J.K., Peterson M.L., Stevens C.E., Lipinski C.M. Prevalence of genital papillomavirus infection among women attending a college student health clinic or a sexually transmitted disease clinic // J. Infect. Dis. 1989, 159, 293-302.
38. Lacey C.J.N., Mulcahy F.M. Koilocyte frequencey and prevalence of cervical human papillomavirus infection // Lancet. 1986, 557-558.
39. Martinez J., Smithe R., Farmer M., Resau J., Alger L., Daiel R., Gupta J., Shah K., Naghashfar Z. High prevalence of genital tract papillomavirus infection in female adolescents // Pediatrics 1988, 92, 604-608.
40. Meisels A. Cytologic diagnosis of human papillomavirus: Influence of age and pregnancy stage // Acta Cytol. 1991, 36, 480-482.
41. Wright T.C. Papillomavirus infection and neoplasia in women infected with human immunodeficiency virus // New Developments in Cervical Cancer Screening and Prevention / E.L. Franco, J. Monsonego, eds. — Blackwell, Oxford, 1997. — Р. 131-143.
42. Bauer H.M., Ting Y., Greer C.E., Chambers J.C., Tashiro C.J., Chimera J., Reingold A., Manos M.M. Genital human papillomavirus infection in female university students as determined by a PCR-based method [see comments] // JAMA. 1991, 265, 472-477.
43. Hildesheim A., Schiffman M.H., Gravitt P.E., Glass A.G., Greer C.E., Zhang T., Scott D.R., Bush B.B., Lawler P., Sherman M.E., Kurman R.J., Manos M.M. Persistence of type-specific human papillomavirus infection among cytologically normal women // J. Infect. Dis. 1994, 169, 235-240.
44. Kotloff K.L., Wasserman S.S., Russ K., Shapiro S., Daniel R., Brown W., Frost A., Tabara S.O., Shah K. Detection of genital human papillomavirus and associated cytological abnormalities among college women // Sex. Transm. Dis. 1998, 25, 243-250.
45. Ho G.Y.F., Bierman R., Beardsley L., Chang C.J., Burk R.D. Natural history of cervicovaginal papillomavirus infection in young women // N. Engl. J. Med. 1998, 338, 423-428.
46. Moscicki A.B. Genital HPV infections in children and adolescents // Obstet. Gynecol. Clin. North Am. 1996, 23, 675-697.
47. Melkert P.W., Hopman E., van den Brule A.J., Risse E.K., van Diest P.J., Bleker O.P., Helmerhorst T.M.E.S., Meijer C.J., Walboomers J.M. Prevalence of HPV in cytomorphologically normal cervical smears as determined by the polymerase chain reaction, is age-dependent // Int. J. Cancer. 1993, 53, 919-923.
48. Moscicki A.B., Palefsky J., Gonzales J. and Schoolnik G.K. Human papillomavirus infection in sexually active adolescent females: Prevalence and risk factors // Pediatr. Res. 1990, 28, 507-513.
49. Burk R.D., Kelly P., Feldman J., Bromberg J., Vermund S.H., DeHovitz J.A., Landesman S.H. Declining prevalence of cervicovaginal human papillomavirus infection with age is independent of other risk factors // Sex. Transm. Dis. 1996, 23, 333-341.
50. Wheeler C.M., Parmenter C.A., Hunt W.C., Becker T.M., Greer C.E., Hildesheim A., Manos M.M. Determinants of genital human papillomavirus infection among cytologically normal women attending the University of New Mexico student health center // Sex. Transm. Dis. 1993, 20, 286-289.
51. Bauer H.M., Hildesheim A., Schiffman M.H., Glass A.G., Rush B.B., Scott D.R., Cadell D.M., Kurman R.J., Manos M.M. Determinants of genital human papilloma-virus infection in low-risk women in Portland, Oregon // Sex. Transm. Dis. 1993, 20, 274-278.
52. Koutsky L.A. Epidemiology of genital human papillomavirus infection // Am. J. Med. 1997, 102(5A), 3-8.
53. Becker T.M., Stone K.M., Alexander E.R. Genital human papillomavirus infection // Obstet. Gynecol. Clin. North Amer. 1987, 14, 389-396.
54. Vermund S.H., Holland C., Wilson C.M., Crowley-Nowick P., Moscicki A.B. HPV infection and HIV status in adolescent girls: The reaching for excellence in adolescent care and health (REACH) project. 12th World AIDS Conf, Geneva, 1998, 142.
55. Calore E.E., Cavaliere M.J., Calore N.M.P. Squamous intraepithelial lesions in cervical smears of human immunodeficiency virus-seropositive adolescents // Diagn. Cytopathol. 1998, 18, 91-92.
56. Hillemanns P., Ellerbrock T.V., McPhillips S., Dole P., Alperstein S., Johnson D., Sun X.W., Chiasson M.A., Wright T.C. Prevalence of anal human papillomavirus infection and anal cytologic abnormalities in HIV-seropositive women // AIDS. 1996, 10, 1641-1647.
57. Williams A.B., Darragh T.M., Vranizan K., Ochia C., Moss A.R., Palefsky J.M. Anal and cervical human papillomavirus infection and risk of anal and cervical epithelial abnormalities in human immunodeficiency virus-infected women // Obstet. Gynecol. 1994, 83, 205-211.
58. Chiasson M.A., Ellerbrock M.D., Bush T.J., Sun X.W., Wright T.C. Increased prevalence of vulvovaginal condyloma and vulvar intraepithelial neoplasia in women infected with the human immunodeficiency virus // Obstet. Gynecol. 1997. 89, 690-694.
59. Sun X.W., Kuhn L., Ellerbrock T.V., Chiasson M.A., Bush T.J., Wright T.C. Human papillomavirus infection in women infected with the human immunodeficiency virus // N. Engl. J. Med. 1997, 337, 1343-1349.
60. Ogunbiyi O.A., Scholefield J.H., Robertson G., Smith J.H., Sharp P., Rogers K. Anal human papillomavirus infection and squamous neoplasia in patients with invasive vulvar cancer // Obstet. Gynecol. 1994, 83, 212-216.
61. Ogunbiyi О.A., Scholefield J.H., Raftery A.T., Smith J.H., Duffy S., Sharp R., Rogers K. Prevalence of anal human papillomavirus infection and intraepithelial neoplasia in renal allograft recipients // Br. J. Surg. 1994, 81, 365-367.
62. Moscicki A.B., Palefsky J., Darragh T.M., Hills N., Shiboski S. Abnormal anal cytology in young heterosexual women // Hum. Papillomavirus Virus, 16th Congr., Siena, Italy. 1997. — 505.
63. Schiffman M.H., Bauer H.M, Hoover R.N., Glass A.G., Cadell D.M., Rush B.B., Scott D.R., Sherman M.E., Kurman R.J., Wacholder S. Epidemiologic evidence showing that human papillomavirus infection causes most cervical intraepithelial neoplasia // Natl. Cancer Inst. 1993, 85, 958-964.
64. Moscicki A.B., Millstein S.G., Broering J., Irwin C.E. Risks of human immunodeficiency virus infection among adolescents attending three diverse clinics // Pediatr. 1993, 122, 813-820.
65. Franco E.L., Villa L.L., Richardson H., Rohan T.E., Ferenczy A. Epidemiology of cervical human papillomavirus infection // New Developments in Cervical Cancer Screening and Prevention / E.L. Franco, J. Monsonego, eds. — Blackwell, Oxford, 1997. — 14-22.
66. Shew M.L., Fortenberry J.D., Miles P., Amortegui A.J. Interval between menarche and first sexual intercourse, related to risk of human papillomavirus infection // Pediatr. 1994, 125, 662-666.
67. Kjaer S.K., de Villiers E.M., Caglayan H., Svare E., Haugaard B.J., Engholm G. Human papillomavirus, herpes simplex virus and other potential risk factors for cervical cancer in a high-risk area (Greenland) and a low-risk area (Denmark) — a second look // Br. J. Cancer. 1993, 67, 830-837.
68. Ley C., Bauer H.M., Reingold A., Schiffman M.H., Chambers J.C., Tashiro C.J., Manos M.M. Determinants of genital human papillomavirus infection in young women // J. Natl. Cancer Inst. 1991, 83, 997-1003.
69. Villa L.L., Franco E.L. Epidemiologic correlates of cervical neoplasia and risk of human papillomavirus infection in asymptomatic women in Brazil // Natl. Cancer Inst. 1989, 81, 332-340.
70. Stone K.M., Zaidi A., Rosero-Bixby L., Oberle M.W., Reynolds G., Larsen S., Nahmias A.J., Lee F.K., Schachter J., Guinan M.E. Sexual behavior, sexually transmitted diseases, and risk of cervical cancer // Epidemiology. 1995, 6, 409-414.
71. Brinton L.A., Herrero R.W.C.R., de Britton R.C., Gaitan E., Tenorio F. Risk factors for cervical cancer by histology // Gynecol. Oncol. 1993, 51, 301-306.
72. La Vecchia C., Franceschi S., Decarii A., Fasoli M., Gentile A., Parazzini F., Regallo M. Sexual factors, venereal diseases and the risk of intraepithelial and invasive cervical neoplasia // Cancer (Philadelphia). 1986, 58, 935-941.
73. Wright V.C., Rioplelle M.A. Age at beginning of coitus versus chronologic age as a basis for Papani-colau smear screening: An analysis of 747 cases of preinvasive disease // Am. J. Obstet. Gynecol. 1984, 149, 824-830.
74. Vandenvelde C., Van Beers D. Risk factors inducing the persistence of high risk genital papillomaviruses in the normal cervix // Med. Virol. 1992, 38, 226-232.
75. Smith E.M., Johnson S.R., Jiang D., Zaieski S., Lynch C.F., Brundage S., Anderson R.D., Turek L.P. The association between pregnancy and human papilloma virus prevalence // Cancer Detect. Prev. 1991, 15, 397-402.
76. Moscicki A.B., Shiboski S., Broering J., Powell K., Clayton L., Jay N., Darragh T., Brescia R., Kanowitz S., Miller S.B., Stone J., Hanson E., Palefsky J. The natural history of human papillomavirus infection as measured by repeated DN A testing in adolescent and young women // J. Pediat. 1998, 132, 277-284.
77. Tenti P., Zappatore R., Migliora P., Spinillo A., Maccarini U., De Benedittis M. Latent human papillomavirus infection in pregnant women at term: A case-control study // Infect. Dis. 1997, 176, 277-280.
78. De Roda Husman A.M., Walboomers J.M., Hopman E.O.P.B., Helmerhorst T.M., Rozendaal L., Voorhorst F.J., Meijer C.J. HPV prevalence in cytomor-phologically normal cervical scrapes of pregnant women as determined by PCR: The age-related pattern // J. Med. Virol. 1995, 46, 97-102.
79. Brinton L.A., Reeves W.C., Brenes M.M., Herrero R., Gaitan E., Tenorio F., de Britton R.C., Garcia M., Rawls W.E. The male factor in the etiology of cervical cancer among sexually monogamous women // Int. J. Cancer 1989, 44, 199-203.
80. Barton S.E., Hollingworth A., Maddox P.H., Edwards R., Cuzick J., McCance D.J., Jenkins D., Singer A. Possible cofactors in the etiology of cervical intraepithelial neoplasia. An immunopathologic study // J. Reprod. Med. 1989, 34, 613-616.
81. Burger M.P.M., Hollema H., Gouw A.S.H., Pieters W.J.L.M., Quint W.G.V. Cigarette smoking and human papillomavirus in patients with reported cervical cytological abnormality // Br. Med. J. 1993, 306, 749-752.
82. Becker T.M., Wheeler C.M., McGough N.S., Parmenter C.A., Stidley C.A., Jamison S.F., Jordan S.W. Cigarette smoking and other risk factors for cervical dysplasia in southwestern Hispanic and non-Hispanic white women // Cancer Epidemiol, Biomarkers Prev. 1994, 3, 113-119.
83. Feldman J.G., Chirgwin K., Dehovitz J.A., Minkoff H. The association of smoking and risk of condyloma acu-minatum in women // Obstet. Gynecol. 1997, 89, 346-350.
84. Olsen A.O., Dillner J., Skrondal A., Magnus P. Combined effect of smoking and human papillomavirus type 16 infection in cervical carcinogenesis // Epidemiology. 1998, 9, 346-349.
85. Barton S.E., Maddox P.H., Jenkins D., Edwards R., Cuzick J. Effect of cigarette smoking on cervical epithelial immunity: A mechanism for neoplastic change? // Lancet. 1988, 1, 652-654.
86. Koutsky L.A., Holmes K.K., Critchlow C.W., Stevens C.E., Paavonen J., Beckmann A.M., DeRouen T.A., Galloway D.A, Vernon D., Kiviat N.B. A cohort study of the risk of cervical intraepithelial neoplasia grade 2 or 3 in relation to papillomavirus infection // N. Engl. J. Med. 1992, 327, 1272-1278.
87. Butterworth C.J., Hatch K.D., Macaluso M., Cole P., Sauberlich H.E., Soong S.J., Borst M., Baker V.V. Folate deficiency and cervical dysplasia // JAMA. 1992, 267, 528-533.
88. Liu T., Soong S., Alvarez R.D., Butterworth C.E. A longitudinal analysis of human papillomavirus 16 infection, nutritional status, and cervical dysplasia progression // Cancer Epidemiol., Biomarkers Prev. 1995, 4, 373-380.
89. Vernon S.D., Hart C.E., Reeves W.C., Icenogle J.P. The H1V-1 tat protein enhances E2-dependent human papillomavirus 16 transcription // Virus Res. 1993, 27, 133-145.
90. Nakagawa M., Stites D.P., Farhat S., Sisler J.R., Moss B., Kong F., Moscicki A.B., Palefsky J.M. Cytotoxic T lymphocyte responses to E6 and E7 proteins of human papillomavirus type 16: Relationship to cervical intraepithelial neoplasia // J. Infect. Dis. 1997, 175, 927-931.
91. Palefsky J.M. Anogenital neoplasia in HIV-positive women and men // HIV Adv. Res. Ther. 1996, 6, 10-17.
92. Summary of the NIH consensus development conference on cervical cancer // Oncology 11, 672-674.
93. Soost H.-J., Lange H.J., Lechmacher W., Ruffing-Kullmann B. The validation of cervical cytology: Sensitivity, speci-ficity and predictive values // Acta Cytol. 1991, 35, 8-13.
94. Gay J., Donaldson L., Goellner J. False-negative results in cervical cytologic studies // Acta Cytol. 1985, 29, 1043-1046.
95. Cox J.T. Clinical role of HPV testing // Obstet. Gynecol. Clin. North Am. 1996, 23, 811-851.
96. Koss L.G. Automation in cervicovaginal cytology: System requirements and benefits // New Developments in Cervical Cancer Screening and Prevention / E.L. Franco and J. Monsonego, eds. — Blackwell, Oxford, 1997. — 274-278.
97. Koss L.G., Lin E., Schreiber K., Elgert P., Mango L. Evaluation of the PAPNET cytologic screening system for quality control of cervical smears // Am. J. Clin. Pathol. 1994, 101, 220-229.
98. Richart R.M., Patten S.E. and Lee L.J. Automated screening using the Autopap 300 device // New Developments in Cervical Cancer Screening and Prevention / E.J. Franco, J. Monsonego, eds. — Blackwell, Oxford, 1997. — 279-283.
99. Wright T.C., Lorincz A., Ferris, D.G., Richart R.M., Ferenczy A., Mielzynska I., Borgatta L. Reflex human papillomavirus deoxyribonucleic acid testing in women with abnormal Papanicolaou smears // Am. J. Ohstet. Gynecol. 1998, 178, 962-966.100. Wright T.C., Sun X.W., Koulos J. Comparison of management algorithms for the evaluation of women with low-grade cytologic abnormalities // Obstet. Gynecol. 1995, 85, 202-210.
101. Cox J.T, Lorincz A.T, Schiffman M.H., Sherman M.E., Cullen A., Kurman R.J. HPV testing by hybrid capture appears to be useful in triaging women with a cytologic diagnosis of ASCUS // Am. J. Obstet. Gynecol. 1995, Ill, 946-954.
102. Roden R., Hubbert N., Kirnbauer R., Christensen N., Lowy D., Schiller J. Assessment of the serological relatedness of genital human papillomaviruses by hemagglutination inhibition // J. Virol. 1996, 70, 5875-5883.
103. Suzich J., Ghim S., Palmer-Hill F., White W., Tamura J., Bell J., Newsome J.A., Jenson A.B., Schlegel R. Systemic immunization with papillomavirus LI protein completely prevents the development of viral mucosal papillomas // Proc. Nat. Acad. Sci. U.S.A. 1995, 92, 11553-11557.
104. Breitburd F., Kirnbauer R., Hubbert N., Nonenmacher B., Trin-Dinh-Desmarquet C., Orth G. Immunization with virus-like particles from cottontail rabbit papillomavirus can protect against experimental CRPV infection // Virol. 1995, 69, 3959-3963.
105. Krul M., Tijhaar E., Kleije J., Van Loon A., Schipper H., Geerse L., Vanderkolk M., Steerenberg P.A., Modi F.R., Den Otter W. Induction of an antibody response in mice against human papillomavirus type 16 after immunization with HPV recombinant Salmonella strains // Cancer Immunol. Immunother. 1996, 43, 44-48.
106. Mitchell M.F., Hittelman W.K., Lotan R., Nishioka K., Tortolero-Luna G., Richards-Korturn R., Wharton J.T., Hong W.K. Chemoprevention trials and surrogate end point biomarkers in the cervix // Cancer (Philadelphia). 1995, 76, 1956-1977.107. Rameriz J.E., Ramos D.M., Clayton L. et al. Genital human papillomavirus infections: Knowledge, perception of risk, and actual risk in a nonclinic population of young women // J. Women’s Health. 1997, 6, 113-121.
108. Brookes J.L., Haywood S., Green J. Adjustment to the psychological and social sequelae of recurrent genital herpes simplex infection // Genitourin. Med. 1993, 69, 384-387.