Газета «Новости медицины и фармации» 10(326) 2010
Вернуться к номеру
Актуальные вопросы современной терапии
Авторы: Ж.М. Герасименко, Н.А. Ярына. ГУ «Институт терапии имени Л.Т. Малой АМН Украины»
Версия для печати
Государственному учреждению «Институт терапии имени Л.Т. Малой Национальной академии медицинских наук Украины» — единственному в Украине общетерапевтическому научно-исследовательскому и клинико-диагностическому центру, который носит имя его основателя и первого директора академика НАН и НАМН Украины, академика РАМН, Героя Украины Любови Трофимовны Малой (1919–2003 гг.), в 2010 году исполняется 30 лет. Основными направлениями деятельности института являются изучение причин и разработка методов предупреждения, раннего выявления и лечения наиболее распространенных хронических заболеваний внутренних органов (сердечно-сосудистой системы, пищеварительного тракта, органов дыхания, почек). Коллектив института проводит фундаментальные и прикладные научные исследования в терапии, занимается разработкой оптимальной фармакотерапии основных терапевтических заболеваний. Результаты научных исследований внедряются в практику охраны здоровья. Институт распространяет научно-организационные формы профилактики и терапевтической помощи населению и передовой опыт в региональные лечебно-профилактические учреждения. Ежегодно институт проводит научно-практические конференции, посвященные наиболее актуальным вопросам терапии. В рамках работы «Школы академика Л.Т. Малой» регулярно проводятся выездные конференции, на которых ведущие ученые терапевтической школы знакомят практикующих врачей с достижениями в клинике внутренних заболеваний.
«Актуальные вопросы современной терапии» — под таким названием 25 мая 2010 года в г. Полтаве прошла научно-практическая конференция, организованная ГУ «Институт терапии имени Л.Т. Малой АМН Украины» и Главным управлением здравоохранения Полтавской областной государственной администрации.
Конференцию открыл главный терапевт Главного управления здравоохранения Полтавской государственной администрации И.Ф. Шумейко.
С первым докладом на тему «Диабетическая нефропатия: клиника, диагностика, лечение и профилактика хронической почечной недостаточности» выступил руководитель отдела нефрологии д.м.н., профессор И.И. Топчий.
На основе обследования 247 пациентов с хронической болезнью почек (сахарный диабет II типа, диабетическая нефропатия) и 125 — с гипертонической болезнью (группа сравнения), находившихся на лечении в Институте терапии им. Л.Т. Малой АМН Украины, а также с учетом данных литературы автор представил современную концепцию развития диабетической нефропатии (ДН) у больных сахарным диабетом II типа. Поражения сосудов определяли по клиническим показателям (наличие стенокардии, преходящей церебральной ишемии, ишемии сосудов конечностей, перенесенного инсульта или инфаркта миокарда); данным электрокардиографии, рентгеноскопии, эхосонографии, допплеровского сканирования сонных артерий, манжеточной пробы. Для количественной характеристики ренального кровотока методом допплерографии вычисляли индекс резистентности (RI), который отображает состояние стенок сосудов, их эластичность и степень сопротивления. Помимо лабораторных методов обследования были проведены морфологические исследования фрагментов почек с постановкой гистохимической реакции по определению NO-синтаз на криостатных срезах, взятых при аутопсии у 18 больных ДН, обусловленной сахарным диабетом 2-го типа, и умерших от осложнений коронарного атеросклероза. У больных определяли наличие фактора von Willebrand, sVE-кадгерина, количество апоптозных циркулирующих клеток эндотелия; изучали содержание ICAM-1 (CD-54), VCAM-I (CD-106), E-селектина (CD62L) в плазме крови и на клеточных мембранах нейтрофилов; исследовали содержание интерлейкинов-1β, -6, -10; определяли активность химазы и содержание m-кальпаинов и G-катепсина в сыворотке крови, исследовали функциональные свойства моноцитов, нейтрофилов и тромбоцитов с определением маркеров апоптоза (Fas/TNFRSF6 — CD95) и активности моноцитов (CD-14). Состояние системы L-аргинин/оксид азота изучали по уровню содержания в плазме крови L-аргинина, NO2, NO3. Определяли активность NO-синтаз в нейтрофилах, плазме крови и в почечной ткани, полученной при биопсии и в аутопсийном материале. В лечении больных наряду с ингибиторами АПФ, блокаторами рецепторов к ангиотензину и антагонистами кальция по показаниям назначались статины. В отдельные группы были выделены пациенты, у которых применялся препарат L-аргинин (тивортин).
Было установлено, что у больных диабетической нефропатией наибольшая кореляционная зависимость имеется между наличием белка в моче, содержанием sVE-кадгерина, активностью іNOS и количеством апоптозных клеток эндотелия в крови. Высказано предположение, что в местах стенки сосудов, подвергшихся воздействию интерлейкинов и пероксинитритов, прикрепляются нейтрофилы, что приводит к расщеплению VE-кадгериновых связей и проникновению клеток белой крови в субэндотелиальное пространство. Под влиянием протеаз развиваются воспаление in situ и апоптоз клеток эндотелия, приводящий к развитию протеинурии. На основе проведенного анализа автор представил следующие выводы: 1) развитие гиперфильтрации в почках при ДН приводит к стимуляции клеток крови с выделением факторов межклеточного взаимодействия, что может приводить к развитию фиброза; 2) в усилении хемотаксиса клеток белой крови существенную роль играет развитие механического и оксидантного стресса с разобщением NO-синтаз и относительным повышением содержания iNOS; 3) терапия с применением ингибиторов АПФ и блокаторов рецепторов ангиотензина II оказывает положительное влияние на локальный воспалительный процесс; 4) дополнительное введение L-аргинина (тивортин) способствует повышению антиоксидантной защиты, уменьшению локального воспаления за счет снижения разобщения NO-синтаз и улучшения кровотока в почках.
В докладе старшего научного сотрудника отдела нефрологии к.м.н. В.П. Денисенко «Особенности поражения сердечно-сосудистой системы при диабетической нефропатии и методы ее коррекции» было отмечено, что отдел нефрологии Института терапии занимается проблемой ДН с 1996 года. За этот период обследованы 898 пациентов с сахарным диабетом II типа. Пациентов пожилого возраста из них было почти 10 % (88 человек). Глубина наблюдения — до 10 лет. Предмет изучения — процессы ремоделирования миокарда, состояние сосудов мозга и почек, нейрогуморальная регуляция сосудистого тонуса.
Установлено, что индекс жесткости миокарда (ИЖМ) у больных ДН достоверно выше, чем у лиц контрольной группы и у больных гипертонической болезнью (ГБ), и его встречаемость и величина больше в пожилом возрасте (до 80 %). ИЖМ по мере прогрессирования заболевания имеет тенденцию к постепенному увеличению, особенно в первые годы существования заболевания. Интересно, что у больных ДН гипертрофия ЛЖ визуализируется даже при отсутствии артериальной гипертензии и является по своей сути гиперплазией миокарда. На этом фоне у больных ДН отмечается быстрое развитие диастолической дисфункции, характеризирующееся прогрессирующим снижением Ve/Va и зависящее от жесткости миокарда и величины ГЛЖ.
Таким образом, алгоритм поражения сердца выглядит следующим образом:
Основная причина старта механизмов формирования артериальной гипертензии у больных ДН — ишемия юкстагломерулярного (ЮГ) аппарата за счет иммунокомпетентного воспаления и уплотнения сосудистых стенок и/или парасосудистых тканей за счет отложения продуктов обмена или извращенного синтеза. Ишемия ЮГ-аппарата ведет к активации механизма Тобиана — усилению секреции ренина в ответ на сужение почечных артериол. Повышение активности ЮГ-аппарата происходит и в результате активации macula densa за счет активации синтеза альдостерона. В дальнейшем формируется порочный круг стойкой ишемии ЮГ-аппарата.
За счет ишемии ЮГ-комплекса происходит активация почечной тканевой РААС, что ведет к активации АПФ-зависимого пути образования ангиотензина II; активации АПФ-независимого (химазного) пути образования ангиотензина II в соотношении 25 : 75 %.
Параллельно с этим происходит снижение синтеза кининов (в первую очередь брадикинина) по мере прогрессирования нефрогенной АГ у больных ДН и усиленная деградация брадикинина за счет высокого образования химаз, являющихся самыми мощными кининазами.
У пациентов с ДН развивается характерное ремоделирование почечных сосудов, заключающееся в достоверном повышении их резистентности, и по мере прогрессирования ДН индекс резистентности почечных сосудов увеличивается, достигая значений в 3–4 раза выше нормальных.
Со стороны головного мозга отмечается токсическая функциональная и ангиозависимая энцефалопатия, зависящая от уровня гликемии и стадии ДН, а также ремоделирование сосудистой системы мозга по типу атеросклеротической энцефалопатии, но с ускоренным прогрессированием (примерно 3 : 1).
Задачи медикаментозного лечения ДН:
Исходя из существующих рекомендаций (ААСЕ5, 2006; ESC, ЕАSD6, 2007) cледует отдавать преимущество комбинированной 2, 3, 4-компонентной схеме лечения из гипотензивных препаратов различных групп. Следует также комбинировать активную гипотензивную терапию с препаратами вспомогательного лечения. В докладе заведующего отделом клинической фармакологии и фармакотерапии д.м.н., профессора Ю.С. Рудыка «Розувастатин: эффективность и безопасность для пациентов» было отмечено, что в настоящее время антиатеросклеротическая терапия статинами рассматривается как долговременная стратегия первичной и вторичной профилактики сердечно-сосудистых заболеваний (ССЗ) и тяжелых ишемических исходов (смерть, инсульт, инфаркт).
В то же время, несмотря на обширную доказательную базу клинических испытаний, подтверждающих эффективность статинов при первичной и вторичной профилактике сердечно-сосудистых заболеваний, частота назначений этой группы препаратов целевым группам пациентов в Украине остается крайне низкой. На сегодняшний день в нашей стране сложилась плачевная ситуация с сердечно-сосудистыми заболеваниями. Согласно данным официальной статистики, в Украине насчитывается более 24 млн пациентов, страдающих различными сердечно-сосудистыми заболеваниями, среди них у 8,3 млн установлена ишемическая болезнь сердца, у 11,3 млн зарегистрирована артериальная гипертензия. Учитывая распространенность одной лишь ИБС, легко подсчитать, что в Украине должно продаваться по меньшей мере 100 млн упаковок статинов. Согласно данным системы исследования рынка «Фармстандарт» компании «Морион», в
По единодушному мнению экспертов, наряду с изобретением вакцины и открытием антибиотиков статины остаются выдающимся достижением фармакотерапии атеросклероза конца XX столетия. Однако в Украине пока наблюдается ситуация, которую более 10 лет назад описал директор Института сердца, легких и крови США C. Lenfaunt: «К сожалению, знания и достижения кардиологов в лечении сердечно-сосудистых заболеваний очень слабо востребованы практикой, в то время как только доведение этих… принципов до врачей первичного звена позволит достичь социальных и экономических выгод несравненно больших, чем исследование новых, часто очень дорогих методов». Это значит, что в настоящее время в нашей стране необходимо организовать работу врачей так, чтобы они систематически выявляли и лечили пациентов с риском сердечно-сосудистых событий, и антиатеросклеротическая терапия статинами должна быть ведущим подходом в профилактике тяжелых органных поражений при атеросклерозе.
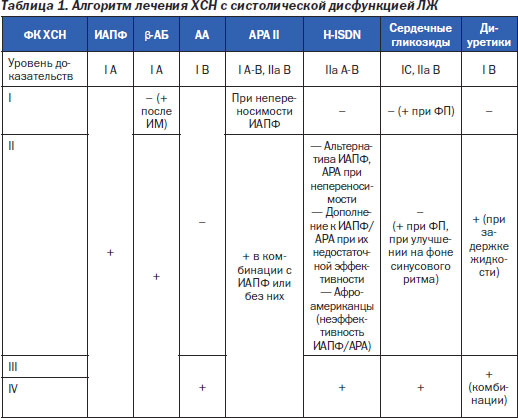
В докладе «Современные подходы к терапии хронической сердечной недостаточности» старшего научного сотрудника отдела клинической фармакологи и фармакотерапии к.м.н. С.Н. Пивовара были освещены основные положения Рекомендаций Европейского научного общества кардиологов и Европейской ассоциации по хронической сердечной недостаточности (
Согласно данным рекомендациям, ХСН — это клинический синдром, при котором пациент имеет следующие симптомы: жалобы — одышка в покое или при нагрузке, утомляемость, отеки ног; физикальные признаки — тахикардия, третий сердечный тон, сердечные шумы, тахипноэ, хрипы в легких, плевральный выпот, набухание яремных вен, периферические отеки, гепатомегалия; объективные признаки структурных нарушений сердца в покое: Эхо-КС — дилатация полостей сердца, снижение ФВ ЛЖ, диастолическая дисфункция ЛЖ, повышение концентрации натрийуретического пептида. Отмечено, что многие больные с ХСН имеют одновременно признаки систолической и диастолической дисфункции миокарда в покое или при нагрузке. Пациенты с диастолической ХСН имеют симптомы заболевания при сохраненной ФВ ЛЖ (> 45–50 %). Сохраненная систолическая функция ЛЖ присутствует у 50 % больных с ХСН.
Наиболее частыми этиологическими факторами ХСН являются ИБС, артериальная гипертензия, кардиомиопатии (рубрика включает в себя и миокардит), применение ряда лекарственных средств, токсины, эндокринные заболевания, факторы питания, инфильтративные заболевания.
Приведена схема диагностики и классификации ХСН с учетом сывороточного уровня мозгового натрийуренического пептида. Отмечено, что диагноз ХСН правомочен только в том случае, если уровень вышеуказанного пептида превышает 400 пг/л. В противном случае необходимо применение диагностического алгоритма, направленного на поиск других заболеваний, приводящих к одышке, отечному синдрому.
Приведена классификация хронической сердечной недостаточности по NYHA. Также врачи были ознакомлены с уровнями и классами доказательств необходимости применения диагностических и лечебных мероприятий при ХСН.
Освещен алгоритм лечения больных с ХСН с позиции доказательной медицины (табл. 1).
В докладе заведующего отделом пульмонологии к.м.н. В.В. Ефимова на тему «Хроническое обструктивное заболевание легких: современные представления о диагностике и лечении в свете международных рекомендаций GOLD — 2006» было изложено, что хроническое обструктивное заболевание легких (ХОЗЛ) — это хроническое воспалительное заболевание с преимущественным поражением дистальных отделов дыхательных путей и паренхимы легких, формированием эмфиземы, нарушением бронхиальной проходимости с развитием не полностью обратимой или необратимой бронхиальной обструкции, вызванной патологической воспалительной реакцией.
Данное заболевание характеризуется не полностью обратимым ограничением дыхательных путей, которое обычно прогрессирует и связано с чрезмерным воспалительным ответом легких на вредные частицы или газы, главным образом в связи с курением. Наряду с поражением легких ХОЗЛ приводит к значительным внелегочным системным эффектам, которые утяжеляют течение заболевания у отдельных больных.
Докладчик отметил, что очень важное значение имеют социальные и экономические вопросы, связанные с ХОЗЛ: в мире 1 млрд курящих, рост затрат на ХОЗЛ связан в первую очередь с постарением населения, повышением распространенности заболевания, увеличением расходов на новые лекарства, а также на диагностические и лечебные технологии.
Важными аспектами проблемы ХОЗЛ являются слабое ее осознание медицинским сообществом и обществом в целом; недостаточная и неправильная диагностика; плохое знание и использование положений существующих руководств, последних приказов, консенсусов; в Украине, как и во многих странах мира, отсутствует статистика по ХОЗЛ; показатели распространенности ХОЗЛ занижены и не отвечают реальности.
Трудности борьбы с ХОЗЛ состоят в том, что отсутствует статистическая отчетность по нозологии; очень распространен основной фактор риска ХОЗЛ — курение; заболевание развивается медленно, незаметно для больного до момента появления выраженной одышки, развиваются необратимые морфологические изменения в бронхолегочной системе; не внедрена в первичную медицинскую практику спирография, которая позволяет выявить болезнь на ранних стадиях.
За последние годы доказано, что улучшению диагностики ХОЗЛ способствуют скрининговое обследование групп злостных курильщиков, образовательные программы для населения о связи курения и ХОЗЛ, профилактическое обследование, выявление больных ХОЗЛ в системе первичной медицинской помощи, работа с курильщиками, спирографическое обследование пациентов с одышкой, кашлем и хрипами в легких.
Кроме того, улучшение диагностики ХОЗЛ связано с плановым подходом, обучением, тренингом медицинских сестер, лаборантов, лиц, проводящих спирометрию; большим вовлечением среднего медицинского персонала в определение функции внешнего дыхания; составлением регистра курящих (с историей курения, результатами спирографического исследования).
Основой симптоматического лечения ХОЗЛ является назначение бронхолитических препаратов. Все бронхолитические препараты повышают толерантность к физической нагрузке даже при отсутствии изменений ОФВ1.
В настоящее время применяются схемы лечения больных ХОЗЛ, регламентируемые Международным согласительным документом GOLD, 2006. У больных на всех стадиях ХОЗЛ важными являются исключение факторов риска, ежегодная вакцинация противогриппозной вакциной.
При необходимости применяются ингаляции: фенотерол 200–400 мкг, сальбутамол 200–400 мкг, ипратропия бромид 40 мкг (2 дозы), фенотерол + ипратропия бромид — 2 дозы; сальбутамол + ипратропия бромид — 2 дозы.
Больным ХОЗЛ 3–4-й стадии рекомендуются регулярные ингаляции: ипратропия бромид 40 мкг 4 раза в сутки, или тиотропия бромид (спирива) 18 мкг 1 раз в сутки ± сальметерол 50 мкг 2 раза в сутки, или формотерол 12 мкг 2 раза в сутки ± теофиллин 200–300 мкг 2 раза в сутки.
Важное место в терапии 3–4-й стадии ХОЗЛ занимают ингаляционные кортикостероиды. Основой терапии являются регулярные ингаляции: бекламетазон 1000–1500 мкг/сутки, или будесонид 800–1600 мкг/сутки, или флутиказон 250–1000 мкг/сутки, или комбинация кортикостероидов с пролонгированными бронхолитиками: сальметерол 50 мкг + флутиказон 250 мкг (серетид) 1–2 раза в сутки или формотерол 4,5 мкг + будесонид 160 мкг (симбикорт) — 2–4 дозы 2 раза в сутки. В последние годы в терапии ХОЗЛ широко применяется N-ацетилцистеин в качестве антиоксиданта для коррекции оксидативного стресса. Определенное значение также имеет применение противовоспалительного препарата фенспирида в качестве длительной (не менее 6 месяцев) поддерживающей терапии.
В заключение следует отметить, что повышение выживаемости больных ХОЗЛ с позиций доказательной медицины связано только с прекращением курения, длительной малопоточной оксигенотерапией при тяжелом ХОЗЛ, плановым лечением ингаляционными кортикостероидами, плановым лечением пролонгированными бронхолитиками. Кроме того, важное значение имеют современные реабилитационные программы, санаторно-курортное лечение.
Также был представлен доклад на тему «Отечественный иммуномодулятор бластомунил в терапевтической практике» О.И. Лемко, В.А. Болоховской, И.В. Васильева из научно-практического объединения «Реабилитация» МЗ Украины (г. Ужгород) и научно-биотехнологического центра «Энзифарм» (г. Киев).
Коллектив Института терапии уделяет значительное внимание оказанию помощи практическому здравоохранению, разработке и внедрению новых методов диагностики, лечения и профилактики заболеваний внутренних органов. Так, для практического здравоохранения Полтавской области было рекомендовано для внедрения 58 научных разработок Института терапии имени Л.Т. Малой АМН Украины в виде методических рекомендаций, патентов, нововведений.
В конференции принял участие 251 врач г. Полтавы и Полтавской области. Информационным спонсором выступила всеукраинская газета «Новости медицины и фармации».
