Газета «Новости медицины и фармации» Неврология (316) 2010 (тематический номер)
Вернуться к номеру
Оккупациональный подход в реабилитации больных с поражением нервной системы
Авторы: К.А. Степанченко, к.м.н., ассистент кафедры лечебной физкультуры, спортивной медицины и реабилитации. Харьковская медицинская академия последипломного образования
Версия для печати
Одно из современных и успешных направлений реабилитационной работы с уязвимыми группами населения получило на Западе название «оккупациональная терапия».
Оккупациональная терапия (оccupational therapy) — терапия повседневными занятиями — форма профессиональной социальной работы, существующая в большинстве стран мира и занимающая важное место в методике специалистов социальной работы, здравоохранения, образования. Occupational therapy является интегральной частью комплексной программы медицинской, социальной и психолого-педагогической реабилитации. Это необходимый компонент эффективной помощи людям, испытывающим трудности функционирования в повседневных ситуациях.
Применение оккупациональной терапии достаточно широко — начиная от стимуляции рефлексов недоношенного младенца до обеспечения безопасности и независимости слабого пожилого человека. Специалиста по оккупациональной терапии в англоязычных странах называют Occupational Therapist, а для краткости используют аббревиатуру ОТ. В шведском языке эта же профессия называется arbeitsterapi, что в переводе на русский язык ближе к термину «трудотерапия». Термин «трудотерапия» входит сегодня в профессиональную лексику сферы социально-реабилитационных технологий. За рубежом специалистов этого направления готовят уже почти 70 лет. Особенно большое развитие оккупациональная терапия получила в Великобритании, а также в США.
Оккупациональная терапия начинается с функциональной диагностики, необходимой для определения числа и степени затруднений, которые испытывает человек, а также его ресурсов. Вместе с клиентом и другими членами команды оккупациональный терапевт разрабатывает план реабилитации, зачастую используя обычные повседневные занятия в качестве средств восстановления или развития навыков. Например, когда человек оправляется от перенесенного инсульта, он возвращается к обычным ежедневным занятиям: умыванию, купанию, одеванию, приготовлению пищи, уходу за домом, возобновляет социальные контакты. Все эти элементы будут являться средствами реабилитации, и во многих случаях необходим совет специалиста, чтобы не допустить слишком резких нагрузок.
Часто важным средством реабилитации для детей, которым необходимо улучшение координации зрения и рук, развитие мелкой моторики, для того, например, чтобы добиться успеха в школьных занятиях, становится игровая деятельность. На протяжении курса реабилитации статус пациента часто пересматривается, при этом изменения в реабилитационной программе обсуждаются с членами команды, врачом, самим пациентом и его семьей.
Ключевой элемент оккупациональной терапии — это выбор видов занятий, которые не только формируют навыки, важнейшие для независимого функционирования, но и имеют значение для человека, нуждающегося в реабилитации. Скажем, достижение самостоятельности в приготовлении пищи является жизненно важной целью лишь для людей, которые прежде делали это или должны делать сейчас, чтобы оставаться независимыми. Успешное удовлетворение потребностей индивида в контексте его окружения есть как бы некий товарный знак оккупациональной терапии.
Таким образом, как направление в реабилитологии оккупациональная терапия имеет две стороны: реабилитационную, направленную на продуктивную деятельность по собственному обслуживанию, терапевтическую, направленную на восстановление утерянного навыка с помощью использования разных методов и специального оборудования.
Оккупациональная терапия за рубежом, например, является интегральной частью основного комплекса услуг здравоохранения, которые оплачиваются многим людям за счет мощных государственных программ и частных страховок. В частном секторе существует система фондов страхования от крупных корпораций. В США, например, государственными программами, которые покрывают эти расходы, являются Medicare, Medicaid, Программа гражданского здравоохранения (CHAMPUS), Федеральная программа здравоохранения служащих (FEHBP), Закон о реабилитации, Закон об образовании инвалидов, Закон о пожилых американцах, Программы охраны здоровья матери и ребенка, Программы услуг по охране психического здоровья и лечения алкогольной и наркотической зависимости, Программы компенсаций государственным работникам. Оккупациональная терапия выгодна не только с социально-психологической, но и с экономической точки зрения. В ряде стран оккупациональные терапевты и их ассистенты работают в разнообразных учреждениях и организациях и в различных сферах: неврологии, психиатрии, педиатрии, ортопедии, гериатрии.
Часто заболевания нервной системы, такие как острые нарушения мозгового кровообращения (геморрагические и ишемические инсульты), хроническая сосудисто-мозговая недостаточность, энцефалиты, менингоэнцефалиты, рассеянный склероз, миастения, сирингомиелия, миопатия, опухоли головного и спинного мозга, травматические повреждения нервной системы, заболевания периферической нервной системы и др., являются причиной инвалидности и ограничивают жизнедеятельность пациентов (параличи, нарушение координации, афазия и дизартрия, нарушение зрения, связанное с выпадением полей зрения, нарушения памяти, внимания, ориентации, дисфагия, нарушение или потеря чувствительности, изменение мышечного тонуса, апраксия, эмоциональные изменения, боль, стресс, депрессия и другие изменения).
Цели оккупациональной терапии пациентов, перенесших или имеющих неврологические заболевания, включают:
Реабилитационную программу следует начинать с тщательной оценки способностей и ограничений пациента и составления плана основных мероприятий, которые могут улучшить состояние больного. Оценке подвергаются моторные, сенсорные, познавательные функции и их влияние на процесс самоухода. Оценивается также способность пациентов разговаривать и глотать, так как эти функции необходимы при приеме пищи и лекарственных препаратов.
Человек руководствуется своими ощущениями. При любом виде деятельности утрата чувствительности, т.е. сенсорных ощущений, приводит к необходимости использовать специальные приемы, направленные на их восстановление.
В первую очередь при утрате чувствительности необходимо обеспечить безопасность пациента, чтобы он не получил травмы от столкновения с предметами, ожог или другие повреждения.
Компенсаторные приемы включают:
При появлении подобных симптомов необходимо:
Пациентам, которые утратили чувствительность в результате инсульта, следует дать возможность убедиться в потере чувствительности и показать безопасные приемы действий. Полезно научить пациента контролировать положение пораженной конечности визуально и с помощью здоровой руки. Однако необходимо учитывать, что обучению пациента могут мешать мнестические нарушения.
После повреждения и в период восстановления нервные импульсы, возникающие при сенсорном раздражении поврежденной руки, приобретают иной характер. Различия в чувствительности могут быть столь значительными, что пациент не может иногда правильно интерпретировать свое восприятие. Поэтому необходимо помочь ему научиться по-новому оценивать свои ощущения.
Если пациент воспринимает раздражители как очень неприятные, то прежде чем приступить к коррекции ощущений, необходимо снизить чувствительность пораженной области, но только если там нет открытых или инфицированных ран.
Приемы снижения гиперчувствительности пораженных участков включают:
— растирание пораженных участков махровым полотенцем и ворсистой тканью;
Снижение чувствительности проводят в зависимости от исходного ее уровня, а раздражающее действие материалов («грубые» свойства) постепенно увеличивают по силе, длительности и частоте воздействия. Также рекомендуется использовать вибрирующие движения при погружении конечности в такие сыпучие материалы, как рис, горох или кукуруза.
Ранний период переобучения
В первую очередь на этом этапе используют тактильные раздражители подвижного и неподвижного типа, давящие прикосновения. Пациент при этом должен определять локализацию касания.
Движущееся касательное ощущение воспроизводят путем поглаживания пораженной поверхности краем резинки на карандаше или кончиком пальца. Вначале пациент просто следит за стимулом, а затем, закрыв глаза, концентрирует на нем свое внимание. После этого пациент открывает глаза, чтобы проверить ощущение. В заключение пациент описывает свои ощущения словами, например: «Я ощутил движение какого-то мягкого предмета вдоль своей ладони».
Аналогичную процедуру осуществляют при неподвижном касании. Краем резинки от карандаша оказывают давление на поверхность пальца или ладони в том месте, где должно произойти восстановление чувствительности. Сходным образом определяют локализацию касаний. Пациента следует предупредить, что нельзя производить стимуляцию поврежденной руки с помощью здоровой, так как это сопровождается поступлением в мозг двойной серии импульсов.
Пациенту рекомендуется повторять эти приемы 4 раза в день по 5 мин. Для процедуры необходимо выбрать тихую комнату, избегать отвлекающих моментов. Необходимо еженедельно оценивать динамику изменений и пересматривать дальнейшие цели при достижении положительных результатов.
Поздний период переобучения
После того как отработаны приемы по восприятию тактильных раздражителей и определению локализации касаний, переходят к следующему периоду переобучения. Цель этого периода состоит в восстановлении способности пациента идентифицировать предметы с закрытыми глазами.
Упражнения направлены на распознавание нескольких различающихся предметов с помощью тактильных ощущений. Вначале упражнения проводят со знакомыми предметами. Задача состоит в том, чтобы взять предмет в руки, осмотреть его, а затем закрыть глаза и ощупать его, сосредоточиваясь на тактильных ощущениях. Открыв глаза, пациент вновь должен оценить предмет визуально, чтобы удостовериться в своих ощущениях. Полезно предложить пациенту описать словами, что он почувствовал. Следующий ряд предметов должен отличаться по характеру материала, размеру, который должен быть все меньше и требовать все более тонкой способности к различению. В заключение следует рекомендовать пациенту вид деятельности, который соответствует его возможностям.
Следует отметить, что существуют и другие способы идентификации сенсорной функции. Они включают:
Об улучшении сенсорной функции можно судить по количеству правильно проведенных определений предметов и времени, затраченному на каждое определение.
Для ликвидации последствий неврологических нарушений часто необходимо сочетание тренировок сенсорной и моторной функций. Устранение аномальных движений и повышенного мышечного тонуса облегчает коррекцию чувствительности. Достижению результатов способствует многократное повторение всех приемов до восстановления чувствительности.
Улучшение регуляции движений необходимо неврологическим больным с двигательным расстройством из-за нарушения мышечного тонуса.
Прежде чем начинать упражнения для улучшения регуляции движений, необходимо провести обследование пациента, изучив координацию движений, мышечный тонус и правильную позицию тела. При обследовании пациента следует осмотреть со всех сторон, затем оценить в положении сидя, стоя и лежа, в спокойном состоянии и при выполнении движений с целью определения функционирования туловища, головы, шеи и верхних конечностей. Такой осмотр позволяет выявить асимметрию, если при этом использовать пассивные движения в нормальном объеме. Если ощущается сопротивление при выполнении пассивных движений, то мышечный тонус у пациента повышен. При активных движениях следует следить за двигательными проявлениями с пораженной стороны. Если подобные движения появляются на здоровой стороне, их называют ассоциированными и устраняют. При сравнении выполняемых движений можно установить причину нарушений.
У пациента могут наблюдаться колебания патологически повышенного или пониженного тонуса. Лечение заключается в определении зон повышенного или пониженного тонуса и его нормализации. С этой целью следует использовать движения, которые направлены на снижение спастических явлений, а также на стимуляцию тонуса.
Перемещение весовой нагрузки на пораженную сторону — это один из наиболее эффективных способов нормализации мышечного тонуса. У пациентов, имеющих пониженный мышечный тонус, этот прием способствует его повышению, а у пациентов с повышенным тонусом — наоборот. При этом стимулируются сенсорные импульсы на пораженной стороне, что помогает восстановлению ее функций. Добиться правильного распределения весовой нагрузки можно, если больного уложить на пораженную сторону. Но если речь идет о тренировке в ходьбе, правильно распределить весовую нагрузку труднее. Пациент должен учиться равномерному распределению весовой нагрузки на оба бедра в положении сидя и на обе стопы в положении стоя.
Для восстановления нормальных движений следует стимулировать деятельность, которая обеспечивает независимое функционирование верхней и нижней частей тела. Это активизирует мускулатуру туловища и способствует его устойчивости. Без стабильного положения туловища пациент не в состоянии эффективно использовать верхние конечности. Повороты туловища в положении сидя и стоя увеличивают подвижность плечевого и тазового пояса и улучшают распределение весовой нагрузки.
Чтобы переместить лопатку в нормальное переднее положение, методисту следует одной рукой мягко покачивать предплечье больного в передне-заднем направлении, а другой — двигать лопатку кпереди, опираясь на ее медиальный край. Подержав руку в таком положении в течение нескольких минут, предплечье нужно возвратить в начальное положение.
В положении сидя наиболее предпочтительной является нейтральная позиция таза. При наклоне таза назад возникает ощущение, что пациент может соскользнуть с кресла. Пребывание в такой позиции приводит к неправильному расположению тела, которое характеризуется увеличением разгибания бедер и поворотом верхнего отдела туловища с одновременным разгибанием головы и шеи. Для достижения правильного расположения таза, плеч и головы по средней линии следует переместить таз в нейтральную позицию.
Если пациенты торопятся выполнять движения, им следует предложить замедлить темп. При попытке слишком быстро изменить положение тела или произвести какое-то движение пораженной конечностью происходит повышение мышечного тонуса и торможение выполнения действия.
В зависимости от функционального состояния пациента все виды деятельности осуществляются в положении сидя или стоя. Если возможности пациента позволяют, занятия эффективнее всего проводить на стуле с прямой спинкой либо в положении стоя.
Если пациент не в состоянии самостоятельно активно двигать пораженной конечностью, рекомендуется использовать методы пассивных движений.
Как в дневное, так и в ночное время пациенту следует избегать функционально неправильного положения, которое может вызвать развитие деформации. Правильное положение тела можно обеспечить, используя подушки, полотенца, мешочки с песком, позиционные доски и т.д.
Если пациенту не удается избежать контрактур, то позиция поврежденной конечности должна соответствовать наиболее выгодному функциональному положению. Например, функциональное положение руки состоит в сочетании легкого разгибания запястья (от 10 до 30°), противопоставления и отведения большого пальца и полусгибательного положения других пальцев. Такая позиция позволяет руке удерживать предметы и уменьшает проблемы пациента по уходу за собой.
Контрактуры поддаются лечению, если они затрагивают мягкие ткани (кожу, сухожилия, мышцы и связки). Если контрактуры сопровождаются интенсивным фиброзом мягких тканей или серьезными деструктивными изменениями суставов либо суставным блоком, то они не поддаются лечению. В последних случаях необходимо сосредоточить свое внимание на компенсаторных и вспомогательных приемах и обеспечении удобства окружающей обстановки.
Чтобы устранить контрактуру мягких тканей, требуется предпринять следующие шаги:
Такую процедуру могут выполнять медицинский работник, сам пациент или члены его семьи. Если пациент испытывает боль после распрямления, лучше всего применять мягкое растяжение, которое позволит постепенно добиться увеличения объема движений.
Если пациент имеет достаточно сил для преодоления сопротивления контрактур, тогда он может производить растяжение самостоятельно. При этом необходимо контролировать пациента, чтобы быть уверенным, что растяжение проводится правильно и с требуемой частотой, а также в том, что пациент производит максимальное распрямление в пределах, которые позволяют ему болевые ощущения.
При выполнении этих процедур пациенту следует соблюдать меры предосторожности.
Пациенты с нарушением чувствительности особенно подвержены повреждениям, вызванным перерастяжением. Необходимы повышенное внимание и контроль за напряжением растягиваемых тканей.
После периода иммобилизации растяжение тканей следует проводить крайне осторожно.
Восстановление силы мышц требуется в тех случаях, когда снижение их тонуса ограничивает деятельность пациентов, а также когда мышцы с одной стороны сустава слабее, чем с другой, что может привести к его деформации.
К снижению мышечной силы приводит нарушение функции или ее утрата. Если у пациента имеется выраженная слабость мышцы или группы мышц, ответственных за выполнение действия, то он может компенсировать это другим движением за счет работы группы здоровых мышц. Например, если сгибание в локтевом суставе ослаблено настолько, что пациент не в состоянии поднести чашку ко рту, то он может компенсировать это отведением плеча.
Для оценки тонуса мышц можно использовать следующие характеристики:
Также следует обратить внимание на тип мышечного сокращения, который необходим для восстановления функционального состояния. Различают следующие виды мышечных сокращений:
Для проведения реабилитации следует знать типы сокращений и правильно их использовать. Специальные упражнения позволят воздействовать на конкретные мышцы или группу мышц, увеличивая их силу, и облегчить деятельность пациентов в их повседневной жизни.
Упражнения рекомендуется выполнять 1 раз в день и 4–5 раз в неделю, минимальное их количество не должно быть меньше 3 раз в неделю.
Восстановительные упражнения классифицируются следующим образом.
1. Изотонические упражнения на сопротивление мышц. Они используются для преодоления весовой нагрузки предмета при различных движениях, перемещениях груза. Эти упражнения применяются в тех случаях, когда мышцы сохранили удовлетворительный тонус.
Сначала пациенту дается небольшая нагрузка, которая затем постепенно, после каждой серии из 10 повторений, увеличивается. В первой серии упражнений весовая нагрузка должна соответствовать 50 % от максимальной, во второй серии — 75 % и в третьей серии — максимальной, 100% нагрузке. Пациенту предлагают осуществлять вдох при сокращении мышц и выдох при расслаблении.
Такие упражнения следует выполнять 1 раз в день и 4–5 раз в неделю, причем перерывы между повторами должны составлять 2 мин.
Существует много видов деятельности, которые связаны с преодолением сопротивления при выполнении движений. Примером такого рода занятий могут быть распиливание, шлифовка песком, замес теста и др. В этих случаях средствам выполнения таких действий можно придать дополнительную нагрузку, чтобы увеличить сопротивление.
2. Изотонические активные упражнения. Используя эти упражнения, пациент может выполнить полный объем движений в суставе. Такие восстановительные упражнения применяются, когда тонус мышц снижается. В этих случаях рекомендуется использовать виды деятельности, не связанные с сопротивлением движению. Примером могут служить вышивание, рисование или перемещение шахматных фигур.
3. Активные упражнения, требующие посторонней помощи. Пациент совершает неполное движение в суставе, а медицинский работник помогает довести его до конца. Эти упражнения рекомендованы при плохом тонусе мышц. Их исполняют при помощи здоровой конечности.
4. Изометрические упражнения с противодействием. Пациенту предлагают сократить мышцу, преодолевая сопротивление, и удерживать ее в этом состоянии в течение 5–6 с, не совершая движения в суставе. Этот способ применим к мышцам, которые имеют удовлетворительный мышечный тонус. Упражнения следует выполнять 5 раз в неделю. Такого рода упражнения полезны в тех случаях, когда движения в суставе ограничены, а тонус мышц необходимо поддерживать. Однако людям с гипертонической болезнью и сердечно-сосудистыми заболеваниями эти упражнения противопоказаны, так как они способствуют повышению давления и увеличению частоты сердечных сокращений.
5. Изометрические упражнения без противодействия способствуют сокращению отдельных мышц или их групп, но при отсутствии движения. Этот тип сокращений показан в тех случаях, когда тонус мышц понижен или движения в суставе невозможны. Если сустав позволяет выполнять пассивные движения, тогда можно придать суставу нужное положение и попросить больного удерживать эту позицию.
Примерами изометрических упражнений могут служить охватывание ручек, стабилизация предметов, связанная с преодолением их веса.
В повседневной деятельности каждый сустав должен использоваться с максимальными объемом и силой, допустимыми при данном заболевании. Например, увеличения объема движений можно достичь при глажении белья, когда оно сопровождается широкими, размашистыми и легкими взмахами рук. Предплечья желательно нагружать более активно. При уборке пола с помощью пылесоса или швабры выброс рук вперед, а затем движение назад к туловищу приводит к максимальному разгибанию, а затем сгибанию предплечий, что сопровождается полным объемом сгибательных и разгибательных движений в локтевом и плечевом суставах. Для того чтобы избежать статических контрактур и деформаций, рекомендуется использовать подушечки на кистях рук для уборки пыли. Такие подушечки позволяют сохранять вытянутое положение пальцев. Могут быть рекомендованы упражнения для разработки движений мелких суставов кисти.
Использование высоких полок для хранения продуктов также приводит к необходимости совершать полный объем движений в плечевом суставе.
Длительное статическое сокращение мышц приводит к развитию утомления, что сопровождается увеличением подвижности в суставе и его неправильным положением, так как переутомленные мышцы не в состоянии обеспечивать необходимую его поддержку.
Возникновение определенных дискомфортных ощущений при лечебных мероприятиях и выполнении каких-либо действий допустимо и приемлемо. Если отдых приносит быстрое восстановление, то это является нормальным уровнем активности. Однако появление болевых ощущений, которые сохраняются в течение одного или более часов, служит сигналом того, что деятельность следует приостановить или видоизменить. Боль может вызвать защитную мышечную реакцию в виде спазма и привести к развитию мышечной контрактуры.
Если боль вызвана неправильным положением тела или движениями, связанными с какой-либо деятельностью, то пациента следует ознакомить с рекомендуемой техникой выполнения движений, правильным положением тела и формами движений. Освоение механики движений уменьшает боли и предупреждает появление осложнений. Всесторонняя программа борьбы с болью предусматривает ее устранение с помощью лечебных мероприятий, таких как массаж, тепловые процедуры, лечебная физкультура и др.
В заключение приведем несколько советов по восстановлению оккупациональной деятельности пациентов с рассеянным склерозом.
Рассеянный склероз — тяжелое прогрессирующее заболевание, для которого характерно образование очагов демиелинизации в белом веществе головного и спинного мозга. Это наиболее частая причина инвалидности среди заболеваний нервной системы у людей в возрасте 20–50 лет. Неврологическая симптоматика очень разнообразна, а симптомы меняются от обострения к обострению.
Люди, страдающие рассеянным склерозом, имеют следующие проблемы:
— нарушение чувствительности в ногах и туловище: онемения, парестезии, ощущение стягивания, невозможность, не видя свою руку или ногу, определить ее положение, ощущение подушки под ногами.
План по уходу за подопечным, страдающим рассеянным склерозом
1. Необходимо сосредоточить внимание больного на поддержании физической подвижности.
10. В случае задержки стула применяйте слабительные средства.
Таким образом, оккупациональная терапия представляет собой профессиональную деятельность в сфере социального развития, здравоохранения и реабилитации. Специалисты по оккупациональной терапии, оказывающие услуги людям, имеющим неврологические нарушения и вследствие этого нуждающимся в особой помощи, обучении функциональным навыкам, позволяют им вести независимую, продуктивную и удовлетворяющую их жизнь.
1. Белянская Е.Н., Краснова М.А. 100% реабилитация. Инсульт: как жить дальше? — М., 2005.
2. Веселова М.О. Инсульт: современный взгляд на лечение и профилактику. — СПб., 2005.
3. Визель Т.Г. Как вернуть речь. — М., 2001.
4. Ворлоу Ч.П. и др. Инсульт. Практическое руководство для ведения больных: Перевод с англ. — СПб., 1998.
5. Григорьева В.Н., Белова А.Н., Густов А.В. и др. Оценка изменения качества жизни неврологических больных с ограничением двигательной активности // Неврологический журнал. — 1997. — № 5.
6. Демиденко Т.Д., Ермакова Н.Г. Основы реабилитации неврологических больных. — СПб., 2004.
7. Кадыков А.С. Жизнь после инсульта. — М., 2002.
8. Кадыков А.С. Реабилитация после инсульта. — М., 2003.
9. Кадыков А.С., Манвелов Л.С. Лечение больных, перенесших инсульт с нарушением двигательных функций // Медицинская помощь. — 2004. — № 5.
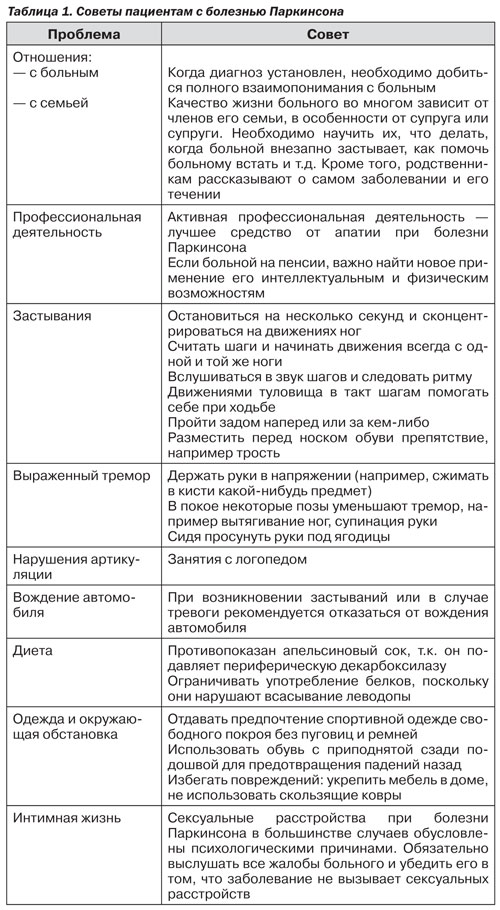
10. Крывелева Ю. Болезнь Паркинсона: аритмия движения // Сестра милосердия. — 2002. — № 1.
11. Манвелов Л.С., Кадыков А.С. Инсульт: как предотвратить, как лечить, как восстановить функции. — М., 2004.
12. Митрофанова Н.А., Сухова Л.С. Основы медико-социальной реабилитации. — М., 2001.
13. Нарушение речи у больных с мозговым инсультом и ее коррекция: Учебно-методическое пособие. — Орел, 2005.
14. Нил Ф. Гордон. Инсульт и двигательная активность. — Киев, 1999.
15. Организация помощи больным с ишемическим инсультом: Методические рекомендации. — Орел, 2005.
16. Рыжков В.Д. Жизнь после инсульта. — СПб., 2004.
17. Скворцова В.И., Стаховская Л. Инсульт: трагедия миллионов // Сестра милосердия. — 2001. — № 4.
18. Стандарт медицинской помощи больным инсультом. Приложение к приказу Министерства здравоохранения и социального развития РФ от 22.11.2004 г. № 236 // Врач. — 2005. — № 5.
19. Уманский К.Г. Невропатология для всех. — М., 1995.
20. Хендерсон Л. Инсульт. Как вернуться к нормальной жизни. — СПб., 2000.
21. Шаповалова С.А. Коррекция нарушений памяти при дисциркуляторной энцефалопатии у пожилых. Приложение: памятка для больного // Медицинская помощь, 2003. — № 6.
22. Яковлева Н. Инсульт: как вернуться к полноценной жизни. — СПб., 2005.
