Газета «Новости медицины и фармации» Антимикробная и противовирусная терапия (310) 2010 (тематический номер)
Вернуться к номеру
Внебольничная пневмония у лиц старших возрастных групп
Авторы: А.И. Синопальников, д.м.н., профессор ГИУВ МО РФ
Версия для печати
Вероятно, первым ученым, наиболее полно описавшим своеобразие клинического течения пневмонии у пожилых людей, был William Osler [1]. Именно ему принадлежит философская и не лишенная известного сарказма характеристика пневмонии как «друга стариков». И в настоящее время проблема диагностики, лечения и профилактики пневмонии у пожилых не утратила своей актуальности, поскольку в этой возрастной группе заболевание нередко протекает более тяжело, нежели у лиц молодого и среднего возраста, существенно чаще обусловливает необходимость госпитализации и большую продолжительность пребывания пациента в стационаре и, наконец, характеризуется высокими показателями летальности [2].
С учетом окружающих условий, в которых развилось заболевание у пожилых людей, принято выделять внебольничную пневмонию, пневмонию у лиц, находящихся в домах престарелых, и нозокомиальную пневмонию.
Эпидемиология
Внебольничная пневмония (ВП) относится к числу распространенных инфекционных заболеваний. При этом если заболеваемость ВП среди всех возрастных групп в развитых странах составляет 3–6 % [3], то у лиц пожилого и старческого возраста этот показатель возрастает до 25–40 % [4] и даже до 51,1–55,6 % [5].
Летальность при ВП у лиц старших возрастных групп колеблется от 10 до 26–33 % и выше [6–8]. Примечательны результаты ретроспективного исследования 38 тыс. пациентов, госпитализированных по поводу ВП, в ходе которого изучались возможные факторы риска летального исхода с суммарной балльной оценкой таких параметров, как возраст, пол, лабораторные данные, результаты физического обследования (на момент госпитализации), наличие сопутствующих заболеваний [9]. При проведении мультивариантного анализа были установлены пять основных факторов риска осложненного/фатального течения ВП, в том числе и возраст старше 65 лет. Впрочем, по мнению других авторов, сам по себе возраст не является значимым фактором риска неблагоприятного исхода заболевания — за последний в большей степени оказываются ответственными сопутствующие заболевания [2].
Факторы риска
В ряду известных факторов риска развития пневмонии выделяют: а) возраст старше 65 лет; б) наличие сопутствующих заболеваний; в) изменение видового состава микробной флоры, колонизирующей ротоглотку; г) макро- или микроаспирация; д) нарушения мукоцилиарного транспорта; е) дефекты неспецифической противоинфекционной защиты макроорганизма; ж) недостаточное питание; з) госпитализация; и) эндотрахеальная/назогастральная интубация и др. [2]. Показано, в частности, что пожилой возраст и низкие значения показателей бронхиальной проходимости (объем форсированного выдоха за 1 с) являются важнейшими факторами риска развития тяжелой пневмонии [10]. I. Koivula и соавт. считают, что помимо преклонного возраста (> 70 лет) к пневмонии предрасполагают алкоголизм, бронхиальная астма, другие хронические заболевания органов дыхания, сердечно-сосудистые заболевания, проводимая иммуносупрессивная терапия и проч. [11].
Хотя пожилой и старческий возраст традиционно рассматривается как фактор, предрасполагающий к развитию инфекций нижних дыхательных путей, однако патогенез последних применительно к данной клинической ситуации до сих пор не вполне установлен, равно как нет полных сведений о влиянии процесса старения на механизмы неспецифической противоинфекционной защиты человека.
Общепризнано, что орофарингеальная колонизация является начальной ступенью патогенеза абсолютного большинства случаев пневмонии, в том числе и ВП. У лиц пожилого возраста наблюдается закономерное изменение видового состава микробной флоры рото-глотки с увеличением «представительства» таких микроорганизмов, как Staphylococcus aureus и аэробные грамотрицательные энтеробактерии (например, Klebsiella pneumoniae и Escherichia coli) [12]. Впрочем, истинные причины подобной метаморфозы пока не известны.
Инаппарантная аспирация секрета верхних дыхательных путей с колонизирующими ротоглотку микроорганизмами — основной путь инфицирования респираторных отделов легких, а значит, и основной патогенетический механизм ВП. К аспирации предрасполагают нарушения перистальтики пищевода, неэффективный кашлевой рефлекс, расстройства сознания, назогастральная или эндотрахеальная интубация и проч. [13]. Очевидно, что у лиц пожилого возраста вероятность аспирации возрастает.
Хотя верхние дыхательные пути, как правило, колонизируются микроорганизмами, дистальные отделы трахеобронхиального дерева остаются стерильными. Одна из причин этого — слаженная работа мукоцилиарного эскалатора, представляющего собой первую линию защиты нижних дыхательных путей и удаляющего из них микроорганизмы и другие ингалируемые частицы. У лиц пожилого возраста, ранее никогда не куривших, мукоцилиарный транспорт оказывается существенно замедленным по сравнению c молодыми людьми [14]. В еще большей степени этот механизм неспецифической противоинфекционной защиты оказывается нарушен у пожилых больных, страдающих хроническим бронхитом.
С возрастом наблюдается снижение силы сокращения дыхательных мышц и эластичности легочной ткани, а также увеличение переднезаднего размера грудной клетки (вследствие кальцификации ребер и позвоночника). Эти инволютивные процессы обусловливают уменьшение функциональной остаточной емкости легких [12].
Альвеолярные макрофаги играют очень важную роль в защите нижних дыхательных путей: это первые клетки, с которыми вступают в контакт оказывающиеся в респираторных отделах легких микроорганизмы. И хотя о влиянии процессов старения на функциональное состояние макрофагов практически ничего не известно, тем не менее ряд заболеваний и патологических состояний, привычно ассоциируемых с пожилым возрастом, — гипоксемия, уремия, метаболические расстройства, лекарственные воздействия — оказывают негативное воздействие на эти клетки [13].
При изучении субпопуляции Т-лимфоцитов у пожилых наблюдается увеличение числа незрелых клеток. С возрастом происходит ослабление митогенного ответа Т-лимфоцитов на антигенное воздействие, а также уменьшение продукции цитокинов, в частности интерлейкина-2. Данные изменения усугубляются у лиц с недостаточным питанием. В противоположность этому функциональное состояние β-лимфоцитов по мере старения остается практически неизменным [13].
Уровень антител в сыворотке крови у пожилых, как правило, остается нормальным, превышая титры антител, вероятно, необходимые для осуществления эффективной противоинфекционной защиты. Однако ряд исследователей подтверждают плохую корреляцию между актуальными титрами сывороточных антител и способностью макроорганизма противостоять инфекционной агрессии [13].
Ключевым в процессе эрадикации бактерий из нижних дыхательных путей является эффективный воспалительный ответ, предполагающий слаженное функционирование гуморального и клеточного звеньев иммунитета. Большую роль в генерации воспаления в легочной ткани в ответ на проникновение бактерий играют полиморфноядерные лейкоциты (ПМЯЛ) и система комплемента. И хотя количество ПМЯЛ у пожилых существенно не изменяется, резервы этого клеточного пула оказываются ограниченными [15]. Между тем, согласно экспериментальным исследованиям, снижение числа и пролиферативной активности клеток-предшественников может стать причиной неэффективного воспалительного ответа [16]. По мере старения человека наблюдаются нарушения хемотаксиса, фагоцитоза и бактерицидной активности нейтрофилов [17].
Этиология
В силу известных объективных и субъективных ограничений клинической микробиологии этиология ВП устанавливается, как правило, не более чем в 50 % случаев. При этом у пожилых людей соответствующих микробиологических «находок» оказывается еще меньше, что нередко объясняется отсутствием эффективного кашля, а также контаминацией получаемых образцов мокроты микроорганизмами, колонизирующими ротоглотку у данной категории пациентов. В ходе многочисленных исследований по изучению этиологии ВП у больных пожилого и старческого возраста был установлен спектр наиболее вероятных возбудителей заболевания, к числу которых, прежде всего, относятся Streptococcus pneumoniae, Haemophilus influenzae, грамотрицательные энтеробактерии и золотистый стафилококк (см. таб. 1).
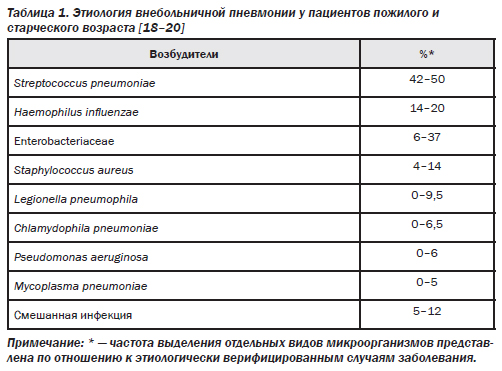
В отличие от пациентов молодого и среднего возраста такие «атипичные» возбудители, как Mycoplasma pneumoniae и Chlamydophila pneumoniae, в этиологической структуре ВП у пожилых людей встречаются относительно редко.
Диагностика
Традиционно принято считать, что клинические проявления ВП у пожилых характеризуются известным «атипизмом» и порой существенно отличаются от таковых у пациентов молодого и среднего возраста [2]. Необходимо учитывать также и тот факт, что нередко в картине заболевания на первый план выходят симптомы и признаки обострения или декомпенсации сопутствующих заболеваний/патологических состояний [21].
Так, исследование C. Harper и P. Newton показало, что классическая клиническая констелляция, на которую полагаются при диагностике пневмонии, — кашель, лихорадка, одышка — не выявлялась у 56 % больных ВП пожилого и старческого возраста [22]. Вместе с тем полное отсутствие симптоматики наблюдалось только в 10 % случаев [22].
Сходные данные были продемонстрированы и P.J. Venkatesan и соавт., подтвердившими наличие по крайней мере одного из возможных респираторных симптомов (кашель, одышка, боли в груди, отделение мокроты) у 96 % пациентов в возрасте старше 65 лет [23]. При этом авторы подчеркивали, что самым частым признаком ВП у пожилых являлся лейкоцитоз. Эта закономерность была подтверждена и более поздними исследованиями. В частности, R. Riquelme и соавт. сделали вывод, что у пожилых пациентов, переносящих ВП, в 69 % случаев отсутствовала такая «стандартная» клиническая комбинация, как кашель, лихорадка и одышка; при этом у 76 % обследованных имел место лейкоцитоз [21].
Лихорадка при развитии ВП встречается у 33–60 и даже у 76 % пожилых пациентов [19, 22–24]. Подобные различия могут быть обусловлены вариабельностью состояния иммунной системы, частотой и тяжестью сопутствующих заболеваний и др. Неадекватный «лихорадочный ответ», связываемый со снижением выброса интерлейкина-1, можно объяснить и низкой сывороточной концентрацией альбуминов, что нередко наблюдается у пожилых людей при недостаточном питании [25].
Учитывая то обстоятельство, что нередко у пожилых пациентов, больных ВП, отсутствуют «типичные» симптомы, необходимо с особым вниманием относиться к таким возможным проявлениям заболевания, как расстройства сознания (заторможенность, дезориентация, делирий, сопор и др.), слабость, недомогание. Пренебрежение этими симптомами становится причиной недостаточно оперативной диагностики, позднего начала лечения и ухудшает прогноз заболевания. Так, согласно данным R. Riquelme и соавт., поздняя диагностика ВП (спустя 72 ч и более от момента появления симптомов заболевания) у пациентов в возрасте старше 65 лет имела место в 62 % случаев [21].
Не будет преувеличением сказать, что практически всегда для диагностики пневмонии требуется рентгенологическая визуализация очагово-инфильтративных изменений в легких в сочетании с соответствующей симптоматикой инфекции нижних дыхательных путей. И хотя распространено мнение, что статоакустические признаки очаговой инфильтрации в большинстве случаев совпадают с данными рентгенографии, многочисленными исследованиями показана невысокая чувствительность и специфичность выслушиваемой инспираторной крепитации и перкуторно определяемого уплотнения легочной ткани в диагностике пневмонии. Учитывая то, что примерно у 25 % пожилых больных, переносящих ВП, отсутствует лихорадка, лейкоцитоз регистрируется лишь в 50–70 % случаев, а клиническая симптоматика нередко представлена утомляемостью, слабостью, тошнотой, анорексией, болями в животе, интеллектуально-мнестическими расстройствами, значение полноценного рентгенологического обследования еще более возрастает. Здесь важно подчеркнуть, что у части пациентов на начальном этапе развития заболевания рентгенограмма органов дыхания может оказаться интактной (в данной ситуации при сохраняющейся «настроенности» врача на соответствующий диагноз целесообразно повторить рентгенологическое исследование через 24–48 ч). Порой затруднена визуализация очагово-инфильтративных изменений в легких у пациентов с сопутствующим хроническим бронхитом и эмфиземой легких, а также в случаях дифференциации пневмонической инфильтрации с очаговым пневмо-плеврофиброзом, тромбоэмболией ветвей легочной артерии, осложненной инфарктом легкого, бронхогенной карциномой, туберкулезом легких и проч. [26, 27].
Известные ограничения в этиологической диагностике ВП у пожилых имеют бактериоскопия и посев мокроты (отсутствие у значительного числа пациентов продуктивного кашля, контаминация получаемых образцов мокроты микроорганизмами, колонизирующими ротоглотку, и проч.). Таким образом, очевидна низкая диагностическая результативность этих методов микробиологической диагностики. Однако, несмотря на низкую специфичность и чувствительность бактериологических исследований мокроты, большинство экспертов считают весьма желательным их выполнение у пациентов пожилого и старческого возраста. Это важно не только с позиции выделения возможного возбудителя ВП и назначения адекватной антибактериальной терапии (пусть у ограниченного числа больных). Не менее важно и получение соответствующих данных о резистентности потенциальных возбудителей заболевания, тем более что пожилой и старческий возраст, а также наличие сопутствующих сердечно-сосудистых и/или бронхолегочных заболеваний рассматриваются как самостоятельные факторы риска лекарственной устойчивости S.pneumoniae [28, 29].
Согласно мнению международных и национальных экспертов, при развитии ВП в возрасте старше 60–65 лет, независимо от степени тяжести заболевания, предпочтительно проводить лечение в условиях стационара [28–30]. Гораздо сложнее обстоит дело с выбором антимикробной химиотерапии. Формально этот выбор не должен был бы встречать сколько-нибудь серьезных затруднений, поскольку известны и вероятные возбудители ВП, и перечень потенциально активных антибиотиков. На практике же врачу необходимо учитывать клиническую фармакологию антибиотиков у лиц пожилого и старческого возраста, а также возможные лекарственные взаимодействия (принимая во внимание многообразие сопутствующих заболеваний). Так, в связи с возрастными изменениями функции почек (см. ниже) может возникнуть необходимость коррекции режима дозирования антибиотиков; в первую очередь это касается аминогликозидов и котримоксазола. А при имеющейся патологии печени и желчевыводящих путей возможны изменения кинетики антибиотиков, подвергающихся метаболизму в печени или выделяющихся с желчью, — линкосамидов, метронидазола, макролидов. У пациентов с патологией желчного пузыря следует с осторожностью применять цефтриаксон (риск развития псевдохолелитиаза!).
С возрастом в желудке закономерно уменьшается образование соляной кислоты и, как следствие, наблюдается повышение рН желудочного содержимого. Помимо того, снижаются скорость опорожнения желудка и кровоснабжение тонкой кишки. Однако, несмотря на эти инволютивные изменения, гастроинтестинальная абсорбция принимаемых внутрь лекарственных средств существенно не страдает [31].
По мере старения уменьшается число функционирующих нефронов и соответственно снижается функция почек. Нередко встречающиеся в пожилом возрасте заболевания — сахарный диабет, артериальная гипертензия, застойная сердечная недостаточность — также негативно влияют на функциональное состояние почек [32].
При назначении антимикробной химиотерапии следует также учитывать потенциальные возможности взаимодействия антибиотиков с различными группами других лекарственных средств, которые нередко принимают пациенты старшего возраста.
Огромное число исследований посвящено изучению эффективности различных антибиотиков при ВП, но лишь в немногих из них обсуждаются возможные негативные последствия позднего начала лечения. Этому вопросу, в частности, было посвящено исследование T.P. Meehan и соавт., которые провели ретроспективный анализ более 65 тыс. историй болезни пациентов в возрасте старше 65 лет, госпитализированных по поводу ВП [33]. Это исследование продемонстрировало существенный рост летальности; подобный показатель напрямую зависит от увеличения времени, прошедшего с момента обращения больного за медицинской помощью и до введения первой дозы антибиотика. Различия в показателях летальности становились достоверными при задержке начала лечения, превышающей 8 ч. Отсюда первый и чрезвычайно важный вывод: благоприятный исход ВП (в том числе у пациентов пожилого и старческого возраста) определяется не только правильным выбором антибиотика, но и сроками начала терапии. Это положение зафиксировано на страницах современных рекомендаций по ведению взрослых больных ВП. Так, в частности, в рекомендациях Американского торакального общества [28] и Британского торакального общества [29] определен максимально возможный интервал от клинической манифестации заболевания до введения первой дозы антибиотика — 8 ч.
При выборе антибактериальной терапии ВП у пожилых предпочтение отдается препаратам, активным в отношении ключевых возбудителей заболевания — прежде всего S.pneumoniae и H.influenzae. Впрочем, определяя «происхождение» заболевания у обсуждаемого контингента пациентов, необходимо учитывать и «атипичных» возбудителей. Об этом, в частности, свидетельствуют результаты масштабного ретроспективного исследования по изучению возможной связи характера проводимой антибактериальной терапии и вероятности летального исхода среди пожилых больных ВП. Оказалось, что наименьшая частота летальных исходов имела место у пациентов, получавших либо комбинированную терапию — цефалоспорины II–III поколения + макролиды, либо монотерапию фторхинолонами, т.е. терапию, активную в отношении всех потенциальных возбудителей ВП, как типичных, так и атипичных [34].
И наконец, следует принимать во внимание то обстоятельство, что, наряду с предшествующей в течение последних трех месяцев терапией β-лактамами, хроническим алкоголизмом, иммунодефицитными состояниями (в том числе обу-словленными длительным приемом системных глюкокортикоидов), пожилой возраст и нередко сопутствующие ему заболевания внутренних органов (прежде всего сердечно-сосудистой системы и органов дыхания) рассматриваются как факторы риска лекарственной устойчивости Streptococcus pneumoniae [28].
Говоря об оценке эффективности проводимой антибактериальной терапии, важно подчеркнуть, что у пожилых пациентов сроки рентгенологического «выздоровления» существенно отстают от таковых у больных ВП молодого и среднего возраста. Так, например, при пневмококковой пневмонии у пациентов моложе 50 лет полное разрешение очагово-инфильтративных изменений в легких в течение четырех недель наблюдается в 82–93 %, а у пациентов старше 50 лет — только в 43–75 % случаев [36–38].
Впрочем, в этом нет ничего удивительного, поскольку старение сопровождается такими нарушениями, как снижение эластичности легочной ткани, мукоцилиарного клиренса, увеличение функциональной остаточной емкости легких и уплощение диафрагмы, каждое из которых приводит к неэффективному кашлю. Одновременно происходит угнетение и таких неспецифических звеньев противоинфекционной защиты, как, например, Т-лимфоцитов, интерлейкинов, иммуноглобулинов (особенно IgM). Здесь же следует упомянуть и сопутствующие заболевания, в ряду которых особое место занимает застойная сердечная недостаточность («застой» сурфактанта и нарушения лимфатического оттока создают благоприятные условия для роста микроорганизмов).
И конечно же, вновь следует обратиться к особенностям клинического течения ВП у лиц старческого возраста (возможное отсутствие озноба, лихорадки, болей в груди), которыми нередко объясняются поздняя диагностика заболевания и, соответственно, задержка с назначением антибактериальной терапии. Эти обстоятельства могут обусловливать как более тяжелое течение пневмонии, так и более медленное ее обратное развитие.
Несмотря на очевидный прогресс, достигнутый в последние годы в оптимизации антибактериальной терапии ВП, проблема профилактики заболевания по-прежнему стоит весьма остро, особенно среди групп высокого риска, к числу которых относятся и лица старческого возраста. В настоящее время с этой целью используются пневмококковая и гриппозная вакцины.
Целесообразность применения 23-валентной пневмококковой вакцины объясняется, прежде всего, тем, что и сегодня Streptococcus pneumoniae остается ведущим возбудителем ВП у пожилых и, несмотря на доступность эффективной антибактериальной терапии, обусловливает значительную заболеваемость и летальность. Согласно рекомендациям Комитета советников по иммунизационной практике, при вакцинации лиц старше 65 лет без иммунодефицита предпочтительнее применение поливалентной пневмококковой вакцины (вторая доза вводится в тех случаях, если первая доза вводилась более пяти лет назад и в тот период пациенту было менее 65 лет) [39].
Среди многочисленных осложнений гриппа особое клиническое и прогностическое значение имеет пневмония. Так, течение гриппа А осложняется пневмонией в 5–38 % случаев, а гриппа В — в 10 % случаев. Эффективность гриппозной вакцины у лиц в возрасте старше 65 лет оценивается как умеренная, но при этом вакцинация дает возможность минимизировать частоту эпизодов инфекции верхних дыхательных путей, развития пневмонии, госпитализации и летальных исходов. Вот почему, согласно рекомендациям Комитета советников по иммунизационной практике, в целевые группы, в которых целесообразно проведение вакцинации, входят и люди старше 50 лет [40].
Особое отношение к проблемам развития внебольничной пневмонии у пожилых обусловлено следующими факторами:
