Газета «Новости медицины и фармации» 1(306) 2010
Вернуться к номеру
КТ- И МР-диагностика поражения лимфатических узлов
При злокачественных новообразованиях выявление (или исключение) метастатического поражения лимфатических узлов имеет большое значение в установлении стадии опухолевого процесса и, соответственно, в определении прогноза и тактики лечения, в частности, это влияет на решение о проведении радикального или паллиативного лечения.
Компьютерная томография не всегда позволяет дифференцировать метастазы и неизмененную ткань лимфатических узлов. К сожалению, МРТ также не всегда позволяет дифференцировать доброкачественное и злокачественное увеличение лимфатических узлов, несмотря на высокую контрастность мягких тканей. Это объясняется схожими значениями времен Т1- и Т2-релаксации, а также протонной плотности ткани лимфатических узлов и опухолевой ткани [8]. В связи с этим основным критерием выявления вторичного поражения лимфатических узлов при КТ и МРТ является увеличение их диаметра. Признаком метастатического поражения принято считать увеличение поперечного размера узла до
Современный уровень КТ- и МРТ-технологий не позволяет выявлять микрометастазы в лимфатических узлах, когда размеры последних остаются нормальными. Несмотря на наличие ограничений для обоих методов, МРТ имеет небольшое преимущество перед КТ, которое проявляется не в более высокой контрастности мягких тканей и не в возможности выбора плоскости исследования, а в том, что МРТ позволяет с большей точностью определять стадию опухолевого процесса органов малого таза. Доказано, что на ранних стадиях опухолей вероятность поражения регионарных лимфатических узлов весьма низкая, тогда как при прорастании за пределы органа опухоли, как правило, имеют метастазы в регионарных лимфатических узлах. В связи с этим при оценке состояния регионарных путей лимфооттока необходимо принимать во внимание Т-стадию первичной опухоли.
В будущем использование специфических контрастных препаратов для внутривенного введения на основе наночастиц оксида железа позволит улучшить неинвазивную визуализацию лимфатических узлов [7, 11].
Специфических показаний для КТ или МРТ одних лишь лимфатических узлов брюшной полости и малого таза не существует. Исследование всегда предполагает комплексное изучение опухоли и путей лимфооттока от пораженной области.
В данной главе обсуждается исследование лимфатических узлов при злокачественных новообразованиях малого таза, в частности внутренних половых органов женщин. В аспекте стадирования местного распространения опухоли МРТ имеет несомненное преимущество перед КТ.
В будущем появление лимфотропных контрастных препаратов, вероятно, приведет к появлению новых показаний к МРТ лимфатических узлов.
Методика МРТ-исследования
В настоящее время поверхностные катушки позволяют получать высококонтрастные изображения всей брюшной полости; при возможности их необходимо использовать для дополнительного исследования забрюшинных лимфатических узлов (помимо регионарных) при первичных злокачественных новообразованиях органов малого таза. При раке шейки или тела матки выявление увеличенных лимфоузлов в забрюшинном пространстве влияет на тактику лечения, в частности, при планировании послеоперационной лучевой терапии.
Для первичного исследования лимфатических узлов брюшной полости и малого таза используются изображения в аксиальной плоскости. При необходимости их дополняют изображениями во фронтальной плоскости (для оценки ретроперитонеальных лимфатических узлов) или косых плоскостях (для оценки лимфатических узлов, расположенных по ходу наружных и внутренних подвздошных сосудов). Это позволяет не только локализовать лимфатические узлы относительно крупных сосудистых стволов, но также уточнить их размеры (соотношение размеров по короткой и длинной оси). Изображения в коронарной плоскости предоставляют хороший обзор брыжеечных и сальниковых лимфатических узлов. В качестве альтернативы можно использовать реконструкции из 3D-блоков. В редких случаях для детальной визуализации подозрительного лимфатического узла может понадобиться получение изображений с двойной ангуляцией. При исследовании лимфатических узлов необходимо применять спазмолитик, предотвращающий появление артефактов от перистальтики кишки (бускопан, при наличии противопоказаний к нему — глюкагон).
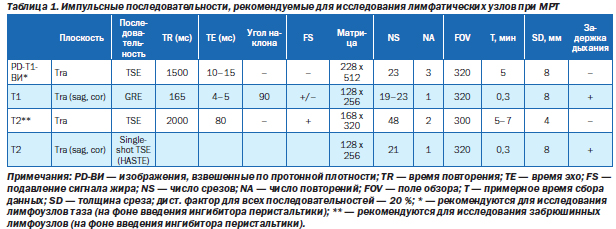
В табл. 1 приведен обзор импульсных последовательностей, наиболее часто используемых для исследования лимфатических узлов в различных анатомических областях. Как правило, для выявления увеличенных лимфатических узлов не обязательно выполнять Т1- и Т2-ВИ. Вместо этого рекомендуется выбирать последовательность, при которой достигается оптимальная визуализация анатомических структур данного отдела. Чтобы увеличить соотношение «сигнал — шум», используются последовательности с задержкой дыхания без подавления сигнала от жира.
На Т2-последовательностях с большим числом усреднений подавление сигнала жира (спектральная сатурация или инверсионный предимпульс) позволяет лучше визуализировать лимфатические узлы за счет их гиперинтенсивного сигнала.
При исследовании женского малого таза рекомендуется выполнять Т1-ВИ или изображения, взвешенные по протонной плотности, с захватом тканей от бифуркации аорты до тазового дна; благодаря этому на фоне введения спазмолитика удается достичь хорошей визуализации лимфатических узлов таза.
По возможности следует использовать турбо или быстрое спин-эхо (FSE, TSE) с коротким TE (примерно 10–15 мс). Для оценки состояния забрюшинных лимфатических узлов дополнительно выполняются Т1- или Т2-ВИ соответствующей области в аксиальной плоскости с задержкой дыхания (Т1-ВИ GRE; Т2-ВИ одномоментное TSE). В качестве альтернативы предлагается использовать Т2-ВИ с дыхательной навигацией [14], на фоне введения ингибитора перистальтики эта последовательность предоставляет очень детальные изображения верхнего и среднего отделов брюшной полости. При необходимости выполняются изображения в сагиттальной или коронарной плоскости на задержке дыхания, так как они не только имеют меньшее время сбора данных, но и позволяют достичь высокого качества изображения во фронтальной плоскости, которые при большом времени сбора данных обычно высоко восприимчивы к артефактам от перистальтики.
Для исследования лимфатических узлов не требуется введения гадолинийсодержащих контрастных препаратов, которые накапливаются во внеклеточном пространстве (например, омнискан или магневист). Между тем на Т1-ВИ контрастное усиление позволяет дифференцировать лимфатические узлы и сосуды. На постконтрастных изображениях в пораженных лимфатических узлах удается лучше визуализировать центральный некроз.
Контрастные препараты, селективно накапливающиеся в неизмененных лимфоузлах, на сегодняшний день активно изучаются в рамках клинических исследований, но пока не одобрены для применения в практике (синерем). Эти препараты содержат очень маленькие частицы оксида железа со свойствами суперпарамагнетика диаметром около 20 нм. После введения в периферическое венозное русло они выходят за пределы сосудов и накапливаются в интерстициальных пространствах организма человека, откуда попадают в лимфу и далее в лимфатические узлы [17, 19, 20].
В неизмененных лимфатических узлах микрочастицы оксида железа захватываются макрофагами, их выраженный эффект укорочения времени Т2-релаксации вызывает снижение интенсивности МР-сигнала от ткани узла, что лучше оценивать на Т2-ВИ в последовательности GRE. Лимфатические узлы с метастазами не накапливают частицы оксида железа и, соответственно, сохраняют типичный МР-сигнал. Как только данные препараты будут одобрены для применения в клинической практике, возникнут новые показания к МРТ лимфатических узлов брюшной полости и таза.
Изображение лимфатических узлов при МРТ и КТ в норме
При МРТ с использованием стандартных импульсных последовательностей лимфатические узлы выявляются только при увеличении их размеров до 1,0–1,5 см [15]. Оптимизированная МР-технология (матрица 512, сбор данных 3D-блоком, использование поверхностной катушки), а также спиральная или многосрезовая КТ позволяют выявлять лимфатические узлы диаметром 3–5 мм [12, 13]. Благодаря этим методам удается визуализировать лимфатические узлы, расположенные рядом с крупными сосудистыми стволами.
В среднем неактивные лимфатические узлы и лимфатические узлы, не содержащие метастазы, в диаметре не превышают нескольких миллиметров и не выявляются при МРТ. При КТ лимфатические узлы брюшной полости имеют диаметр 3–5 мм, а таза — до
Визуализируемые лимфатические узлы, как правило, выглядят гипоинтенсивными по сравнению с жировой клетчаткой на Т1-ВИ, умеренно гипоинтенсивными на изображениях, взвешенных по протонной плотности, и изоинтенсивными или слабо гиперинтенсивными по сравнению с клетчаткой на Т2-ВИ (рис. 1, 2). Иногда в структуре интактного лимфатического узла на фоне стромы удается выделить ворота, которые содержат жировую ткань. Забрюшинные лимфатические узлы чаще имеют овальную форму, тогда как лимфатические узлы, расположенные вдоль латеральных стенок таза (внутренние подвздошные и запирательные), выглядят как продолговатые структуры длиной до нескольких сантиметров.
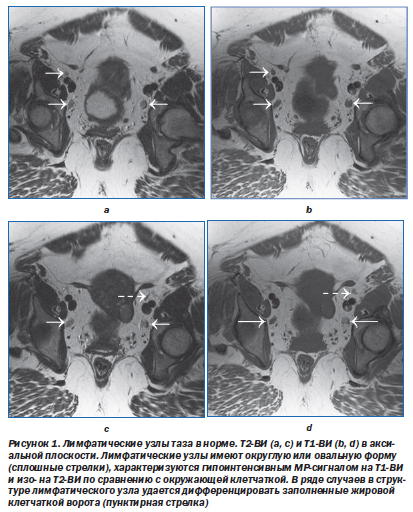
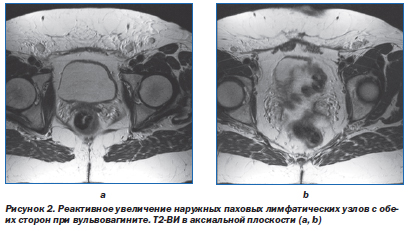
На МР-изображениях малого таза в строгой аксиальной плоскости бывает сложно дифференцировать лимфатические узлы от подвздошных сосудов. В частности, это относится к Т1-ВИ, на которых и лимфатические узлы, и сосуды дают МР-сигнал низкой интенсивности. Дифференцировать эти структуры позволяет внутривенное введение контрастного препарата.
На изображениях в последовательности TSE сосуды выглядят гипоинтенсивными. Оптимально дифференцировать сосуды от лимфатических узлов удается на изображениях, взвешенных по протонной плотности, так как сосуды на них дают феномен пустоты потока, а лимфатические узлы характеризуются МР-сигналом средней интенсивности.
При наличии злокачественной опухоли малого таза в описании следует упоминать лимфатические узлы диаметром 5–10 мм, так как этот размер превышает нормальный [6, 9, 18]. В целом при поперечном размере лимфатического узла более
КТ- и МРТ-диагностика патологически измененных лимфатических узлов
При указании стадии опухолевого процесса следует ссылаться на официальные классификации [16]. Выявление увеличенных лимфатических узлов, которые не относятся к первой линии лимфооттока от области локализации опухоли, имеет большое значение, так как при оперативном вмешательстве их необходимо удалить для гистологического исследования.
Большинство опухолей органов брюшной полости метастазируют по путям лимфооттока, первыми при этом поражаются регионарные лимфатические узлы, а позже — отдаленные. В редких случаях наблюдается атипичное лимфогенное метастазирование с ранним поражением дистальных лимфатических узлов или лимфатических узлов противоположной стороны.
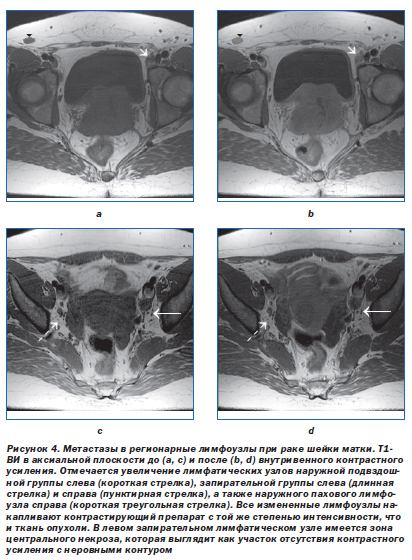
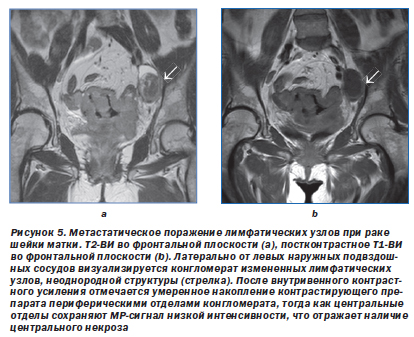
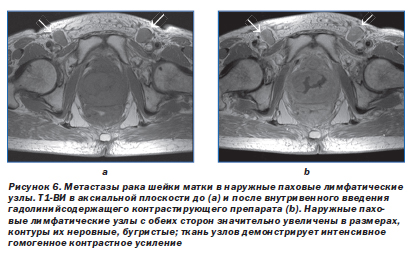
Злокачественные новообразования органов малого таза (шейки и тела матки, верхней трети влагалища и мочевого пузыря), как правило, сначала метастазируют в лимфатические узлы, расположенные у латеральных стенок таза вдоль запирательных, внутренних и наружных подвздошных сосудов (рис. 3, 4).
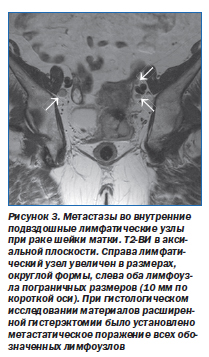 При опухолях указанной локализации, которые не прорастают за пределы органа и соответствуют начальным стадиям по данным МРТ, увеличение регионарных лимфатических узлов до 5–10 мм не следует считать метастазом. Однако если опухоль прорастает в прилежащие структуры, даже небольшое увеличение лимфатических узлов необходимо рассматривать как признак вторичного поражения.
При опухолях указанной локализации, которые не прорастают за пределы органа и соответствуют начальным стадиям по данным МРТ, увеличение регионарных лимфатических узлов до 5–10 мм не следует считать метастазом. Однако если опухоль прорастает в прилежащие структуры, даже небольшое увеличение лимфатических узлов необходимо рассматривать как признак вторичного поражения.
Сопоставляя изображения в аксиальной и коронарной плоскостях, можно оценить форму увеличенного лимфатического узла. При метастатическом поражении лимфатические узлы приобретают сферическую форму.
При традиционной лимфографии этот признак называют сферической трансформацией лимфатических узлов. При доброкачественной реактивной гиперплазии узлы, напротив, имеют вытянутую овальную форму.
При использовании трехмерных последовательностей с высоким разрешением можно более четко определить форму лимфатического узла, чем притрадиционных 2D-последовательностях, а также измерить его продольный и поперечный размер для вычисления соотношения короткой оси узла к длинной. Используя последовательность 3D MP RANGE, Jager и соавт. [13] удалось визуализировать тазовые лимфатические узлы диаметром до
При исследовании лимфатических узлов у пациенток с раком шейки матки чувствительность МРТ составляет 75 %, а специфичность — 88 %, при использовании порогового размера
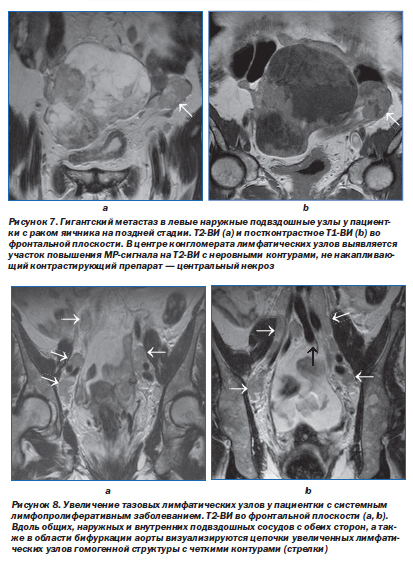
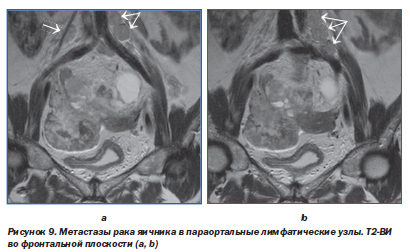
Еще одной причиной низкой чувствительности МРТ в диагностике вторичного поражения лимфатических узлов является тот факт, что интенсивность МР-сигнала от интактных и пораженных лимфатических узлов на Т1- и Т2-ВИ не различается [8]. И реактивно увеличенные, и метастатически пораженные лимфатические узлы на Т1-ВИ выглядят гипоинтенсивными, а на Т2-ВИ — умеренно гиперинтенсивными по сравнению с клетчаткой. Четко определить наличие метастазов удается только на поздних стадиях, при развитии в них центрального некроза, который выглядит как участок гиперинтенсивного сигнала на Т2-ВИ (рис. 7). Множественное увеличение лимфатических узлов и формирование конгломератов чаще говорит об их метастатическом поражении, особенно при наличии верифицированной первичной опухоли (рис. 8, 9).
При внутривенном введении неселективных КВ реактивно измененные и метастатически пораженные лимфатические узлы одинаково накапливают контрастное вещество [12]. Необходимо помнить, что на постконтрастных изображениях лучше виден центральный некроз.
Многообещающей технологией в МР-исследовании лимфатических узлов может стать новый лимфотропный контрастный препарат, содержащий наночастицы оксида железа. На сегодняшний день разработан один такой препарат (синерем, Guerbet, Paris), позволяющий оценивать состояние лимфатических узлов в различных областях тела человека (таз, брюшная полость, средостение, голова и шея, подмышечная область).
В ближайшем будущем ожидается одобрение данного препарата к использованию в клинической практике. В исследовании 58 пациентов с раком мочевого пузыря Deserno и соавт. показали, что использование лимфотропного контрастного препарата повышает чувствительность МРТ в диагностике метастатического поражения лимфатических узлов до 96 % по сравнению с 76 % при использовании одного лишь критерия размера; специфичность при этом минимально снижается с 99 до 95 % [7]. Необходимо отметить, что при этом было выявлено метастатическое поражение 10 из 12 лимфатических узлов, размеры которых не превышали
При исследовании пациентов с раком предстательной железы Harisinghani и соавт. установили, что при использовании лимфоселективного контрастного препарата, содержащего наночастицы оксида железа, чувствительность МРТ в диагностике поражения отдельных лимфатических узлов составляет 90 % по сравнению с 35 % при использовании одного лишь критерия размера [11].
Руководство для врачей / Под ред. Г.Е. Труфанова, В.О. Панова. — СПб.: ЭЛБИ-СПб, 2008
